Прогноз и исходы заболевания
Возбудитель заболевания – бактерия Нейссерия менингитидис, которая разделяется на 13 групп по своим свойствам. Заболевание у человека чаще всего вызывается группами A, B, C, Y. В зимне-весенний период патологию вызывает в основном A-группа, в межсезонье – группа B.
- Менингококк – бактерия, которой для роста нужно присутствие в ткани кислорода. Оптимальная для него температура – 36-37°. Основная токсическая субстанция выделяется при гибели этой бактерии.
Менингококк неустойчив во внешней среде. Он гибнет:
- при 50°C – за 5 минут;
- при прямом солнечном свете – за 2-8 часов;
- при -10°C – за 2 часа;
- при кипячении – за 30 секунд;
- под воздействием УФ-лучей – мгновенно;
- при обработке дезинфицирующими средствами – очень быстро;
- на белье при комнатной температуре может жить около 12 часов.
Больной заразен в течение того времени, пока менингококк обнаруживается на его носоглотке. У здоровых носителей и больных назофарингитом бактерия исчезает сама через 2-4 недели, а весь этот период такой человек является опасным для своих коллег и близких, особенно детей. При генерализованных формах период заразности совсем небольшой ввиду раннего лечения антибиотиками.
Выделяют 2 вида форм заболевания: локализованные и генерализованные. К первым относятся: носительство, назофарингит. Ко вторым: менингококцемия (циркуляция бактерии в крови больного), менингит, менингоэнцефалит.
Менингококковая инфекция у детей способна проникать в организм от носителя (при условии длительного нахождения с зараженным человеком не дальше 0,5 м). Некоторые взрослые могут не знать о своем состоянии, так как некоторые формы болезни не имеют симптомов и передать менингококки ребенку при близком контакте с ним (разговоре, кашле, чихании).
Ниже перечисленные факторы способны повысить вероятность заражения детей данной инфекцией:
- сильное ослабление иммунной системы ребенка;
- возраст до 1 года;
- злокачественные опухолевые процессы;
- частый длительный контакт с зараженным человеком;
- побочные проявления введения медикаментов;
- нейрохирургическое вмешательство;
- черепно-мозговые травмы в анамнезе.
Менингококковая инфекция у детей, симптомы которой выражены остро, имеет благоприятный прогноз, при условии своевременного выявления и лечения болезни. Однако при появлении осложнений после менингита – исход чаще всего плохой. Прогноз для детей зависит от возраста и формы болезни (в меньшей возрастной категории вероятность летального исхода увеличивается).
Несвоевременное лечение менингита может спровоцировать развитие глухоты, слепоты, эпилептического синдрома, у детей – формирование гидроцефалии, отстающее развитие, астенический синдром. При отсутствии терапии менингококцемии летальность составляет 100 процентов.
Менингококк передается воздушно-капельным путем. Заразиться можно при близком и долгом контакте с больным человеком. Опасность заключается в том, что многие заболевшие не знают о наличии в их организме бактерии, так как инфекция на начальной стадии никак себя не проявляет, но они являются носителями менингококка. Соответственно, такие люди не прекращают близкое общение с окружающими и не изолируются, подвергая их риску заражения, в частности детей.
Факторы, провоцирующие развитие заболевания:
- возраст до 1 года;
- слабая работа иммунной системы;
- долгий контакт в закрытом помещении с носителем инфекции.
Вирусный менингит у детей встречается чаще остальных форм. Вирусы – причины менингита:
- энтеровирусы, в том числе и Коксаки;
- вирусы гриппа, ветряной оспы, опоясывающего лишая;
- арбовирусы, в том числе вирус энцефалита,
- вирусы герпеса 1-го и 2-го типов;
- вирус эпидемического паротита;
- цитомегаловирус.
Бактериальный менингит у детей и взрослых вызывают:
- менингококк;
- пневмококк;
- стафилококк;
- листерия (при слабом иммунитете и у пожилых);
- туберкулезная палочка (вызывает вторичный менингит);
- кишечная палочка (частая причина менингита у новорожденных);
- гемофильная палочка.
Спирохеты, вызывающие менингит – это:
- бледная трепонема, вызывающая сифилис;
- боррелия, вызывающая болезнь Лайма;
- лептоспиры.
Менингококковая инфекция: что нужно знать, чтобы защитить себя и своих близких
В январе 2020 года Всемирная организация здравоохранения признала отказ от прививок одной из главных глобальных угроз человечеству1. Эксперты ВОЗ поясняют, что вакцинация — один из способов борьбы с заболеваниями, который позволяет предотвратить до 3 миллионов смертей ежегодно. Еще 1,5 миллиона человеческих жизней могут быть спасены1, если прививки будут сделаны еще большему числу людей. Отказ от прививок сводит на нет тот прогресс, который достигнут в борьбе с различными инфекциями.
Что такое менингококковая инфекция, и насколько она распространена?
Инфекция, возбудителем которой является бактерия Neisseria meningitidis, передается только от человека к человеку. Заражение происходит воздушно-капельным путем при контакте с инфицированным. Например, во время чихания, кашля, поцелуя, использования общей посуды.
В течение многих лет заболеваемость менингококковой инфекцией в России снижалась2, однако с 2020 г. стал наблюдаться ее рост: в 2018 г. заболеваемость составила 0,7 на 100 тысяч населения, что на 40% больше, чем в 2020 году, когда был зафиксирован исторический минимум. В 2020 г. рост заболеваемости продолжился3, число случаев выросло еще на 16%.
Как распознать менингококковую инфекцию?
Инкубационный период менингококковой инфекции4 составляет от 2 до 10 дней. После попадания в организм бактерии начинают размножаться на слизистых верхних дыхательных путей — в носоглотке. Этот процесс может протекать бессимптомно, либо сопровождаться назофарингитом и характерными для него симптомами — покраснением слизистой, насморком, отеком, болями и першением в горле, иногда — повышением температуры.
Бактерии могут попадать в кровь и по сосудам распространяться по всему организму, вызывая менингококкемию — менингококковый сепсис, поражающий различные органы человека. При преодолении гематоэнцефалического барьера и попадании бактерий в головной мозг возникает менингококковый менингит. Оба эти состояния могут развиваться стремительно и приводить к летальному исходу.
Прогрессирование менингококкемии сопровождается высокой (до 40 градусов) температурой, развивается озноб, учащается пульс, артериальное давление падает. Еще один настораживающий симптом — покрывающая все тело темная сыпь, которая не исчезает при сильном нажатии на кожу.
К характерным признакам менингита принято относить ригидность (сильное напряжение) затылочных мышц, из-за которых становится невозможным прижать голову к груди. Также отмечается головная боль, нередко судороги, встречающиеся обычно у детей, а также рвота и нарушения сознания.
Симптомами менингококкового менингита у малышей также является высокая температура, светобоязнь, рвота, не приносящая облегчения, и головная боль, распознать которую можно по пронзительному плачу.
В чем опасность инфекции и как ее лечат?
Менингококковую инфекцию лечат антибиотиками4. Терапию нужно начинать незамедлительно, так как состояние пациентов стремительно ухудшается. К сожалению, даже своевременно начатое лечение не всегда помогает спасти жизнь. Даже в том случае, если лечение начато вовремя, погибает каждый пятый заболевший2. При отсутствии лечения в 50% случаев болезнь заканчивается5 смертельным исходом.
Примерно у каждого пятого6 пациента, излечившегося от менингококковой инфекции, сохраняются последствия болезни, существенно меняющие качество жизни и даже приводящие к инвалидности, например, потеря слуха и повреждения головного мозга. На месте элементов сыпи могут появляться язвы и некротические элементы, что может привести к гангренам пальцев на руках и ногах и последующей ампутации.
Кто в группе риска?
В группу риска инфицирования менингококковой инфекцией входят7:
- дети в возрасте до 5 лет;
- подростки от 13 до 17 лет;
- люди старше 60 лет;
- призывники;
- люди, проживающие в общежитиях;
- медработники инфекционных отделений;
- специалисты, которые работают с живой культурой менингококка;
- люди, выезжающие в эндемичные по менингококковой инфекции районы;
- персонал и воспитанники социальных учреждений с круглосуточным пребыванием;
- участники массовых международных спортивных и культурных мероприятий;
- пациенты, перенесшие кохлеарную имплантацию;
- пациенты с ликвореей;
- пациенты с первичными и вторичными иммунодефицитными состояниями.
Одним из способом профилактики менингококковой инфекции является вакцинация. В России прививка против менингококковой инфекции не входит в Национальный календарь, однако включена в календарь прививок, которые делаются по эпидемическим показаниям.
Министерство здравоохранения рассматривает возможность расширения Национального календаря профилактических прививок8 и, возможно, в скором времени привиться от менингококка можно будет в обычной поликлинике.
Вакцинация не вызывает аутизм?
Одним из аргументов, которые заставляют родителей отказываться от вакцинации или опасаться ее, является боязнь аутизма, спровоцированного прививкой. Говорить о возможной взаимосвязи начали около 20 лет назад, когда в журнале Lancet появилась9 публикация команды ученых под руководством Эндрю Уэйкфилда. Авторы статьи утверждали, что между аутизмом и прививками, защищающими от кори, паротита и краснухи, есть связь.
В исследовании9 нашли неточности и факты, указывающие на подтасовку данных, повторить результаты другим исследовательским группам не удалось. Статья Уэйкфилда была отозвана, а сам он был лишен права заниматься медицинской деятельностью.
С момента публикации прошло два десятилетия, и в настоящее время накоплено большое число научных исследований10,11,12, результаты которых указывают на то, что вакцины не вызывают аутизм.
ПРЕДСТАВЛЕННАЯ ИНФОРМАЦИЯ НЕ ЗАМЕНЯЕТ КОНСУЛЬТАЦИЮ СПЕЦИАЛИСТА, ОБРАТИТЕСЬ К ВРАЧУ
Примечания
1 Доклад ВОЗ «10 глобальных угроз здоровью»
2 Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2020 году»
3 Сравнение показателей инфекционных заболеваний по ЦФО по данным НПО Криста
4Менингококковая инфекция. Клинические рекомендации МЗ РФ. Электронный ресурс https://cr.rosminzdrav.ru/#! /schema/892 (по состоянию на 29.06.2020)
5Менингококковый менингит. ВОЗ. Электронный ресурс https://www.who.int/ru/news-room/fact-sheets/detail/meningococcal-meningitis (по состоянию на 29.06.2020)
6Менингококковая инфекция: диагностика, лечение и последствия. Электронный ресурс https://www.cdc.gov/meningococcal/about/diagnosis-treatment.html#complications (по состоянию на 29.06.2020)
7Профилактика менингококковой инфекции. Санитарные правила СП.3.1.3542-18 от 20.12.2018. Электронный ресурс https://docs.cntd.ru/document/552061091 (по состоянию на 29.06.2020)
8Национальный календарь профилактических прививок. Приложение N 1 к приказу Министерства здравоохранения РФ от 21 марта 2014 г. N 125н
9Публикация в журнале Lancet RETRACTED: Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children. Электронный ресурс https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(97)11096-0/fulltext (по состоянию на 29.06.2020)
10Доклад Центра контроля и профилактики заболеваний. Vaccines Do Not Cause Autism Электронный ресурс: https://www.cdc.gov/vaccinesafety/concerns/autism.html (по состоянию на 29.06.2020)
11Исследование Jeffrey S. Gerber и Paul A. Offit Vaccines and Autism: A Tale of Shifting Hypotheses Электронный ресурс https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2908388/ (по состоянию на 29.06.2020)
12Доклад National Capital Poison Center Vaccines Do Not Cause Autism Электронный ресурс https://www.poison.org/articles/2010-oct/vaccines-do-not-cause-autism (по состоянию на 29.06.2020)
Материал был подготовлен совместно с французской фармацевтической , которая занимается научными исследованиями, производством лекарственных препаратов и вакцин, в том числе и в России. Узнать больше о компании с более чем 100 000 сотрудников по всему миру можно здесь.
Представительство АО «Санофи-авентис груп» (Франция). 125009, г. Москва, ул. Тверская, д. 22. Тел.: (495) 721-14-00, факс www.sanofi.ru. SPRU.MENAC.20.05.0128
Особенности у детей
- Чаще всего генерализованным формам предшествует именно менингококковый назофарингит.
- Носительство бактерии у детей 0-3 лет жизни не наблюдается.
- Менингококковая инфекция может быть перенесена внутриутробно. В этом случае ребенок обычно не погибает, но рождается с гидроцефалией.
- Назофарингит у детей 0-3 лет отличается выраженным насморком с выделением слизисто-гнойного отделяемого.
- У детей до 3 лет чаще всего развиваются именно генерализованные формы, при этом до 1 года они часто осложняются шоком.
- У грудничков менингит, вызванный менингококком, начинается и протекает быстро: резко повышается температура, ребенок становится вялым (иногда – беспокойным), он кричит и плачет, сопротивляется взятию на руки, у него выбухает большой родничок. У детей часто наблюдаются судороги, нарушение дыхания, тремор рук.
Диагностика
Заподозрить менингококковую инфекцию можно по клиническим проявлениям, характерной сыпи, результатам анализа ликвора.
Точно сказать, что имеет место именно эта инфекция, можно по бактериологическому анализу крови, спинномозговой жидкости и смыва с носоглотки, произведенные на специфические среды, в которых обнаруживается Нейссерия менингитидис.
В некоторых случаях установить диагноз помогает ПЦР-исследование ликвора или крови (это очень важно, если пункция была сделана уже после начала антибиотикотерапии), где обнаруживается ДНК нейссерии.
Когда обращаться за помощью при менингококковой инфекции
Не ждите — принимайте меры немедленно, если ваш ребенок имеет один или несколько из симптомов менингококковой инфекции. Итак, что нужно делать:
- Действуйте немедленно
- Звоните в больницу/ в скорую помощь в любое время суток
- Опишите медицинским сотрудникам симптомы
- Настаивайте на немедленных действиях, любое промедление может стать угрозой жизни ребенка
- Следите за своим ребенком, даже если его уже осмотрел врач. Спросите своего врача, на что нужно обращать внимание
- Идите к врачу, если ребенку становится хуже
- Не оставляйте ребенка одного
Симптомы начальной стадии
Проявления заболевания отличаются в зависимости от формы инфекции, которая может носить локальный или общий характер. Общие признаки болезни, появляющиеся при нозофарингите:
- першение в горле;
- покраснение зева;
- сухой кашель;
- заложенность носа;
- головная боль;
- конъюнктивит;
- незначительное повышение температуры тела (до 37,5 градусов).
Такая форма менингококка лечится до полного выздоровления в течение 1 недели. Иногда она может спровоцировать развитие более опасных видов заболевания, например, при попадании инфекции в кровь или при поражении ЦНС.
Основные признаки:
- тошнота и рвота;
- диарея;
- резкое повышение температуры тела;
- сухость слизистых рта;
- сыпь.
Характер появления сыпи (см. на фото) говорит о степени тяжести заболевания: чем раньше появились пятна, тем сложнее лечение. Чаще всего сыпь обнаруживается в первые или вторые сутки на бедрах, животе, ягодицах. Если пятна покрывают лицо, значит, болезнь проходит в тяжелых формах. Размер и цвет сыпи может меняться от мелких розовых пятен до крупных элементов багрового цвета.
Менингококковая сыпь отличается тем, что она не исчезает при надавливании. Это объясняется тем, что она появляется из-за кровоизлияния в кожу. Пятна держатся 3–4 дня, затем исчезают.
Сыпь опасна образованием некрозов – это омертвление тканей, которые развиваются в середине крупных пятен. На их месте образуется плотная корка, а затем – язвы. Некроз поражает фаланги пальцев, нос и ушные раковины.
Опасные симптомы, требующие неотложной помощи:
- кровотечение из носа;
- кровоизлияния в жизненно важные органы;
- поражение почек, сердца, легких;
- отдышка;
- учащенное сердцебиение;
- снижение артериального давления;
- изменение цвета мочи;
- боль и отек суставов;
- снижение температуры тела ниже нормы;
- почечная недостаточность.
Появление данных симптомов говорит о развитии тяжелой формы менингококковой инфекции – менингококцемии. Несвоевременное оказание помощи может привести к смерти ребенка. Бактерии развиваются стремительно, поэтому важно показать малыша врачу сразу, как только обнаружились опасные проявления.
Развитие гнойного воспалительного процесса (см. на фото) характеризуется следующими признаками:
- непрекращающийся плач;
- сильное беспокойство и раздражительность;
- лихорадка, озноб (температура не снижается после приема жаропонижающих препаратов);
- отсутствие аппетита;
- понос, тошнота, рвота;
- спутанность сознания;
- повышение мышечного тонуса;
- судороги;
- головная боль;
- вялость;
- бледность кожных покровов.
Менингококковая инфекция у детей, симптомы которой развиваются быстро, имеет инкубационный период в виде нескольких суток, у взрослых он увеличивается в разы (от 2 сут. до 1,5 нед.). Локализованные формы болезни, как правило, протекают бессимптомно или могут проявиться в легкой степени. Генерализованные, в свою очередь, развиваются стремительно (в течение 1 – 2 сут. после заражения).
К клиническим признакам начальной стадии воспалительного процесса можно отнести:
- Стремительное увеличение t° тела до 38 – 39,5 градусов, которую довольно трудно снизить жаропонижающими препаратами.
- Интенсивную распирающую головную боль, которая усиливается при поворотах головы. Облегчить состояние больного может принятие горизонтального положения. При этом возможно возникновение двоения в зрительном органе.
- Сильное чувство тошноты, которое может закончиться рвотой. Данный симптом не имеет связь с принятием пищи. В данном случае противорвотные медикаменты бессильны.
- Возможно появление болевых ощущений в задней части шеи при расположении коленей возле живота.
- Больной вынужден принимать характерную позу в виде слегка запрокинутой головы.
- Кроме того, у заболевшего возникает светонеприязнь и усиление болевого синдрома в голове при появлении громких звуков. Облегчить состояние способно нахождение в тихой темной комнате.
- На кожном покрове образуется сыпь, стремительно распространяющаяся по всему телу. Данный симптом считается наиболее неблагоприятным, требует немедленной госпитализации.
Симптоматика менингококкового назофарингита проявляется в виде:
- увеличения t° тела (не более 38 градусов);
- общей слабости организма;
- заложенности носовой полости;
- болевых ощущений в горле при глотании;
- насморка с выделением слизи в небольших количествах;
- иссушении слизистой оболочки носоглотки.
Подобные клинические признаки также встречаются при возникновении простуды, поэтому при их появлении большинство людей редко обращаются к врачу за помощью, что крайне неправильно. Отсутствие своевременного лечения менингококкового назофарингита приводит к появлению тяжелых последствий, в некоторых случаях – к летальному исходу.
При развитии менингита возникают следующие симптомы:
- стремительное увеличение температуры тела;
- тошнота с последующей рвотой;
- интенсивная головная боль, которую невозможно устранить лекарственными препаратами;
- нарушенное сознание;
- повышение чувствительности к окружающим раздражителям;
- расстройство пищеварения;
- судороги.
Симптоматика может отличаться в зависимости от индивидуальных особенностей больного и восприимчивости к инфекциям.
Тяжелая степень развития менингококковой инфекции характеризуется появлением следующих осложнений:
- учащенного сердцебиения;
- резкого снижения АД;
- судорог;
- нарушения функциональности всех органов;
- поражения слуховых нервов;
- эпилептического синдрома;
- паралича;
- абсцесса головного мозга;
- спутанности сознания;
- комы.
Чтобы избежать подобных негативных последствий для здоровья больного, необходимо своевременно провести соответствующее лечение. В большей степени на развитие симптомов влияют индивидуальные особенности детского организма и его реакция на распространение инфекций. Наиболее неблагоприятное течение заболевание имеет у малышей раннего возраста и у недоношенных детей.
Симптомы менингококковой инфекции у детей
Признаки менинингококковой инфекции, протекающей в виде назофарингита у взрослых и детей, не будут отличаться от симптомов ОРВИ. Инкубационный период заболевания составляет от двух до десяти суток (чаще всего два-три дня).
Заболевание начинается с симптомов общей интоксикации, высокой лихорадки, озноба, мышечной слабости. Далее присоединяются жалобы на заложенность носа, боль и чувство першения в горле.
Характерно развитие яркой гиперемии и отечности ЗСГ (задняя стенка глотки).
Отмечается увеличение регионарных лимфатических узлов и миндалин.
Единственным признаком, кроме указания на контакт с больным в анамнезе, позволяющим заподозрить менингококковую природу назофарингита, является синюшный оттенок ЗСГ.
Диагноз выставляется только при бактериологическом подтверждении менингококковой природы назофарингита.
Менингококковый менингит и менингококкцемия
Основными симптомами генерализированного течения инфекции будет сочетание:
- высокой лихорадки;
- рвоты;
- интенсивных головных болей;
- светобоязни;
- развития менингиальных знаков (ригидность затылочных мышц, симптомы Кернинга, Брудзинского и т.д.).
Сыпь при менингококковой инфекции характерна для присоединения менинококкцемии.
Высыпания при генерализированном течении инфекции носят петхиальный (геморрагический) характер. Их количество может варьировать от единичных элементов, до возникновения сливных очагов багрово-синюшного цвета. По форме сыпь звездчатая, неправильная. Основные скопления высыпаний располагаются на ягодицах, бедрах. При тяжелом течении возможно распространение на голени, туловище и руки. На лице сыпь локализируется крайне редко и служит неблагоприятным прогностическим признаком.
Читайте далее: Симптомы менингита у взрослого, первые признаки, диагностика и лечение
Признаки менингококковых инфекций у взрослых и детей:
Признаки менингита
Фото менингококковой инфекции у детей при молниеносной менингококкцемии
Сыпь на коже при менингококкцемии
Специфические симптомы менингита:
Синдром Уотерхауза-Фридериксена
Синдром острой надпочечниковой недостаточности является наиболее тяжелой и прогностически неблагоприятной формой менингоккковой инфекции. Данный синдром развивается при тяжелейшей менингококкцемии и проявляется шоком, коллапсом и полным прекращением продуцирования надпочечниками глюко- и минералокортикоидных гормонов.
Сидром Уотерхауса-Фридериксена развивается вследствие острого кровоизлияния в кору надпочечников, приводя к ее разрушению.
Острая надпочечниковая недостаточность всегда протекает крайне тяжело. В течение одного-двух часов на коже больного отмечается возникновение множественных кровоизлияний. Петехиальная сыпь сливная, яркая, с некротическими очагами. Кожа больного приобретает трупный оттенок, а очаги сливной сыпи становятся похожи на трупные пятна.
Отмечается также высокая лихорадка, резкое усиление менингиальной симптоматики, озноб, нарушение сознания, бред, ступор, сопор. Возможно появление судорог.
В дальнейшем присоединяется кровавая рвота, симптомы ДН и СН. Может развиваться гангрена пальцев на руках и ногах, требующая проведения ампутации.
При отсутствии медицинской помощи, такие больные умирают в течение нескольких часов. Однако, процент летальности при данной форме МКИ крайне высок, даже при своевременно начатой терапии.
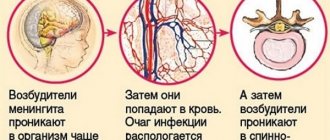
Пути заражения менингококковой инфекцией
Основной путь заражения менингококковой инфекцией – контакт с зараженным человеком. Чаще заболевание проявляется в детском возрасте, однако носителями вируса в большинстве случаев являются взрослые.
Менингококковую инфекцию у детей можно предотвратить, если вовремя провести вакцинацию.
Менингококковая инфекция у детей, симптомы которой описаны ниже, может передаваться здоровому человеку:
- при разговоре с зараженным на расстоянии не более 1 м;
- при громком крике или плаче (у детей);
- через воздушно-капельный путь (при длительном контакте с носителем инфекции);
- при кашле или чихании ее носителя.
Заражению больше подвержены люди с ослабленным иммунитетом. Наибольшую опасность заболевание представляет для пациентов с пораженными путями дыхания. Возможны случаи повторного инфицирования спустя пару лет после выздоровления. Менингококки находятся в носовой полости человека, во внешней среде могут прожить не более получаса после «выхода» из организма носителя.
Существует 4 стадии развития инфекции:
- Заражение, сопровождающееся отсутствием клинических признаков.
- Далее заболевание переходит в стадию менингококкового назофарингита (воспаления носоглотки). Такой насморк практически невозможно отличить от симптома при другой болезни. Определить наличие менингококковой инфекции возможно только при детальном рассмотрении слизи, взятой из носоглотки.
- Затем заболевание переходит в более серьезную стадию –менингококцемию (менингококковый сепсис), при котором патогенные микроорганизмы проникают в кровь зараженного человека.
- Самой тяжелой степенью инфекции является развитие менингита, то есть воспаления оболочки головного мозга.
Последний считается незаразной формой болезни.
Заражение первичным менингитом может быть:
- Трансплацентарным.
Происходит в утробе матери. В большинстве случаев проникновения инфекции подобным образом, развивается менингококковый менингит.
- Гематогенным.
Данный метод заражения заключается в передаче менингококков через кровь.
- Воздушно-капельным.
Часто встречаемый способ распространения инфекции. Заболевание передается во время кашля, разговора или чиханья носителя.
- Фекально-оральный.
Заражение ребенка может произойти из-за недостаточной гигиены или при совместном быте с носителем менингококков. Таким способом может проникнуть энтеровирусный или аденовирусный менингит.
Осложнения и последствия менингококковой инфекции
Прогноз в отношении жизни и клинического выздоровления пациента, страдающего менингококковой инфекцией, напрямую зависит от своевременности проведения диагностики этиологии имеющихся у пациента патологических изменений, а также от адекватности подбора схемы медикаментозного лечения.
Следует учитывать, что позднее обращение пациента, страдающего менингококковой инфекцией в форме гнойного менингита, является крайне неблагоприятным для пациента, ввиду развития повышенного риска осложненного течения инфекции. При условии своевременного применения медикаментозной коррекции менингококковой инфекции в полном объеме отмечается полное выздоровление пациента. Самым распространенным осложнением менингококковой инфекции, проявляющимся в различной степени тяжести, является поражение слуховых нервов с тугоухости, которая может носить как одностороннюю, так и двухстороннюю локализацию. В педиатрической практике инфекционисты сталкиваются больше с бактериальными осложнениями менингококковой инфекции в виде вентрикулита, гидроцефалии, субарахноидальной эмпиемы, абсцесса головного мозга, парезов и параличей. При менингококковой инфекции, проявляющейся в форме менингококцемии, у части пациентов отмечается вторичное инфицирование кожных покровов с формированием обширных некрозов.
Многочисленные клинико-лабораторные научные наблюдения подтверждают, что даже при улучшении самочувствия пациента, перенесшего менингококковую инфекцию, полное восстановление нарушенных функций не наступает, в связи с чем, данная категория пациентов подлежит диспансеризации у невропатологов продолжительностью до трех лет.
Самым распространенным негативным последствием менингококковой инфекции у детей является развитие признаков церебрастенического синдрома, который проявляется в виде повышенной утомляемости, расстройства сна и аппетита, снижения когнитивных функций, психоэмоциональной неустойчивостью, двигательной расторможенностью, рассеянностью внимания и даже агрессивностью.
При имеющихся даже минимальных клинических проявлениях церебростении у ребенка, следует использовать различные виды психокоррекции, а также длительный прием ноотропных препаратов и поливитаминных комплексов.
Формы и виды инфекции
Основные виды заболевания:
- Локализованное (носительство, назофарингит). Болезнь проходит бессимптомно или появляются признаки, как при ОРЗ;
- Генерализованное (менингококцемия, менингит, менингококковый сепсис). Заболевание несет опасность для здоровья и жизни ребенка. Появляются характерные симптомы.
- Смешанное (полиартрит, пневмония).
Локализованная инфекция поражает носоглотку ребенка, генерализованная форма – кровь и центральную нервную систему. Вторая форма опасна тяжелыми последствиями и развитием серьезных осложнений, которые могут привести к смерти.
Формы менингококковой инфекции:
- Острая. Характеризуется быстрым развитием симптомов (лихорадка, головная боль, вялость). При правильной терапии возможно полное выздоровление.
- Клиническая. Появляется сыпь и суставные боли. Ребенок постоянно плачет. Заболевание поражает почки, легкие, глаза.
- Менингит. Характеризуется появлением судорог и признаков менингита. Реакция малыша заторможена.
- Энцефалит. Опасное заболевание, которое стремительно развивается, оставляя небольшие шансы на выздоровление.
Симптомы
Характер сыпи и другие особенности клинической картины помогают разобраться в причинах болезни. При заболевании, вызванном менингококком, могут быть следующие симптомы:
Основные характеристики сыпи:
- Состоит из розовых пятен небольшого размера на конечностях и туловище.
- Постепенно угасает и сменяется другими – геморрагическими элементами.
- Они похожи на сосудистые звездочки, которые исчезают при надавливании.
- Могут располагаться на любом участке тела.
- В центре элемента постепенно появляется участок темного цвета – некроз.
- Крупные некрозы становятся причиной осложнений.
- Иногда возникают кровоизлияния в глаза, полость носа, матку, желудочно-кишечный тракт.
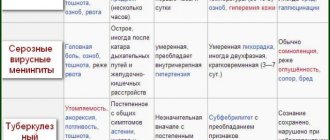
Классификация болезни
| Формы болезни | Разновидности |
| Локализованные | Подразделяется на:
Является наиболее распространенной формой рассматриваемой инфекции. Протекает бессимптомно. Инкубационный период длится около 5 суток (не более 10). Сопровождается:
Продолжительность заболевания составляет не более 3 суток. |
| Генерализованные | Может проявляться в виде: Данная форма болезни без менингита наблюдается в редких случаях. Возникает остро, при этом появляется:
Характеризуется возникновением:
Способствует отягощению течения заболевания, провоцирует возникновение тяжелых осложнений. Данная форма болезни сопровождается:
|
| Редкие формы заболевания характеризуются поражением 1 органа | К ним можно отнести:
|
Признаки и симптомы менингококцемии
Инкубационный период при менингококцемии составляет от 5 -до 6 дней. Колебания составляют от 1 до 10 дней. Начало заболевания чаще всего острое, внезапное. О генерализации процесса говорит ухудшающееся общее состояние больного, значительное повышение температуры тела, усиливающаяся головная боль, нарастающая бледность кожных покровов, тахикардия и одышка. Появляются мышечные и суставные боли, сыпь на кожных покровах и кровоизлияния на слизистых оболочках.
Сыпь при менингококцемии появляется в первые часы заболевания. Гемморагические элементы могут иметь огромные размеры и сопровождаться некрозом кожи. Наряду с геморрагической сыпью отмечаются кровоизлияния в конъюнктиву глаз и склеры, слизистые оболочки носа и глотки, внутренние органы. Иногда возникают желудочные, носовые и маточные микро- и макрокровотечения, субарахноидальные кровоизлияния.
Крайне тяжелая форма менингококцемии осложняется поражением сердца и его оболочек, тромбозом крупных сосудов, инфекционно-токсическим шоком, кровоизлиянием в надпочечники (синдромы Уотерхауза-Фридериксена). Нарушения функций жизненно важных органов приводит к гибели больного.
В некоторых случаях отмечается более легкое течение заболевания и атипичная менингококцемия, протекающая без кожных высыпаний. При этом в клинической картине заболевания превалируют симптомы поражения того или иного органа.
Очень редко менингококцемия может приобретать хроническое или рецидивирующее течение. Заболевание протекает с субфебрильной температурой тела, часто с сыпью и поражением суставов. Заболевание длится месяцы, и даже годы. Спустя месяцы от начала заболевания у больного может развиться эндокардит и менингит. Периоды ремиссии характеризуются исчезновением сыпи и нормализацией температуры тела. При хронической менингококцемии может развиться узловатая эритема, подострый менингококковый эндокардит и нефрит.
Менингит у детей – диагностика
Комплексная диагностика менингита включает опрос, лабораторные и инструментальные исследования, неврологическое обследование. При опросе врач выясняет имеющиеся или недавно перенесенные заболевания, отдельно уточняя наличие таких диагнозов как туберкулез, ревматизм, сифилис. Важно поставить врача в известность, если ребенок недавно перенес грипп, отит, синусит, гайморит, пневмонию, фарингит, подвергался хирургическому вмешательству, получал травму, выезжал в другую страну, получал лечение антибиотиками или противовирусными препаратами.
Неврологическое обследование позволяет выявить характерные признаки менингита у детей. Сначала врач проверяет симптомы Брудзинского, Кернинга, Лесажа, Флатау, смотрит, есть ли ригидность мышц. Кроме того, исследуется болезненность и чувствительность – при менингите они повышены. Обязательно врач проводит и исследование черепно-мозговых нервов, которые при менингите повреждаются.
Инструментальное исследование для выявления признаков менингита у детей включает электроэнцефалограмму и компьютерную томографию. В число лабораторных исследований входят общий и биохимический анализы крови, метод ПЦР или латекс-тест, цереброспинальная пункция, анализ ликвора. Разновидности менингита по патологической морфологии ликвора:
- серозный менингит у детей – в ликворе повышено количество лимфоцитов, оболочки головного мозга отекшие;
- гнойный менингит у детей – в ликворе высокое содержание нейтрофилов, повышенное содержание белков, оболочки головного мозга – гнойные, уплотненные.
Основанием для диагноза менингококковой инфекции является клиническая картина, результаты лабораторных исследований и данные эпидемиологического анамнеза. Проводят бактериологический анализ слизи из носоглотки, крови, цереброспинальной жидкости.
Диагностика заболевания начинается с опроса родителей. При этом врач узнает о возможных контактах с носителями вируса, оценивает тяжесть болезни по имеющимся жалобам и симптомам. Далее производится осмотр ребенка. Специалист определяет наличие сыпи и судорог, состояние родничка у новорожденных. При генерализованной форме инфекции после осмотра может быть поставлен точный диагноз.
Диагностировать данное заболевание необходимо как можно раньше и провести терапию, так как болезнь стремительно ухудшает состояние больного, увеличивая вероятность летального исхода. Врачи имеют достаточно мало времени для постановки диагноза при заражении ребенка менингококковой инфекцией.
В первые минуты и часы развития заболевания симптоматика может отсутствовать, однако уже через сутки оно может угрожать жизни больного. Педиатр может заподозрить начало болезни при появлении лихорадки или геморрагических высыпаний.
Диагностируют наличие инфекции в организме с помощью следующих исследований:
- Серологических (ВИЭФ и РПГА).
- Бактериологических.
В качестве материала используется слизь из носоглотки, спинномозговая жидкость, кровь. Для выявления менингита производится люмбальная пункция. При диагностировании менингококцемии необходимо отличить высыпания на коже от возможных аллергических проявлений.
Причины
Менингококк – это бактерия, которая достаточно редко поражает человека. Однако если это происходит, то последствия могут быть очень серьезными. Основные особенности возбудителя болезни:
- Представляет собой округлую грамотрицательную бактерию, располагается в колониях по парам (диплококк).
- Очень чувствителен к воздействию неблагоприятных факторов. Быстро погибает в условиях низкой или высокой температуры, под воздействием солнечных лучей.
- Может сохраняться вне человеческого организма не более получаса.
- Передается исключительно от человека, который заражен бактерией.
- Быстро распространяется в тесных коллективах, например, в детских садах.
- Человек легко заражается бактерией, но болезнь развивается только в 1 проценте случаев.
- Является причиной высокой летальности в детском возрасте.
Не каждый, кто встречается с менингококком, заболевает серьезными видами патологии. Механизмы развития патологии следующие:
- В организм человека проникает диплококк через слизистую оболочку дыхательных путей.
- Начинается процесс носительства.
- При снижении местного или общего иммунитета начинается назофарингит, который напоминает по клинической картине ОРВИ.
- При проникновении через сосудистую стенку бактерии начинается фаза менингококцемии (микроб находится в кровотоке). Это соответствует процессу, который называется сепсисом.
- В крови иммунные клетки разрушают бактерию и из нее выделяется токсин, который и становится причиной симптомов со стороны кожи и внутренних органов.
- Если через кровь микроб попадет в головной мозг, воспаляются мозговые оболочки (менингит).
В чем заключается лечение?
Лечение менингококковой инфекции может проводиться в домашних условиях, если заболевание имеет бессимптомную форму, а также при отсутствии детей дошкольного возраста. Для лечения нозофарингита применяют антибиотики, например, «Левомицетин» и «Фурацилин» для полоскания горла. В остальных случаях ребенка помещают в инфекционные учреждения.
Для лечения применяются следующие виды препаратов:
- антибактериальные («Эритромицин», «Пенициллин»);
- гормональные («Преднизолон») – для предупреждения развития шока;
- мочегонные («Лазикс»);
- противосудорожные («Реланиум»);
- сердечно-сосудистые («Коргликон»);
- антигистаминные («Суправтин»).
Инфекционно-токсический шок: что делать?
Инфекционно-токсический шок – опасное состояние, которое появляется при выделении погибающими бактериями эдотоксина. Основные симптомы:
- лихорадка;
- снижение артериального давления;
- сильное потоотделение;
- судороги;
- рвота;
- диарея;
- потеря сознания.
Первая помощь при обнаружении симптомов:
- избавить от тесной одежды;
- обеспечить горизонтальное положение и приток свежего воздуха.
Данные действия необходимо выполнить до приезда скорой помощи. Лечение инфекционно-токсического шока происходит в стационаре. Как правило, применяют гормональные препараты и антибиотики. Терапия зависит от возбудителя заболевания.
Памятка родителям: неотложная помощь
Эффективность лечения зависит от своевременно проведенных процедур. Неотложная помощь до приезда врача:
- при сильной головной боли можно использовать обезболивающие препараты;
- при высокой температуре – жаропонижающие средства;
- для профилактики инфекционно-токсического шока необходимо ввести инъекцию раствора метамизола натрия с дротаверином или папаверином;
- при сильной рвоте нужно ввести раствор метоклопрамида;
- при судорогах необходимо держать голову.
Молниеносная форма менингококцемии
Молниеносная форма менингококцемии или синдром Уотерхауса-Фридериксена является остро протекающим сепсисом на фоне множественных кровоизлияний в надпочечники. Заболевание возникает в 10 — 20% случаев генерализованной менингококковой инфекции и является самой неблагоприятной формой в прогностическом плане. Смертность составляет от 80 до 100%.
Признаки и симптомы молниеносной формы менингококцемии
При заболевании отмечаются множественные обширные кровоизлияния в кожу и быстрое развитие бактериального шока. При кровоизлияниях в надпочечники возникает дефицит глюко и минералокортикоидов, в результате чего в организме больного быстро возникают нарушения обмена и функции целого ряда органов и систем. Развившийся криз (острая надпочечниковая недостаточность) протекает по типу аддисоновой болезни и нередко заканчивается летальным исходом.
Молниеносная форма менингококцемии возникает внезапно. Температура тела повышается значительно — до 40оС, появляется сильная головная боль и тошнота. Больной становиться вялым. На кожных покровах появляются обширные участки кровоизлияний.
Падает артериальное давление, появляется тахикардия, пульс становится нитевидным, дыхание учащается, снижается диурез. Больной погружается в состояние глубокого сна (сопор). Развивается кома.
Лечение антибиотиками на догоспитальном этапе
Терапия больного в домашних условиях возможна только при бессимптомном течении назофарингита менингококковой этиологии (в том случае, если в семье только 1 ребенок). Врач назначает лечение, учитывая состояние больного, а также индивидуальные особенности его организма.
Оно может состоять из:
- применения антибиотических средств в дозировке, соответствующей возрастной категории ребенка;
- полоскания горла раствором Фурацилина или пищевой соды;
- орошения ротовой полости Эктерицидом.
Терапия генерализованной формы инфекции заключается в:
- проведении антибактериальной и дезинтоксикационной терапии;
- использовании гормональных средств;
- симптоматическом лечении.
Антибактериальная терапия проводится сразу при проявлении характерных клинических признаков инфекции, так как менингококки обладают высокой восприимчивостью к подобным лекарствам.
Для этого могут использоваться:
- цефалоспорины;
- тетрациклины;
- пенициллины.
В качестве немедленной терапии на догоспитальном этапе врач может назначить:
- Цефотаксим;
- Эритромицин;
- Пенициллин;
- Рифампицин;
- Левомицетин;
- Азитромицин;
- Роцефин.
Для лечения назофарингита применяется Рифампицин или Левомицетин (по 10 мг/1 кг в сут. на протяжении 3 – 5 дней). Менингококконосительство лечится подобным методом не менее 2 – 3 сут.
Догоспитальный этап терапии гнойного менингита заключается в:
- применении Левомицетина сукцината (по 25 мг/1 кг не более 3 р./сут.);
- обеспечении венозного доступа;
- употреблении глюкокортикоидов (по 1 – 3 мг/1 кг);
- применении Фуросемида (по 1 – 2 мг/1 кг), антипиретиков, солевых растворов;
- антибактериальной терапии (в введении Бензилпенициллина по 300 – 500 мг/1 кг до 6 р./сут.);
- использовании ноотропов, витаминов группы В.
Догоспитальный период лечения менингококцемии проводится следующим образом:
- обеспечивается венозный доступ;
- проводится антибактериальная терапия;
- назначается Левомицетин (по 25 мг/кг несколько р./сут.);
- используются глюкокортикоиды (по 2 – 3 мг/кг);
- применяется инфузионное лечение солевыми растворами.
Тактика лечения в больнице
При развитии инфекции генерализованного характера заболевания необходима немедленная госпитализация ребенка. Пациенты с локальной формой заболевания могут проходить терапию в амбулаторных условиях. Для лечения назофарингита, помимо использования медикаментов,промывают полость носа антисептическими растворами.
Для повышения устойчивости организма к менингококкам назначаются витамины и лекарственные препараты, обладающие иммуномодулирующим действием. При подозрении на тяжелое заболевание сразу начинают лечение, включающее в себя употребление антибиотических средств и дезинтоксикацию.
Также проводится внутривенное введение лекарств с мочегонным эффектом, для того чтобы устранить отечность головного мозга. Назначаются кортикостероиды в высокой дозировке, противосудорожные медикаменты. Кроме того, лечение может быть дополнено плазмаферезом. При тяжелых формах заболевания используют аппарат искусственного дыхания.
При терапии инфекции могут применяться:
- растворы для полосканий горла (пищевой соды, Фурацилина);
- лекарства для дезинтоксикации (глюкозный раствор или Рингера);
- антигистаминные медикаменты (Тавегил, Супрастин, Лоратадин);
- средства для орошения полости рта (Эктерицид);
- препараты, обладающие мочегонным действием;
- гормональные медикаменты (Преднизолон или Гидрокортизон);
- противосудорожные лекарства (Реланиум, Диазепам, Оксибутират натрия);
- глюкокортикоиды (Дексаметазон);
- препараты, стимулирующие сердечно-сосудистую систему (например, Кордиамин);
- для поддержания гемодинамики используются инотропы (к примеру, Допамин);
Исходя из тяжести течения болезни, пациента могут госпитализировать в отделение реанимации и интенсивной терапии или в отделение нейроинфекций инфекционного стационара. Для лечения тяжелой формы используют Амикацин (не более 20 мг/1 кг в сут.) и Нетилмицин (не более 2 мг/1 кг 3 р./сут.).
Также применяются гормональные медикаменты, для того чтобы подавить реакцию иммунитета на распространение инфекции в организме больного и нормализовать АД. В случае развития инфекционно-токсического шока терапию проводят в реанимации.
У пациентов, перенесших заболевание, могут проявиться осложнения в виде:
- нарушения поведения;
- церебрального синдрома;
- агрессивности;
- гиперактивности/заторможенности;
- беспокойного сна;
- рассеянного внимания;
- ухудшения/потери аппетита.
Поэтому по окончании стационарного лечения большинство людей нуждается в последующей терапии. Выписка пациентов производится после исчезновения клинических симптомов, а также после приведения в норму лабораторных показателей ОАК и ликвора. Спустя 3 сут. после употребления антибиотиков берут контрольный мазок из носоглотки.
Чаще всего наблюдается церебрастенический синдром, который является последствием менингококковой инфекции. Сопровождается беспокойным сном, ухудшением/потерей аппетита, повышенной утомляемостью, измененным поведением. Для маленьких детей характерно появление рассеянного внимания, раздражительности, заторможенности, агрессивности.
В восстановительном периоде назначаются:
- ноотропы;
- поливитамины;
- сосудистые медикаменты.
При диагностировании подобного синдрома родители должны обеспечить ребенку спокойный режим, увеличить время сна и пребывания на прогулке, ограничить период нахождения перед телевизионным и компьютерным мониторами.
Диспансерное наблюдение детей
После выписки из стационара ребенок нуждается во врачебном наблюдении 2 – 3 года. Он должен посещать не только педиатра, но и невропатолога (не менее 1 р./мес.). Это необходимо для своевременного выявления последствий менингококковой инфекции у детей и их коррекции.
В первые несколько недель (в зависимости от индивидуальных особенностей ребенка) продолжается терапия лекарствами с мочегонным эффектом, а также ноотропными и сосудистыми медикаментами, даже при отсутствии клинических симптомов. Ребенка освобождают от физических занятий на 6 – 12 мес.Также родители должны обеспечить спокойный режим.
Диагностика
Диагностические мероприятия у детей и взрослых не отличаются между собой. Диагностический поиск в большей степени зависит от того, какая система органов поражена микробом.
В качестве дополнительных исследований применяются:
- Посев отделяемого из носа, крови или ликвора. Полученный материал высевается на специальную среду и помещается в благоприятные для бактерии условия. Наиболее информативный, но длительный метод исследования.
- Серологическое исследование на антитела к менингококку. Хорошая методика, однако не является достоверной, если человек в прошлом болел любой формой инфекции или в данный момент является просто носителем.
У детей грудного возраста диагностика затрудняется невозможностью собрать полноценный анамнез. В этом случае роль лабораторных методик значительно возрастает.