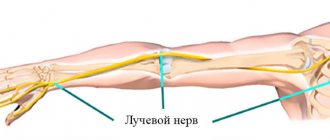
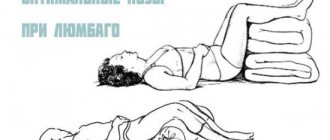
Хорошее дело сладко и крепко заснуть, да и еще видеть красочный сон. Но после этого, бывает, появляется онемение пальцев ног или всей ноги, а также онемение пальцев рук. Происходит это от того, что пережимается рука или нога, от чего возникает компрессия нервных стволов и сосудов. Но после легкой разминки и растирания онемение пальцев рук или ног на протяжении нескольких минут проходит. Но что же делать, если оно не проходит и беспокоит постоянно?
Онемение пальцев ног – это симптом, который указывает на повреждение нервов или сосудов на разных уровнях, что требует детального обследования в клинических условиях.
Онемение пальцев ног может быть переходящим состоянием или стойким, беспокоящим длительное время. Онемение пальцев ног описывается как ползание мурашек, покалывание, жжение. По сути, это нарушение чувствительности. Онемение пальцев ног часто является первым симптомом возникающего заболевания, которое вызывает защемление седалищного нерва. Иногда, одновременно возникает боль в пояснице или по всей ноге, нарушается функция конечности.
Причины онемения пальцев ног
Онемение пальцев ног часто возникает при неудобном положении, также в положении закидывания ноги на ногу, что вызывает компрессию нервных стволов и сосудов. И это проходящее состояние, которое проходит самостоятельно и не требует обращения за помощью. Но существуют множественные заболевания позвоночника, при которых одним из симптомов является онемение. Поэтому, при длительном онемении пальцев ног, которое самостоятельно не проходит, нужно обращаться к специалисту.
Наиболее частые причины онемения пальцев ног:
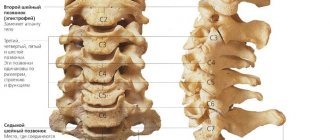
- остеохондроз поясничного отдела позвоночника, спондилез;
- смещение позвонков, при котором болит спина и возникает онемение пальцев ног;
- нестабильность позвонков;
- протрузия или межпозвоночная грыжа диска, очень редко – грыжа Шморля приводят к раздражению нервных корешков (корешковый синдром);
- радикулит, воспаление седалищного нерва (ишиас), которые являются следствием вышеперечисленных состояний;
- артроз коленного сустава – онемение пальцев ног возникает при сдавливании нервных стволов в подколенной ямке;
- бурсит коленного сустава – отек вызывает компрессию нервов и онемение пальцев ног;
- Тунельные синдромы: раздражение запирательного нерва в одноименном канале; компрессия седалищного нерва между грушевидной мышцей и крестцово-остистой связкой (синдром грушевидной мышцы); ущемление латерального кожного нерва бедра под паховой связкой (болезнь Бернгардта — Рота); компрессия большеберцового нерва в тарзальном канале (синдром тарзального канала); сдавливание подошвенных пальцевых нервов (метатарзалгия или синдром Мортона). Все они так или иначе вызывают онемение пальцев ног.
- Оклюзионные заболевания сосудов: облитерирующий эндартериит, диабетическая ангиопатия, атеросклероз. Нарушение чувствительности и онемение пальцев ног происходит от нарушения кровоснабжения тканей.
- Поражение центральной нервной системы: микроинсульт, рассеянный склероз также приводят к онемению пальцев ног.
- Опухоли позвоночника, туберкулез также вызывают онемение и боль в спине.
Для того, чтобы выяснить причину и назначить соответствующее лечение, необходимо провести тщательное обследование с учетом всех клинических и физикальных данных. Необходимо также учесть данные рентгенологического исследования, провести компьютерную томографию или МРТ, при необходимости проводится ультразвуковая диагностика, обследование тепловизором.
Источник: mednean.com.ua
Воспаление седалищного нерва: чем вызвано и как лечить
Лечение может включать как медикаментозные, так и немедикаментозные методы. Методика лечения зависит от того, насколько далеко зашло заболевание, в чем заключается его исходная причина – обусловлено ли оно защемлением нервного волокна либо его воспалением.
В число немедикаментозных методов терапии входят:
- физиотерапия,
- массаж,
- лечебная физкультура,
- занятия на тренажерах,
- водолечение.
Нетрадиционные, но хорошо себя зарекомендовавшие себя при ишиасе методы лечения:
- мануальная терапия,
- баночный массаж,
- точечный массаж,
- иглоукалывание (рефлексотерапия),
- озонотерапия,
- гирудотерапия (лечение пиявками),
- грязелечение.
Тем не менее, лечение ишиаса медикаментозными методами остается основным.
Основные группы препаратов, применяемые при медикаментозном лечении ишиаса.
| Тип | Принцип воздействия | Примеры препаратов |
| витамины и витаминные комплексы | улучшение функционирования нервной системы | комбилипен, мильгамма, витамины группы В |
| миорелаксанты и спазмолитики | снятие спазмов мышц | корисопродол, мидокалм, дротаверин, папаверин |
| глюкокортикостероиды | противодействие воспалительным процессам, снятие боли | дексаметазон, преднизолон |
| нестероидные противовоспалительные средства (НПВП) | противодействие воспалительным процессам, снятие боли | ибупрофен, индометацин, диклофенак, фенилбутазон, лорноксикам, ортофен, напроксен |
| анальгетики | снятие боли | кеторолак, парацетамол, морфин, трамадол |
Следует отметит, что, хотя глюкокортикостероиды используются для той же цели, что и НПВП, методика их применения значительно отличается от методики применения последних. Симптоматическое лечение стероидными препаратами можно осуществлять лишь под контролем врача. То же самое можно сказать и про наркотические средства для облегчения болей (морфин, трамадол).
Больному в отдельных случаях могут быть назначены препараты из разных категорий.
Чаще всего используются местные формы препаратов – в виде кремов и мазей. При острой форме болезни, при сильных болях, некоторые обезболивающие и противовоспалительные препараты, а также витаминные комплексы могут вводиться парентерально.
Если возникает необходимость в использовании таблетированных форм препаратов, то перед их применением лучше всего проконсультироваться с врачом. Ведь многие НПВП известны своими побочными явлениями. В частности, они могут негативно воздействовать на ЖКТ, вызывать язвы и кровотечения, особенно при длительном применении.
Нередко при ишиасе применяются и народные средства – настойки из трав (чистотел, горький перец, алоэ), мед, пчелиный воск, мази из конского каштана. Они прекрасно снимают боли и воспалительные процессы.
Воспаление седалищного нерва или ишиас (седалищная невралгия) развивается неожиданно даже у людей, считающих себя абсолютно здоровыми. Седалищный нерв является наиболее длинным в организме человека: начинается в области поясницы, проходит через нижнюю конечную часть позвоночника (копчик), заднюю группу мышц бедра и нижние конечности, доходя до ступней.
Сам по себе ишиас не считается патологией, а служит проявлением других заболеваний.
фармакологические препараты, мануальную терапию, лечебную физкультуру и физиотерапевтическую терапию, способны облегчить и полностью устранить симптомы ишиаса. Поэтому не стоит заниматься самолечением, а полностью отдать себя в руки квалифицированным специалистам.
Лечение данного заболевания осуществляется совокупностью комплексных терапевтических мер. Как правило, не существует общего лечения для пациентов с ишиасом, курс лечения подбирается строго индивидуально в каждом конкретном случае.
Однако все же существуют общие способы лечения, которые включают в себя следующие методы:
- лечебный режим;
- медикаментозная терапия;
- физиотерапевтические методы;
- массаж;
- лечебная физкультура;
- санитарно- курортное лечение.
Ярко выраженные симптомы или первые предвестники болезни – повод обязательно обратиться к специалисту. Необходимо поставить точный диагноз, ведь особенности лечения будут зависеть от выявленных причин воспаления седалищного нерва.
Одновременно невролог обследует степень поражения седалищного нерва, проводя специальные тесты на двигательные рефлексы:
- ахиллесова сухожилия,
- коленного сустава,
- проверяет присутствие симптомов Лассена (боль по задней поверхности бедра и голени при подъеме вверх и вперед ровной ноги самостоятельно), Бонне (та же процедура, только ногу поднимает врач).
Чем лечить воспаление седалищного нерва? Первой помощью при резком обострении ишиаса станут обезболивающие лекарства:
- анальгин;
- производные с выраженной направленностью действия: темпалгин – симптомы боли стихают в результате действия темпидина – легкого транквилизатора;
- седальгин – кодеин и парацетамол бодряще воздействуют на нервную систему, снимая воспаление нервных корешков;
- баралгин – спазмолитики в составе убирают мышечное воспаление, снимая спазм седалищного нерва;
- пенталгин.
Обязательными при лечении ущемления седалищного нерва будут нестероидные противовоспалительные препараты (НПВС)– таблетки, инъекции при сильных болях, мази:
- Диклофенак (таблетки) – обезболит и снимет воспаление, боль, отечность. Уколы при воспалении седалищного нерва этого препарата более эффективны, но повышается степень влияния побочного действия на печень и почки. Поэтому внутримышечно, внутривенно их назначает врач с минимальным промежутком 12 часов.
- Мовалис – очень мощный препарат, быстро убирающий симптомы боли. Оперативно снижает воспаление седалищного нерва. Наличие значительных побочных эффектов вызывает прием таблеток под наблюдением врача не более 5 дней.
- Ибупрофен, найз, нурофен – НПВС с менее выраженным действием. Хороши тем, что воздействуют на периферическую нервную систему, снимая воспаление, и мышцы – расслабляя и убирая спазмы.
- Кортикостероиды – назначаются при длительных не отпускающих болевых симптомах. Это гормональные средства, снимающие отеки, воспаления седалищного нерва.
Беременным женщинам врач порекомендует особенное лечение воспаления седалищного нерва. Прием большинства лекарственных препаратов в этот период негативно сказывается на здоровье будущей мамочки и ребенка, поэтому без консультаций с врачом использовать лекарства категорически запрещено.
Острый период воспаления седалищного нерва в большинстве случаев длится от 5 до 10 дней. На это время необходимо обеспечить снижение физической нагрузки и покой пояснично-крестцовому отделу, иначе говоря, больше находится в горизонтальном положении, желательно на твердой ортопедической поверхности. Утихание симптомов не является основанием для увеличения спортивных нагрузок.
Симптомы защемления нерва в ноге
Признаки, указывающие на защемление нерва в нижних конечностях, следующие:
- Появление острых и резких болезненных ощущений в области защемления. Они могут также быть покалывающими;
- Отечность эпидермиса, изменение оттенка на красный в точке защемления;
- Усиление потливости (встречается достаточно редко);
- Невозможность утром разогнуть конечности. По мере усугубления течения болезни этот симптом становится постоянным.
- Больной оказывается более скованным, при нахождении в вертикальном положении отмечается нестерпимая боль;
- Болезненные ощущения могут добираться и до области спины.
Чаще всего симптомы подобного плана формируются неожиданно, но настолько же быстро исчезают. На более поздних этапах заболевания представленные ощущения продолжаются непрерывно. В той области, в которой наиболее сильно ощущаются болезненные ощущения, как раз и находится точка защемления нерва. Этому может оказаться виной, как воздействие физического, так и психологического характера.
Во сне тоже могут проявляться болезненные ощущения. Факторами, определяющими защемление нерва в нижних конечностях, дополнительного характера, как говорилось выше, может оказаться покраснение и отек кожного покрова. К этому иногда добавляется постоянная потливость. Отмечается усугубление двигательной активности в той ситуации, когда затронут двигательный нерв, а иногда и атрофия.
LiveInternetLiveInternet
Цитата сообщения Enigmatica
Прочитать целикомВ свой цитатник или сообщество!
О чём могут рассказать ноги?
Часто ли вы обращаете внимание на стопы людей? У одних пальчики выстроены в ряд, у других один длиннее всех остальных, и явно не желает укладываться в общепринятые нормы. Потертости, мозоли, натоптыши — их расположение часто указывает на те, или иные деформации стопы, на привычки и пристрастия, ногти и вовсе способны рассказать многое о хозяине.
О чем говорят ваши ноги, в частности, ступни и пальцы ног? Желтые и белые, плоские и вогнутые, исчерченные и покрытые пятнами, тонкие и толстые — они буквально кричат о заболеваниях и об образе жизни человека. Ноги нуждаются в нашем внимании, в хорошей удобной обуви, в педикюре и массаже, в нашем внимательном отношении к своему здоровью. Давайте попробуем расшифровать сигналы наших ног и поговорим о том, что делать в том или ином случае.
Дурно пахнущие ноги Что это? Запах? Неужели он исходит от ваших ног? Как неудобно! Потливость ног — довольно распространенная проблема, как среди мужчин, так и среди женщин. Зачастую ее причины кроются в том, что ногам приходится слишком много работать. Характер работы вынуждает вас весь день «скакать» на ногах? Не мудрено, что при такой «запарке» ноги потеют, и таким способом они пытаются хоть как-то охладиться.
Если же при этом вы обуты в туфли или сапоги из синтетических материалов, неприятного запаха не избежать. Не хотите смущаться, снимая ботинки? Запомните, ногам нужен отдых и хорошая кожаная обувь. Другой причиной повышенной потливости стоп являются их деформации, к примеру, плоскостопие. Дефекты строения костного остова стоп приводят к повышенной нагрузке мышц и потению. Проблемы решат специальные ортопедические стельки и обувь. Однако не всегда потные ступни дурно пахнут. Чтобы пот приобрел запах, над ним должны потрудиться бактерии. Именно поэтому основным методом борьбы с запахом ног является их частое и тщательное мытье с мылом, содержащим антибактериальные компоненты, использование дезодорирующих присыпок.
Затвердения на стопе или натоптыши Натоптыши представляют собой уплотнение и утолщение поверхностного слоя кожи на подошвенной поверхности стопы, напротив пальцев, особенно большого пальца и на пятках. «Свежий» натоптыш выглядит как участок покраснения и припухлости на стопе, затем по мере развития гиперкератоза он приобретает грязно-желтый цвет, становится шероховатым на ощупь, покрывается мелкими и глубокими трещинами.
Натоптыши могут быть плоскими и выпуклыми, иногда имеют центральный стержень, идущий вглубь кожи. Чувствительность кожи в области затвердения снижена, но во время ходьбы возникают болезненные ощущения. Через трещинки в кожу могут проникать микробы, что приводит к развитию воспаления.
Причины натоптышей:
неудобная, тесная обувь на высоком каблуке; плоскостопие; «косточка» в области большого пальца стопы; лишний вес; нарушение кровообращения в стопах. Чтобы избавиться от затвердений на стопах, нужно устранить причинный фактор, обратиться к специалисту подологу и удалить ороговевший слой кожи механическим путем с помощью кератолитического крема или противомозольного пластыря.
Мозоли Мозоли чаще всего образуются на коже тыльной поверхности суставов пальцев ног и на пятках, то есть в тех местах, где стопа подвергается наибольшему давлению и трению. Травма кожи приводит к разрастанию ее поверхностного слоя и огрубению. Огрубевшая мозоль давит на расположенные под ним кожные нервные окончания, что становится причиной боли.
Если у вас появились мозоли, значит обувь, которую вы носите, не соответствует размеру и анатомическим особенностям вашей стопы. Возможно, причина мозолей — косточка на большом пальце, деформации пальцев ног, плоскостопие. Чтобы избавиться от мозолей порой достаточно устранить их причину. В отдельных случаях необходима помощь подолога и качественный педикюр.
Плоскостопие Вам следует задуматься, если:
ноги быстро устают при ходьбе; к концу рабочего дня ноги будто налиты свинцом, появляются судороги мышц, отечность стоп и лодыжек; каблуки вашей обуви стоптались с внутренней стороны; ваша стопа будто выросла в длину или стала более широкой.
Попросту говоря, плоскостопием называют деформацию стопы, при которой она полностью касается подошвенной поверхностью земли. Заболевание может быть наследственным или приобретенным в результате травмы, ношения неправильной обуви, лишнего веса. Уплощение сводов стопы приводит к натяжению подошвенной фасции и возникновению дискомфорта и боли. Проблему можно решить с помощью ортопедических стелек и обуви. Необходимо укрепление мышц стопы с помощью специальных упражнений.
«Шишка» на большом пальце ноги По-научному это называется вальгусная деформация большого пальца стопы, в народе — «косточка». При этом большой палец отклоняется в сторону остальных четырех и может располагаться под вторым пальцем, приобретающим молоткообразную форму.
и заставляет отказываться от модельной обуви в пользу «тапочек». В 99% случаев «косточка» является женской проблемой. Причиной ее формирования являются генетическая предрасположенность, врожденная слабость сустава стопы, плоскостопие, лишний вес, ношение тесной обуви на высоком каблуке, гормональный дисбаланс, связанный с климаксом. Решение проблемы хирургическое. Необходимо устранение травмирующего фактора. Временно уменьшить боли помогут кремы и гели на основе анальгетиков и нестероидных противовоспалительных средств, ношение стелек-супинаторов.
Опухший, красный и болезненный большой палец Чаще всего эта болезнь поражает мужчин старше 40-45 лет. Приступ развивается поздно вечером или ночью, зачастую после обильного приема мясной пищи и алкоголя. Сустав большого пальца ноги начинает очень сильно болеть, опухает, становится красным, горячим на ощупь. Это симптомы подагрического артрита.
Подагра — заболевание, связанное с нарушением обмена пуриновых оснований и накоплением в организме человека солей мочевой кислоты. Чаще всего соли откладываются в области сустава большого пальца стопы, иногда в коленном или локтевом суставе, а также в виде узелков (тофусов) на хрящах ушных раковин. Лечение подагры заключается в соблюдении специальной диеты, приеме препаратов, снижающих уровень мочевой кислоты. Приступы снимаются противовоспалительными средствами.
Перекрещенные пальцы Перекрещивающаяся деформация пальцев стопы характеризуется отсутствием их стройного ряда, один из пальцев при этом располагается сверху над другим. Перекрещенные пальцы травмируются обувью, их суставы воспаляются, что становится причиной боли, усиливающейся при движении пальцами и ходьбе. Хронический артрит приводит к утрате функции сустава, что очень затрудняет передвижение.
Причины этого состояния могут быть различными:
врожденный дефект формы одного из пальцев стопы; «косточка» — искривление большого пальца стопы или вальгусная деформация большого пальца стопы; артрит; ношение узкой тесной обуви. Облегчить боли помогают медикаментозные средства. Необходимо устранение давления на пальцы, ношение обуви с широким мыском и использование специальных ортопедических приспособлений.
Длинный второй палец В норме второй палец стопы несколько короче большого пальца, но у некоторых он значительно превосходит по размерам своего собрата. Длинный второй палец врачи называют пальцем Мортона и считают врожденной конституциональной особенностью стоп человека.
Чем опасен палец Мортона? Его чрезмерная длина становится причиной избыточного давления на сустав между первой фалангой пальца и плюсной, это давление увеличивается при ходьбе и стоянии, что вызывает травму костного сочленения, развитие артрита и появление боли в стопе. На кончике второго пальца и на его косточках образуются мозоли, причиняющие дополнительные неудобства. Решение проблемы ортопедическое: необходим подбор правильной обуви с широким и высоким мыском, возможно на размер больше обычного, а также использование специальных супинаторов, разгружающих второй палец.
Пальцы как молоточки Молоткообразная деформация чаще всего захватывает второй палец, но может быть и на других пальцах, за исключением большого. Выступающая косточка искривленного пальца травмируется обувью, болит, что вызывает большие неудобства при ходьбе, а порой приводит к хромоте. Образование болезненной мозоли дополняет картину неприятных ощущений.
Причинами молоткообразной деформации пальцев могут быть:
ношение узкой обуви и омозолелость тыльной поверхности пальцев стопы; вальгусная деформация или «косточка» большого пальца стопы, при которой второй палец приобретает вид молоточка; хронический артрит, вызывающий деформацию сустава пальца; травмы пальцев стопы, приводящие к преобладанию тонуса мышц сгибателей пальцев. Лечение ортопедическое: подбор обуви и ношение супинаторов. Иногда прибегают к хирургическим методам устранения деформации пальцев.
Пальцы, напоминающие крючки Крючковидная деформация пальцев стопы — результат нарушения нервной проводимости и как следствие, мышечного дисбаланса, при котором сила сокращения мышц сгибателей пальца становится больше, чем сила противодействия мышц разгибателей. В итоге один или несколько пальцев сгибаются в последнем суставе и остаются в таком положении все время.
Согнутый палец травмируется обувью, его суставы воспаляются, косточки омозолевают, что причиняет значительные неудобства и вызывает боль. При ношении неудобной обуви и большой нагрузке на стопы деформация прогрессирует и приводит к стойкой контрактуре межфаланговых суставов и нарушению походки. Уменьшить болевые ощущения и остановить развитие заболевания можно, если носить правильно подобранную ортопедическую обувь с широким и высоким носком, использовать специальные стельки вкладыши и супинаторы, колпачки на пальцы с гелем, защитные повязки, гребешки.
Когтеобразные пальцы Деформация пальцев стопы, при которой они сгибаются во втором и третьем межфаланговом суставе и застывают в таком положении, носит название когтеобразные пальцы. На самом деле пальцы по форме напоминают когти, их косточки выступают над основной поверхностью стопы, сдавливаются, травмируются обувью, на них возникают омозолелости, часто развиваются артриты
Когтеобразные пальцы причиняют значительные неудобства при выборе обуви, затрудняют движение. Во время ходьбы основная нагрузка падает на подушечки согнутых пальцев и на основания плюсневых костей, поэтому ноги очень быстро устают и начинают болеть. В тяжелых случаях, когда деформация сопровождается контрактурой или полным обездвиживанием суставов, возникает хромота. Причиной формирования когтеобразных пальцев чаще всего становятся невриты и травмы нервных волокон, приводящие к преобладанию тонуса мышц сгибателей пальцев. Иногда деформация суставов становится следствием воспаления — артрита. Лечение состоит в подборе обуви с высоким и широким носком, использовании специальных ортопедических гребешков и лангет, защитных колпачков для пальцев. Все это позволят уменьшить боль и неудобства.
Боль в «подушечке» большого пальца Она может быть симптомом сесамоидита. С этим заболеванием чаще всего сталкиваются танцоры и спортсмены, люди, вынужденные много ходить по долгу службы. Боль возникает в подушечке большого пальца, то есть на подошвенной поверхности сустава, соединяющего первую фалангу и две небольшие косточки плюсны, называемые сесамовидными.
Эти косточки выполняют функцию рычага, усиливающего натяжение сухожилий, сгибающих большой палец, при резких движениях и большой нагрузке сухожилия могут надрываться, а косточки ломаться, что вызывает появление боли и воспаление. Боль при сесамоидите вначале легкая, усиливающаяся при каждом шаге и попытке оттолкнуться от пола. Затем при отсутствии лечения она становится сильной, но при этом никогда не сопровождается покраснением и отеком сустава большого пальца.
Боль в пятке Боли, возникающие при опоре на пятку, особенно сильные при первых шагах после длительного отдыха, не сопровождающиеся отеком и покраснением кожи в области пяточной кости, характерны для плантарного фасциита или пяточной шпоры.
Плантарный фасциит — это воспаление широкой подошвенной фасции (связки), поддерживающей продольный свод стопы, крепящейся с одной стороны к бугру пяточной кости, а с другой — к головкам плюсневых костей. При увеличении нагрузки на ноги фасция может надрываться и воспаляться, что вызывает появление боли. Плантарная фасция обладает способностью к быстрому самозаживлению, в период отдыха на месте ее травмы образуются рубчики, однако последующая нагрузка приводит к их разрыву и усилению боли. Хроническое течение плантарного фасциита ведет к огрубению рубцовой ткани, отложению в ней солей кальция и формированию пяточной шпоры, приносящей множество страданий больному.
Боль в «подушечках» 3-4 пальца Появление припухлости и боли подошвенной части стопы в области подушечек 3 и 4 пальца может быть обусловлено невромой Мортона и раздражением нерва, проходящего в этом анатомическом регионе. Боль носит жгучий, стреляющий характер, отдает в пальцы, схожа с ощущением инородного тела или складки носка.
Иногда наблюдается потеря чувствительности в этой области, онемение или покалывание, судорожное подергивание мышц. После снятия обуви и разминания стопы боль нередко проходит, но появляется и усиливается, как только больной вновь обувается. Неврома Мортона — это доброкачественное образование на нервном стволе, сдавливающее нервные волокна. Причины ее формирования науке не известны, однако ее наличие приводит к воспалению нерва и нарушению его проводимости. Для снятия боли применяют обезболивающие и противовоспалительные препараты, рекомендуют отказаться от ношения обуви с узким носком, использовать ортопедические вкладыши и стельки. При отсутствии эффекта и упорном болевом синдроме применяют инъекции гормонов и различные физиотерапевтические методики.
Красная, опухшая, горячая на ощупь нога Эритромелалгия — заболевание неясного происхождения, чаще встречающееся у взрослых после 40 лет, протекающее в виде приступов болей в стопе, сопровождающихся ее покраснением, отеком, повышением местной температуры и потливостью. Возникновение приступа обычно связывают с повышенной нагрузкой на ноги и перегреванием, облегчение наступает в покое после отдыха.
Замечено, что эритромелалгия сопровождает склеродермию, варикозное расширение вен нижних конечностей, невромы голеней и стопы, гипертоническую болезнь, рак крови, лекарственную непереносимость. Заболевание неизлечимое, хроническое, с годами приступы становятся тяжелее и продолжительнее.
Вросший ноготь Ошибиться невозможно, при врастании ногтя он как будто погружается в кожу, травмирует ее, а присоединение инфекции ведет к развитию паранихия или панариция. Чаще всего страдают большие пальцы стопы. Ношение узкой обуви, неправильное обрезание ногтей приводит к хроническому течению процесса. Ноготь врастает раз за разом, меняет свою форму, кожный валик утолщается и наползает на свободную часть ногтя, что вызывает боль.
При отсутствии панариция с ситуацией можно справиться самостоятельно. Достаточно распарить ногу, освободить врастающий край ногтя и подложить под него небольшой плотный ватный шарик. Палец обрабатывать раствором антисептика, пока ноготь изменить форму и не перестанет врастать. При хроническом процессе, когда ноготь деформируется и исправить его форму невозможно, грамотный педикюр и самолечение не помогут решить проблему, необходима помощь подолога. Иногда врастающий ноготь приходится удалять, чтобы на смену ему пришел новый, ровный.
Желтые крошащиеся отслаивающиеся ногти Чаще всего — это признаки грибковой инфекции. Проникая через трещины ногтя в ногтевое ложе, грибок размножается, прорастет глубоко в ткани, разрыхляет их, что приводит к утолщению и отслоению ногтевой пластинки. Ноготь приобретает серовато-белый или желтоватый цвет, становится ломким, покрывается трещинами.
Обычно заболевание начинается с большого пальца стопы, затем инфекция перебрасывается на остальные пальцы. Диагноз ставится на основании микроскопии соскоба тканей ногтевого ложа, лечение назначает врач-миколог. Оно подразумевает длительный прием внутрь противогрибковых препаратов, никакие народные методы не помогают. При длительном существовании болезни грибок умирает, но изменения ногтевого ложа достигают такой степени разрушения, что ноготь уже не может вырасти здоровым. К слову, ногти могут отслаиваться не только по причине грибковой инфекции, глубокое нарушение кровообращения стоп при заболеваниях сердца, сахарном диабете, облитерирующем эндартериите часто сопровождаются дистрофическими изменениями ногтей.
Ложкообразные ногти Изменение формы ногтей, при котором их края приподымаются вверх и ногтевая пластинка приобретает вогнутую форму, называют ложкообразной деформацией и представляет собой разновидность дистрофии ногтей, по-научному — койлонихии. В некоторой степени склонность к деформации передается по наследству, однако по большей части ложкообразные ногти являются следствием травм или встречаются при общих заболеваниях.
Среди причин:
неграмотный педикюр; использование некачественного лака для ногтей, содержащего ацетон; длительное ношение накладных ногтей и частое их наращивание; заболевания щитовидной железы; железодефицитная анемия; инфекционные заболевания. По сути, ложкообразные ногти не доставляют физических страданий человеку, однако психологический дискомфорт налицо, деформацию ногтей особенно болезненно переносят женщины. Лечение состоит в устранении травмирующего фактора, терапии основного заболевания, приеме витаминно-минеральных препаратов и лекарств, улучшающих трофику в ногтевом ложе.
Отёки ног Далеко не всегда они являются признаком заболевания. У вполне здорового человека ноги могут отекать в жаркую погоду, при переутомлении, ходьбе или стоянии, но особенно часто люди жалуются на отеки ног после длительного сидения. Если ситуация требует постоянного нахождения в сидячем положении, например, во время работы, автомобильного путешествия, авиаперелета, отеков ступней и щиколоток не избежать.
Когда ноги согнуты под прямым углом и бедра лежат на сидении стула, сдавливаются идущие по их задней поверхности вены и нарушается отток крови от ступней к сердцу. Увеличение венозного давления приводит к повышению фильтрации жидкости за пределы кровеносного русла в окружающие его ткани — развивается отек, появляется чувство распирания, тяжести в ногах. Как только венозный кровоток восстанавливается, давление нормализуется, жидкость возвращается из тканей назад в кровеносные сосуды, отеки и дискомфорт исчезают. Патологические отеки стоп возникают при следующих заболеваниях:
сердечная недостаточность; гипотиреоз; варикозное расширение вен нижних конечностей; беременность при гестозе; болезни мочевыводящих путей и почек (острый нефрит, гломерулонефрит, пиелонефрит)
Холодные ноги Ощущение холода и зябкость ног чаще всего сопровождает больных вегето — сосудистой дистонией. Нарушение тонуса вегетативной нервной системы в сторону преобладания ее симпатической части приводит к спазму мелких кровеносных сосудов, побледнению, похолоданию и потливости стоп. Кроме ног у большинства больных мерзнут еще и руки, ладони становятся влажными и холодными, кончики пальцев немеют, ногти приобретаю голубоватый цвет.
Холодные ноги — результат плохого кровообращения, что может быть связано в облитерирующим эндартериитом, варикозным расширением вен нижних конечностей, заболеваниями сердца. Нередко причиной становится поражение мелких кровеносных сосудов при сахарном диабете или диабетическая ангиопатия. Гипотиреоз или снижение функции щитовидной железы ведут к снижению интенсивности обменных процессов, нарушению терморегуляции и зябкости конечностей.
Онемение стоп Снижение кожной чувствительности, онемение стоп, ощущение ползания мурашек по ногам может быть результатом патологии регионарных нервных стволов или периферической нейропатии. Ее причиной чаще всего становится сахарный диабет, хроническая алкогольная интоксикация. Заболевание не поддается излечению, терапия подразумевает назначение симптоматических препаратов.
Внезапно возникшее онемение конечности, слабость и тяжесть в ноге, сочетающаяся с теми же ощущениями в руке с той же стороны тела — признак нарушения мозгового кровообращения (инсульта) и сигнал для немедленного вызова бригады «Скорой помощи». Онемение ноги может сохраняться после перенесенного инсульта, может быть признаком корешкового синдрома, то есть защемления части нервных волокон, идущих к конечности от спинного мозга.
Отсутствие волос на пальцах стоп Выпадение волос на пальцах стоп может быть обусловлено нарушением периферического кровообращения при таких заболеваниях как атеросклероз, облитерирующий эндартериит, варикозное расширение вен нижних конечностей, диабетическая ангиопатия, хроническая анемия, отравлением некоторыми веществами, применением противоопухолевых химиопрепаратов, радиационным облучением.
Самая частая причина выпадения волос на ногах у мужчин — облитерирующий эндартериит. Заболевание обычно поражает злостных курильщиков до 40 лет, сопровождается уменьшением просвета и закрытием артерий нижних конечностей, что ведет к голоданию тканей и их атрофии. Симптомами заболевания являются зябкость и онемение ног, слабость в мышцах голени, бледность и сухость кожных покровов.
Незаживающая язва на стопах Если каждая ранка на ступне превращается в долго незаживающую язву, прежде всего, следует подумать о сахарном диабете. Заболевание сопровождается поражением кровеносных сосудов и нервных стволов, нарушением питания тканей, замедлением процессов регенерации, а высокий уровень глюкозы в крови становится усугубляющим фактором.
Диабетические язвы стоп лечатся чрезвычайно тяжело, требуют немало терпения от больного и умения, если не сказать, «золотых рук» врача. Большое значение имеет стабилизация уровня глюкозы в крови. Однако, несмотря на высокий уровень медицины, приходится констатировать, диабетические язвы часто приводят к ампутации стопы. Больным сахарным диабетом следует уделять особое внимание уходу за ногами. Обувь должна быть удобной, соответствовать размеру стопы, она не должна давить и натирать. Любая мозоль или натоптыш при наличии диабета грозит превратиться в язву. Следует избегать обрезного педикюра, не рекомендуется ходить босиком.
Зуд и жжение стоп Зуд и жжение в области стоп, покраснение и отрубевидное шелушение кожи чаще всего обусловлено грибковым поражением кожи. Заболевание часто называют «стопой атлета», его легко подхватить в раздевалках и душевых кабинках спортивных залов, в бассейнах. Однако столкнуться с грибком можно и в бане, и на пляже, и даже дома, если кто-то из близких страдает грибковым поражением ногтей и кожи.
Эпидермофития стоп, как по-научному называют грибок, начинается с появления красного зудящего пятна на коже. Прорастая в эпидермис, грибок разрыхляет его и приводит к его омертвению и отторжению, что и проявляется шелушением. Кожа стоп выглядит белесой, покрытой чешуйками и красными пятнами. Отпадающий содержащий грибки эпидермис, задерживается в обуви, в носках, на ковровых покрытиях, на полу и становится источником заражения здоровых людей. Лечение эпидермофитии стоп заключается в использовании противогрибковых средств, в большинстве случаев возможно местное применение кремов и гелей, иногда препараты назначаются внутрь. Для профилактики эпидермофитии рекомендуется каждый раз после посещения общественных мест обрабатывать стопы противогрибковым средством.
Подошвенные бородавки Подошвенные бородавки представляют собой твердые округлые наросты на подошве стопы. Чаще всего они появляются в области пальцев, вначале единичные, затем сливающиеся в большие конгломераты. Бородавки — это вирусное заболевание кожи. Возбудитель проникает в кожу через трещинки и ранки стопы. Источником инфекции является больной человек, заражение обычно происходит в общественных местах, где принято ходить босиком, например, в бане или бассейне.
С единичными бородавками можно справиться самостоятельно с помощью спиртового раствора салициловой кислоты, сока чистотела, противовирусных препаратов. С обширными образованиями лучше обратиться к дерматологу, они требуют прижигания, замораживания, лазерной терапии или хирургического удаления.
источник
Взято с : https://zdorowya.ru/blog/43618213616/O-chyom-mogut-rasskazat-nogi
Причины защемления нерва в ноге
Формироваться защемление нерва в нижних конечностях может в силу следующих факторов:
- Остеохондроза на стадии обострения. Хрящи и диски, изменяя свою форму, оставляют незначительное пространство, которое выделяет позвонки. Это положительно влияет на увеличение сдавливания в области нервных ответвлений. Если же говорить о мышцах, то они, пребывая в гораздо более активном состоянии и с увеличенным тонусом, ещё больше усугубляют ситуацию. Ведь в связи с этим болезненные ощущения оказываются намного более ощутимыми;
- Радикулит. Как известно большое количество людей в возрасте от 45 лет сталкиваются с данным заболеванием. Именно этот недуг может спровоцировать защемление нерва в ноге. Боль может оказаться такой силы, что даже вероятна продолжительная потеря сознания. В связи с этим в критический момент необходимо как можно скорее понизить болевой синдром;
- Опухоли любого происхождения;
- Нагрузки, которые связаны с тяжелым или продолжительным физическим трудом;
- Полученные травмы, которые меняют оптимальное строение костей и тем самым влияют на защемление.
Комплекс лечебных процедур
Существуют два различных подхода к лечению плантарного фиброза. Выбор метода зависит от запущенности и сложности конкретного случая.
Консервативное лечение
Основная суть — отказ от хирургического вмешательства.
В первую очередь предусматривается значительное снижение нагрузки на стопы и облегчение их работы. Данный подход целесообразен на начальных этапах развития заболевание. Если помощь компетентного специалиста не была получена вовремя, то хирургическая операция становится единственным и обязательным путем решения проблемы.
Если же проведение операции невозможно или нежелательно по ряду причин, то рекомендуется прибегнуть к консервативным методам, которые включают следующий комплекс процедур:
- использование комфортной обуви с подошвой без каблуков;
- ношение специализированных ортопедических стелек;
- применение приспособлений, разделяющих пальцы, что позволит исключить возможность деформации пальцев и стопы в целом;
- исключение нагрузок на стопы, так необходимо свести к минимуму время, проводимое в стоячем положении;
- рекомендуется использовать ортопедическую обувь, корректирующую поверхность стопы в соответствии с индивидуальными особенностями;
- регулярный массаж стоп.
Если использовать данный комплекс, то болевой синдром исчезнет через несколько месяцев. Нередко консервативные методы не оказывают должного влияния и боли становятся более интенсивными. В таком случае целесообразно применять обезболивающие средства.
Для подавления боли применяют следующие препараты:
Среди преимуществ консервативного подхода к лечению невриномы Мортона стоит выделить:
- отсутствие периода восстановления;
- исключены болезненные ощущения, которые характерны в послеоперационный период;
- лечение проводится без нарушения привычного графика, не требуется изменять сложившийся ритм жизни, так как нет необходимости регулярно посещать лечащего врача.
Среди недостатков стоит отметить следующие:
- длительность лечения;
- данный способ требует больших финансовых вложений в сравнении с хирургическим;
- возможны побочные эффекты от применения различных лекарственных препаратов, нарушается работа органов пищеварительного тракта и сердечнососудистой системы;
- самый важный минус — нет гарантии, что терапия будет успешной.
Хирургический подход
Операция проводится в том случае, если консервативные меры не принесли желаемого результата.
Применяются три методики вмешательства:
- обычное удаление;
- перелом кости, проводимый искусственно;
- удаление воспаленной зоны нерва и части мышц.
Среди достоинств оперативного разрешения следует отметить:
Место разрезов после проведенной операции
- низкие денежные затраты;
- эффективность;
- длительное восстановление;
- в первое время будут неприятные ощущения во время ходьбы.
Лечение защемления нерва в ноге
В первую очередь, начиная лечение, следует освободить нервные окончания или волокна из прижатого состояния. Это объясняется тем, что именно данное явление провоцирует болезненные ощущения в области ноги в случае защемления нерва. Для того, чтобы достичь обозначенной цели специалисты применяют мануальную терапию, некоторые разновидности массажа (в частности, точечный, электромассаж, вибромассаж). Не менее эффективными считаются иглоукалывание и ударно-волновая терапия, которые, впрочем, нежелательно проводить людям старше 60 лет. Дополнительными методами восстановления является остеопатия, магнитная терапия и электрическая стимуляция.
Этиологические факторы
- Длительное пребывание в неудобной позе – нога прижата к твёрдой поверхности. Процесс развивается из-за нарушения иннервации и кровообращения области ног. Смена позы и физическая активность восстанавливают кровообращение.
- Пальцы ног немеют из-за привычки сидеть на стуле с запрокинутой или поджатой ногой. Эта поза станет причиной варикозного расширения вен на ногах и в паховой области, что ухудшит внешний вид и повлияет на походку и нормальную жизнедеятельность.
- Неподходящая по размеру, подъёму, толщине обувь, с узкими носками или высокими каблуками. Нахождение в ней приводит к передавливанию нервов и сосудов, развивается онемение и исчезновение чувствительности в пальцах ног. Если палец немеет после ношения определённой пары обуви, откажитесь от неё. Приобретите качественную ортопедическую обувь, подходящую по всем параметрам.
- Замерзание или промокание ног.
Причины и провоцирующие факторы
Анатомически правильное соотношение структур позвоночника и костей таза с нижними конечностями и мышечно-связочными элементами скелета человека исключает появление в них дискомфорта и ограниченности движений. Под состоянием, когда защемило нервы на ноге, понимают деформации в перечисленных объектах – травматического, опухолевого либо воспалительного характера.
В прямой зависимости от локализации патологического очага – уровень, на котором зажало мышцу в ноге, врачи традиционно выделяют корешковый синдром, поражение грушевидной мышцы, воспаление седалищного либо большого берцового нерва.
Чаще всего люди обращаются за медицинской помощью по причине травмы – прямого удара по корпусу и ногам, автоаварии, падения с высоты. Итогом подобной ситуации станут переломы костей, растяжения/разрывы связочного либо сухожильного аппарата. Одновременно негативное воздействие оказывается непосредственно на нервное волокно в ноге, или же его сдавливает внутренняя гематома.
Не менее часто специалисты сталкиваются с болевыми ощущениями у людей в районе ноги из-за защемления нерва воспалительным очагом – в костных структурах, в мягких тканях, либо органах малого таза. Различные инфекции и деструктивные процессы с течением времени и при отсутствии лечения могут закончиться именно нарушением движений в ноге. Реже подобный результат появляется из-за опухолей – доброкачественных либо злокачественных.
Провоцирующими факторами выступают:
- ожирение;
- авитаминоз;
- чрезмерная физическая активность;
- тяжелые виды спорта;
- неправильная осанка;
- узкая одежда, обувь.
Соотнести симптоматику ущемления нерва в ноге с возможными причинами под силу только врачу. Он же назначается адекватное лечение.
Особенности невритов нижних конечностей
Что такое неврит
Нервные волокна бывают трех видов:
Симптомы мононеврита одинаковы в любой части ноги – это боль и онемение. При тяжелых формах происходит потеря сухожильных рефлексов. В месте повреждения нерва происходит атрофия мышц, но паралич практически исключен при локальных невритах. Среди беременных женщин распространена эндемическая форма неврита, причиной которого является нехватка витаминов группы В.
Неврит – повреждение периферического нерва воспалительного характера. Если воспалился один нерв, то говорят о мононеврите, или локальном неврите. Когда поражены несколько нервов, речь идет о полиневрите.
Причины и локализация
Врачи выделяют следующие виды невритов по месту их расположения на ногах.
Заметно, что невриты располагаются преимущественно в верхней части ног – на бедрах и в тазовой области. Но начинают воспаляться нервы издалека, то есть со стоп. Просто симптомы не очевидны, и сильной боли еще нет.
Работоспособность мышц и циркуляция крови на пораженном участке ног нарушается не сразу.
Характеристика полиневрита
Полиневриты разделяют в зависимости от причин, их вызвавших.
Полиневрит отличается от неврита тяжестью общего состояния больного, симметричного расположения симптомов в ногах.
Лечение полиневрита, неврита и невралгий
Терапия этих неврологических заболеваний состоит в устранении основного недуга, вызвавшего поражение нервов ног. Методы лечения выбирают, основываясь на стадии заболевания. Успех лечения во многом зависит от максимально раннего его начала. В первую очередь используют обезболивающие средства, назначают противовоспалительные препараты и лекарства, ускоряющие метаболизм в тканях. Часто применяют сосудорасширяющие и противосудорожные лекарства. В острой стадии проводят физиотерапевтическое лечение: электрофорез, УВЧ. Специальных лекарств, снимающих воспаления в нервах, не существует. Применяют витаминную терапию, массаж, грязевые ванны.
Безусловно, здоровый образ жизни, закаливание, занятия физкультурой, ограничение контактов с токсическими веществами – это и есть профилактика любых неврологических заболеваний.
Ангионевроз – болезнь нервов сосудов
По мере течения ангионевроза приступы становятся чаще, появляются боли, нижние конечности могут синеть и покрываться волдырями. На критичной стадии ангионевроза отмирают ногтевые фаланги. Причинами ангионевроза являются те же факторы, что и у рассмотренных ранее неврологических заболеваний. Это интоксикации вредными веществами и алкоголем, инфекции, физические и психические травмы, обморожения конечностей, гормональные нарушения, травмы пальцев и вибрация в производственной деятельности. Это заболевание нейрогенного характера неизлечимо и становится хроническим.
Невриты, полиневриты и ангионевроз чаще развиваются как вторичное заболевание. Поэтому так важно следить за своим здоровьем, не запускать основное заболевание и своевременно лечить неврологические расстройства. Берегите свою нервную систему!
https://nashinogi.ru/bolezni/nevrit-nizhnih-konechnostej.html
Симптоматика
На начальном этапе своего появления защемление нерва на ноге по симптомам напоминает люмбаго – ограниченность движений и болевые ощущения. Однако, признаки патологического расстройства имеют ряд отличий:
- пассивные движения позволяют поднимать ногу полностью вверх – без рефлекторного сопротивления мышечных групп в спине;
- в ночные часы дискомфорт не уменьшается – у человека постоянно присутствует желание поменять положение ног в пространстве, устроить их поудобнее;
- присутствует мышечная слабость, и даже уменьшение объема мышц – при стойком хроническом течении болезни;
- появляются судороги в икроножных мышцах, в стопе;
- болевой синдром не зависит от физической нагрузки, от положения тела в пространстве;
- через несколько дней воспаление нерва у людей ведет к мурашкам в ногах, похолоданию одного участка покровных тканей;
- в зоне ближайшего к поражению сустава нарушается не только чувствительная, но и двигательная функция – сгибание, разгибание, отведение, к примеру, если защемило нерв в колене.
При тяжелом течении защемления нерва в коленном суставе симптомы будут настолько выражены, что человек может стать инвалидом. Он нуждается в постоянной посторонней помощи и уходе.
Особенности невритов нижних конечностей
Что такое неврит
Нервные волокна бывают трех видов:
Симптомы мононеврита одинаковы в любой части ноги – это боль и онемение. При тяжелых формах происходит потеря сухожильных рефлексов. В месте повреждения нерва происходит атрофия мышц, но паралич практически исключен при локальных невритах. Среди беременных женщин распространена эндемическая форма неврита, причиной которого является нехватка витаминов группы В.
Неврит – повреждение периферического нерва воспалительного характера. Если воспалился один нерв, то говорят о мононеврите, или локальном неврите. Когда поражены несколько нервов, речь идет о полиневрите.
Причины и локализация
Врачи выделяют следующие виды невритов по месту их расположения на ногах.
Заметно, что невриты располагаются преимущественно в верхней части ног – на бедрах и в тазовой области. Но начинают воспаляться нервы издалека, то есть со стоп. Просто симптомы не очевидны, и сильной боли еще нет.
Работоспособность мышц и циркуляция крови на пораженном участке ног нарушается не сразу.
Характеристика полиневрита
Полиневриты разделяют в зависимости от причин, их вызвавших.
Полиневрит отличается от неврита тяжестью общего состояния больного, симметричного расположения симптомов в ногах.
Лечение полиневрита, неврита и невралгий
Терапия этих неврологических заболеваний состоит в устранении основного недуга, вызвавшего поражение нервов ног. Методы лечения выбирают, основываясь на стадии заболевания. Успех лечения во многом зависит от максимально раннего его начала. В первую очередь используют обезболивающие средства, назначают противовоспалительные препараты и лекарства, ускоряющие метаболизм в тканях. Часто применяют сосудорасширяющие и противосудорожные лекарства. В острой стадии проводят физиотерапевтическое лечение: электрофорез, УВЧ. Специальных лекарств, снимающих воспаления в нервах, не существует. Применяют витаминную терапию, массаж, грязевые ванны.
Безусловно, здоровый образ жизни, закаливание, занятия физкультурой, ограничение контактов с токсическими веществами – это и есть профилактика любых неврологических заболеваний.
Диагностика
Несомненно, опытному специалисту для выявления защемления нервного волокна в ноге достаточно внимательно выслушать больного и провести его неврологический осмотр. Тем не менее, необходимо, чтобы инструментальная диагностика подтвердила данное предположение.
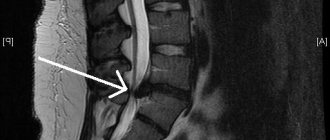
Дегенеративные изменения в структурах позвоночника можно выявить с помощью стандартной рентгенографии. Метод доступен к проведению в любой поликлинике. При малейших сомнениях в точности диагноза специалист рекомендует компьютерную либо магнитно-резонансную томографию ноги. Информации больше – на множестве снимков в разных проекциях четче видны плотные и мягкие ткани, сосудистые сплетения и мельчайшие дефекты нервов.
Воспалительный процесс в ноге способны спровоцировать специфические, а также неспецифические инфекции. Возбудитель будет диагностирован лабораторным исследованием ликвора. Жидкость лаборант берет при люмбальной пункции тонкой иглой – прокол выполняют непосредственно между позвонками в поясничном отделе позвоночника.
Патологические поражения нервно-мышечного проведения можно проследить с помощью электронейромиографии. Графическое изображение позволит врачу определить уровень, на котором произошло защемление в ногах. Радиоизотопное сканирование укажет на присутствие новообразования в области нервно-сосудистого пучка малого таза.
Какие беспокоят симптомы?
Если у мужчины или женщины защемлены нервные волокна в нижней конечности, будут беспокоить такие признаки:
- острая, резкая болезненность в бедре, голени, области голеностопа либо стопе,
- образование отека, локальное повышение температуры кожи,
- ограниченность подвижности конечности, во время ходьбы ощущается, будто ногу стреляет и дергает,
- распространение болевого симптома в поясничный отдел,
- развивается корешковый синдром, при котором проявляются лампасные боли в ноге,
- повышенная потливость.
Тактика лечения
Безусловно, решать, что делать, если защемило нервы в конечности, должен специалист. Как правило, это невропатолог. Он анализирует информацию от диагностических процедур и подбирает в индивидуальном порядке оптимальную схему терапии.
В арсенале врачей, благодаря бурным темпам развития фармакологической промышленности, имеется широкий ассортимент лекарств, которые в состоянии облегчить самочувствие людей, если ущемило нерв в ноге. Они в аптечной сети представлены в разных формах – капсулы и таблетки, мазь от защемления либо гели, растворы для инъекций и аэрозоли.
Профилактика
Уже несколько сотен лет назад специалисты высказывали свое мнение – профилактика болезней суставов является лучшим направлением в их лечении. Актуальность в наши дни несколько не меньше. Чтобы не произошло ущемление нервного волокна в ноге, достаточно придерживать простых правил:
- избегать физических нагрузок;
- если необходимо перенести тяжелую вещь, правильно располагать корпус и конечности;
- приобретать комфортную, а не модную обувь;
- держать ноги в тепле, особенно в осенне-зимний период;
- своевременно проводить лечение всех хронических заболеваний и инфекций;
- обращаться за медицинской помощью при первых же признаках возможного ущемления нерва в ногах.
Ранее выявление и комплексное лечение неврологических патологий – залог быстрого избавления от них. Достижения медицины позволяют бороться с ущемлением на любой стадии его течения. Однако, на раннем этапе и осложнений меньше, и выбор методов воздействия больше.
Источник: nerv-info.ru
Источник
Довольно часто людей начинает беспокоить сначала тупая ноющая, а затем резкая, простреливающая боль в области ноги. Из-за нее невозможно вести нормальный образ жизни, спать и даже просто стоять. Человек начинает искать причины неприятных ощущений. Обычно защемление нерва в ноге – основная причина болей.
Рекомендации по устранению онемения конечностей
При онемении конечностей больному рекомендуют отказаться от вредных привычек, в частности от курения. Никотин является не только тем ядом, который отравляет легкие, но также это вещество вызывает спазм сосудов. Поэтому всем тем, кто страдает от онемения конечностей, категорически противопоказан никотин, алкоголь, а также крепкий черный чай и кофе.
Врачи рекомендуют также изменить рацион, а именно сделать акцент на горячих блюдах. Закаливание организма, а также постоянное движение и физические нагрузки на нижнюю часть тела являются незаменимым помощником для тех, кто периодически испытывает потерю чувствительности конечностей.
К рецептам народной медицины можно отнести принятие контрастных ванн или же душа, а также прогревание пальцев с помощью скипидарной мази. На ночь полезно делать согревающие обертывания с использованием меда и камфорного спирта.
Почему защемляется нерв в ноге
Беспричинное появление резкой боли в ноге — это сигнал: «Произошло защемление седалищного нерва!» Он начинается в крестцовом нервном сплетении и тянется до подколенной ямки, расходясь там на множество ответвлений. Благодаря седалищному нерву человек движет ногой, а также чувствует то, что с ней происходит.
Когда нерв воспален или защемлен, начинает болеть нога или спина. Патологическому состоянию способствуют такие факторы:
- опухоли;
- межпозвоночная грыжа;
- полученные травмы;
- смещение позвонка;
- нагрузки;
- остеохондроз.
Все вышеописанные причины в основном касаются боли в бедре. Перенесенные травмы, ушибы, постоянные нагрузки на конечности приводят к тому, что возникает защемление нерва в коленном суставе. А также причиной боли иногда становится разрыв мениска, из-за которого колено и голень могут еще опухать.
Причины возникновения
Защемление нерва в ноге происходит под влиянием таких факторов:
- Острый остеохондроз. При прогрессировании болезни хрящевые ткани и диски меняют свои формы и месторасположение, вследствие чего могут быть зажаты нервы и мышцы нижних конечностей.
- Радикулит. Распространенное заболевание у людей пожилого возраста, при котором воспаляются корешки одного из спинномозговых нервов.
- Новообразования доброкачественной и злокачественной этиологии.
- Чрезмерные физические нагрузки.
- Травмы, ушибы, вывихи и подвывихи. Неправильное расположение костных структур сустава часто становится причиной того, что у человека зажало нерв в тазобедренном либо голеностопном суставе.
- Беременность. По мере увеличения плода и матки в размерах, возможно ущемление седалищного нерва и его воспаление.
Симптоматика при защемлении нерва в ноге
Главный симптом защемления нерва — резкая боль.Она мешает не только нормально передвигаться, но и просто шевелить ногой. Болезненные ощущения особенно обостряются ночью, когда нога в полном покое.
Существуют и другие симптомы, которые указывает на проблемы, связанные с седалищным нервом:
- отекшая кожа конечности;
- покраснение в месте защемления;
- чувство онемения конечности;
- ощущение «бегающих мурашек»;
- невозможность с утра разогнуть ногу (возникает на раннем этапе);
- резкие или ноющие боли в спине.
Эти симптомы нельзя спутать с признаками какого-либо другого заболевания. Даже при слабой тупой боли необходимо как можно раньше обратиться к врачу.
Невралгия Мортона — и стопы болят и пальцы ног «гудят»
Невралгия Мортона (периневральный плантарный фиброз) — заболевание, распространенное во всем цивилизованном мире. Оно сопровождается болевыми ощущениями, вызванными неестественным уплотнением нерва стопы. Большая часть больных — представительницы слабого пола. Это связано с постоянным хождением на длинных каблуках. Гораздо реже с соответствующими симптомами в поликлинику обращаются мужчины.
Очаг заболевания располагается между четвертым и третьим пальцами стопы. Несмотря на такую локализацию, нерв поражается частично, с одной стороны. Двустороннее воспаление проявляется крайне редко.
Диагностика
Чтобы определить характер болей и установить причину их появления, необходимо знать, к какому врачу обратиться. Установить диагноз сможет невропатолог. Он же займется лечением возникшей проблемы.
Для начала доктор назначит обследование — рентгенографию спины. На полученном снимке видна причина болевых ощущений.
Если же рентгенография не дает полной картины заболевания, назначают магнитно-резонансную или компьютерную томографию. Нередко этот вид диагностики выявляет опухоль, которая и провоцирует болезненность в ноге.
Только на основе диагноза доктор прописывает пациенту лечение. Часто невролог дает направление к мануальному терапевту, назначает курс физиотерапии.
Профилактика заболевания
Для профилактики защемления нерва в ноге нужно уделить своему здоровью особое внимание. Необходимо больше гулять на свежем воздухе, а также соблюдать несложные рекомендации:
- каждое утро делать гимнастику;
- женщинам исключить ходьбу на каблуках;
- меньше находиться на холоде;
- не поднимать тяжести.
Эти советы не избавят от проблемы, но уменьшат риск повторного появления болей. Особенно ответственно следует отнестись к выполнению комплекса лечебной гимнастики.