| Паралич глазодвигательного нерва | |
| Диаграмма глазных нервов | |
| МКБ-10 | 49.049.0 |
| МКБ-9 | 378.52378.52 |
| DiseasesDB | 2861 |
| eMedicine | oph/183 |
| MeSH | D015840 |
Паралич глазодвигательного нерва
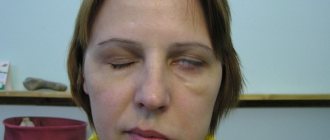
— состояние глаз в результате повреждения глазодвигательного нерва или его ветви. Как следует из его названия, глазодвигательный нерв управляет основной частью мышц, контролирующих движения глаз. Таким образом, повреждение этого нерва приводит к невозможности перемещения глаз поражённого человека. Кроме того, нерв также управляет мышцей верхнего века и мышцами, ответственными за сужения зрачка (сфинктер зрачка). Ограничения движений глаз, как правило, настолько серьёзны, что пострадавший человек не имеет возможности поддерживать нормальное выравнивание глаз при взгляде прямо вперёд, что приводит к косоглазию и, как следствие, к двойному видению (диплопии).
Паралич глазодвигательного нерва также известен как «глазодвигательная нейропатия».[1]
Общие сведения
Нервная система представлена различными нервными сплетениями, периферическими нервами, спинным и головным мозгом. Нейропатия — это поражение нервной системы невоспалительного характера.
Периферические нервы имеют очень тонкую структуру и неустойчивы к воздействию повреждающих факторов. По уровню поражения выделяют:
- Мононейропатию. Характеризуется поражением одного единственного нерва. Мононевропатия считается довольно распространённым вариантом. Чаще всего диагностируется мононевропатия верхней конечности (мононеврит лучевого или локтевого нерва).
- Множественная нейропатия с поражением нескольких нервных окончаний.
- Полинейропатия, для которой характерно вовлечение в процесс нескольких нервов, локализованных в одной зоне.
Позиционирование глаз
Полный паралич глазодвигательного нерва
приводит к характерному положению поражённого глаза
вниз и наружу
. Глаз будет смещаться наружу и вниз; наружу, потому что боковая прямая мышца (иннервируется шестым черепным нервом) будет получать мышечный тонус по сравнению с парализованной медиальной прямой мышцей. Глаз будет смещаться вниз, потому что верхняя косая мышца (иннервируется четвертым черепным нервом или блоковым нервом), является не антагонистичной к парализованной верхней прямой мышце, нижней прямой мышце и нижней косой мышце. Пострадавший также будет иметь птоз, или опущение век, и мидриаз (расширение зрачков).
Следует однако, иметь в виду, что разветвлённая структура глазодвигательного нерва означает, что ущерб, понесённый в различных точках вдоль его пути, или ущерб, причинённый в различными способами (сжатия от потери кровоснабжения, например), приведёт к воздействию на различные мышечные группы, или различные индивидуальные мышцы, таким образом производя различные модели представления.
Компрессивное повреждение глазодвигательного нерва может привести к сжатию парасимпатических волокон до начала нарушения двигательных волокон, так как парасимпатические волокна идут по наружной поверхности нерва. Таким образом, это может привести к птозу век и мидриазу (расширению зрачка) в результате сжатия парасимпатических волокон до появления позиции «вниз и наружу».
Патогенез
Нейропатию принято определять характером повреждения нерва и его расположением. Чаще всего патология формируется после травматического повреждения, после перенесенных общих заболеваний и при интоксикации.
Выделяют 3 основные формы нейропатии:
- Посттравматическая нейропатия. Нарушение целостности нервной миелиновой оболочки происходит в результате острой травмы либо сильного удара. При отёке ткани, неправильном формировании рубца и переломе костей происходит сдавливание нервных волокон. Посттравматическая нейропатия характерна для локтевого, седалищного и лучевого нервов.
- Диабетическая нейропатия. Поражение нервных окончаний регистрируется и при высоком содержании в крови сахара и липидов крови.
- Токсическая нейропатия. В результате таких инфекционных заболеваний, как герпес, ВИЧ, дифтерия и др., происходит токсическое поражение нервного сплетения. Отравление химическими соединениями и передозировка некоторых медикаментов может привести к нарушению целостности нервного ствола.
Нейропатия может развиться на фоне заболевания печеночной системы, патологии почек, при остеохондрозе позвоночника, артрите, наличии новообразований и при недостаточном содержании в организме гормонов щитовидной железы.
Описание
Невропатия бедренного нерва.
Поражение n femoralis различной этиологии, приводящее к нарушению проведения по нему нервных импульсов. Клинические проявления зависят от топики поражения и могут представлять собой боли и сенсорные расстройства по передне-медиальной поверхности бедра и голени, затруднение ходьбы из-за нарушения разгибательных движений в колене и тд В диагностике невропатии n femoralis полагаются на данные УЗИ нерва и ЭМГ. Лечебная тактика включает устранение компрессии нерва, метаболическую, сосудистую, противовоспалительную, обезболивающую и противоотечную терапию, проведение лечебной физкультуры и электромиостимуляции.
Классификация
По локализации классифицируют:
- Нейропатия нижних конечностей. Чаще всего встречается диабетическая нейропатия нижних конечностей, вызванная сахарным диабетом. При данной форме поражается периферическая нервная система, иннервирующая нижние конечности.
- Нейропатия малоберцового нерва. Характерно поражение одного малоберцового нерва, что проявляется слабостью мышц и нарушением чувствительности в иннервируемой зоне. Код по мкб-10: G57 – мононевропатии нижних конечностей.
- Дистальная аксональная нейропатия после пореза. Посттравматическая или аксональная нейропатия развивается в результате поражения нервных окончаний, которые отходят от определённых структур спинного мозга и отвечают за передачу нервного импульса к конечностям. Если нервная передача затруднена или полностью прервана, то пациент предъявляет жалобы на покалывания либо полную потерю подвижности. Дистальная аксональная нейропатия проявляется по-разному в зависимости от характера, вида и локализации патологического процесса.
- Ишемическая нейропатия развивается при сдавливании нервных окончаний в зоне костно-мышечных сочленений и в области позвоночного столба. Регистрируется нарушение не только иннервации, но и кровообращения, что ведёт к формированию ишемии. При хроническом течении процесса и длительно протекающем нарушении развиваются парестезии и гипотрофические процессы, способные в тяжёлых случаях привести к параличу и некрозу. Ишемическая нейропатия имеет богатую симптоматику и не составляет трудностей в постановке диагноза.
- Самой известной формой является оптическая нейропатия. Передняя ишемическая нейропатия зрительного нерва. Характерно поражение переднего отрезка зрительного нерва, что приводит к очень быстрому и стойкому нарушению зрительной функции вплоть до полной или частичной атрофии зрительного нерва. Передняя оптическая нейропатия также известна как сосудистый псевдопаниллия. Задняя ишемическая нейропатия зрительного нерва. Характеризуется повреждением ретробульбарной задней части зрительного нерва из-за ишемического воздействия. Задняя форма также чревата потерей зрительного восприятия.
- Нейропатия локтевого нерва. Периферическая нервная система может поражаться в результате воздействия нескольких причин. Поражение локтевого нерва чаще всего встречается в травматологии. В результате сдавливания нервного ствола, который расположен в области локтевого сустава, поражается вся верхняя конечность.
- Нейропатия лучевого нерва. Клинически проявляется характерным симптомом «висячей кисти», что обусловлено невозможностью разогнуть кисть и пальцы. Повреждение лучевого нерва может бытьсвязано с травмой, метаболическим процессами, ишемией, компрессией.
- Нейропатия срединного нерва. Nervus medianus может быть поражен на любом участке, что неминуемо приведёт к отёчности и выраженному болевому синдрому в области кисти, нарушению чувствительности. Нарушается процесс сгибания всех пальцев и противопоставление большого пальца.
- Нейропатия полового нерва. Развивается в результате поражения срамного нерва, который расположен в области малого таза. Принимает активное участие в акте мочеиспускания и опорожнения кишечника, посылает нервные импульсы по нервным стволам, которые проходят по половым органам. Патология характеризуйте сильнейшим болевым синдромом.
- Нейропатия большеберцового нерва. Клиническая картина зависит от уровня поражения нерва. Большеберцовый нерв отвечает за иннервацию мышц стопы и голени, чувствительность кожных покровов в данной области. Чаще всего причиной развития нейропатии большеберцового нерва служит травматическое повреждение нервного ствола.
- Нейропатия бедренного нерва. Клиническая картина поражения бедренного нерва зависит от уровня повреждения крупного нервного ствола.
- Нейропатия глазодвигательного нерва. Диагностика патологии требует тщательного обследования и носит комплексный характер. Клиническая картина представлена симптомами, которые встречаются при множестве заболеваний. При поражении глазодвигательного нерва отмечается птоз, расходящееся косоглазие и т.д.
Что такое нейропатия локтевого нерва
Нейропатия (невропатия) — это поражение того или иного нерва, сопровождающиеся выпадением чувствительной и/или двигательной функции (код заболевания по Международной классификации болезней 10 пересмотра — МКБ 10 G56.2).
В статье речь пойдёт о нейропатии локтевого нерва. Среди всех заболеваний нервов верхней конечности, нейропатия локтевого занимает второе место. Это связанно с некоторыми особенностями строения руки. Подробнее об этом, а также о методах диагностики и лечения пойдёт речь в этой статье.
Компрессионные
Такой вид невропатии бывает при длительной неудобной неподвижной работе, из-за сдавливания затёкшими связками и мышцами. Для того, чтобы лучше понять механизм, нужно разобраться в анатомии локтевого нерва.
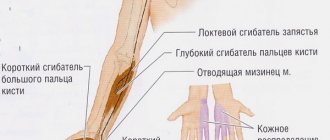
Начинается он от спинного мозга, на уровне 7 шейного и 1 грудного позвонка. Далее нерв идёт через плечо на заднюю поверхность руки, доходит до локтевого сустава, далее вниз, на предплечье.
На нём локтевой нерв переходит на переднюю поверхность руки и вступает в узкий канал локтевого нерва (кубитальный). Далее распадается на отдельные нервы, идущие на ладонь и к пальцам кисти.
Как мы видим, существуют 3 возможности для компрессии (сдавливания) локтевого нерва.
- Сзади локтевого сустава, на уровне надмыщелка локтевой кости. Нерв проходит практически под кожей, поэтому часто повреждается. Например, всем известна резкая боль при ударе локтем о твёрдую поверхность.
- Между мышцей — локтевым сгибателем запястья и костью: в так называемом кубитальном канале.
- В канале локтевого нерва запястья (канал Гийома) Также иногда нерв может повреждаться при переходе с поверхностной части ладони до глубокой. Такой вид компрессии наблюдается при занятиях спортом.
Сдавливание в выше обозначенных местах может происходить по самым различным причинам. Но обычно это длительная неудобная работа в не физиологичном положении. По данным исследований, в два раза чаще поражается нерв на «ведущей» руке (то есть если человек правша, то на правой и наоборот).
В кубитальном канале (туннеле) невропатия наступает из-за длительного удержания локтей в одном положении на письменном столе, станке, верстаке, у водителя при опоре на какую-то часть кабины автомобиля и т.п.
Компрессии в области запястья (канале Гийома) происходят при работе за компьютером, когда человек вынужден сидеть за неудобной клавиатурой, долго двигать слишком высокую или наоборот низкую компьютерную мышь. Эта патология широко известно под названием «Туннельный синдром». Также из-за долгой работы инструментами, хождении с костылями и тростью.
Сдавливать нерв на всём протяжении по руке могут опухоли, артрозные и артритные изменения суставов, гематомы (синяки) после ударов. Его можно прижать во время сна (такое обычно бывает после принятия большой дозы алкоголя)
Посттравматические
Причиной невропатии может быть травма. Это чаще всего вывихи локтевого и лучезапястного сустава, а также переломы, огнестрельные и бытовые ранения, растяжения и разрывы связок, удары.
После других заболеваний Этот вид заболевания бывает как осложнение каких-либо общих болезней. Например, после острых инфекционных заболеваниях: сыпного и брюшного тифа, сифилиса, укуса некоторых насекомых (клещей) и т.д. Также при полиневропатиях при сахарном диабете, интоксикациях.
Справка: рекомендуется делать перерывы во время работы, делать несложную разминку рук, спины. Это профилактика убережёт от туннельных синдромов и множества других заболеваний.
Симптомы
При поражении на уровне кубитального канала, в первую очередь больные обращают внимание на:
- Чувство онемения кончиков пальцев, особенно мизинца и безымянного пальца, постепенно переходящее на все пальцы и кисть
- Слабость рук во время работы, доходящая до того, что больному сложно взять в руки и удержать какой-либо предмета
- Боли в области локтя
Эти симптомы имеют свойство медленно, но верно прогрессировать. Сначала появляется один из них, затем несколько и наконец все.
При поражении на уровне канала Гийома:
- Парестезии (чувство жжения, мурашек) на предплечье и кисти
- Бессоница либо, человек просыпается ночью
- Повышенная или наоборот сниженная чувствительность к температуре на кисти
- Уменьшение возвышения у мизинца (гипотенара)
- Нарушения в движении пальцев, особенно большого пальца
При полном нарушении функций нерва у пациента наблюдается т.н. симптом «когтистой лапы» — пальцы кисти свисают, движение ими невозможно. Происходит постепенная атрофия иннервируемых локтевым нервом мышц. Это делает человека инвалидом.
Важно: не стоит доводить кисть до такого состояния. При любом дискомфорте рук, особенно при наличии вышеописанных провоцирующих факторов из-за работы, каких-то привычек, нужно сразу обращаться к врачу.
Диагностика
Вид диагностики зависит от опыта врача, характера заболевания, возможностей больницы или поликлиники. Иногда бывает достаточно анамнеза заболевания: опроса больного по истории его жизни, времени и причины возникновения симптомов, а также общего осмотра. Иногда приходится прибегать к более сложным методам.
- Самый простой – это диагностический тест. Больному предлагается положить руку на стол, ладонью вниз, и попытаться подвигать мизинцем. При поражении локтевого нерва это сделать невозможно. Ещё предлагают сжать руку в кулак. Сжать мизинец и безымянный палец не получится, или же получится не до конца. Ещё один тест это раздвигать и сдвигать пальцы в положении вытянутой вперед кисти. При невропатии это сделать трудно.
- Проверка рефлексов.
- Реограмма предплечья — измерение тонуса сосудов. При невропатии он будет снижен.
- Электромиография — аналих тонуса иннервируемых мышц.
- Отпечтки ладоней с помощью нингидрина: измерение степени полтливости рук.
- КТ, МРТ, ренгенографическое исследование запястья, рук, позвоночника: для поиска различных травм, дегенараторно-дистрофических заболеваний.
- Тепловизорное исследование.
- УЗИ исследование.
Нейропатия локтевого нерва лечение
Лечение должно быть комплексным, то есть применять все доступные методы. Необходимо выполнять упражнения для рук, а здесь должна быть мотивация больного вылечиться. В первую очередь определяют и убирают провоцирующие факторы. Это могут быть неудобные инструменты для работы, некоторые привычки.
Если нейропатия вызвана каким-то общим заболеванием, активно лечить его. На запястье надевают специальный ортез, эластичные бинты и другие ортопедические приспособления.
Важно: соблюдать режим труда и отдыха, больше бывать на свежем воздухе, употреблять овощи и фрукты, продукты, содержащие кальций.
Медикаментозная терапия
В лёгких случаях назначают нестероидные противовоспалительные средства (аспирин, диклофенак). Если причиной компрессии может быть отёк, то диуретики (лазикс и др.).
В область поражения (локоть или запястье) делают инъекции новокаина, анальгина, глюкокортикостероидов. Дозировка зависит от возраста больного, тяжести заболевания, сопутствующих заболеваний.
Целесообразно втирать обезболивающие мази и гели на область поражения нерва.
Витамины
Помогают восстановить иммунитет. Усилить метаболизм в нерве, устранить ишемию, расширить капилляры. Используются: Витамины В1, В6, а также комплексные препараты: Мильгамма. Они назначаются внутримышечно, также можно делать инъекцию прямо в область компрессии или травмы локтевого нерва.
Полезно будет употреблять внутрь поливитаминные комплексы.
Физиотерапия как дополнительный метод способна помочь в лечении. Используются:
- Магнитотерапия
- Массаж
- Электрофорез различных лекарств, например новокаина
- Рефлексотерапия
- Ультразвуковое облучение
- Санаторно-курортное лечение в специализированных учреждениях
Хирургическое вмешательство
При отсутствии эффекта в консервативном лечении, приходиться прибегать к оперативному.1) Рассечение каналов, в которых происходит компрессия нерва. Можно также для большей эффективности вытащить и переместить нерв в другое место (транспозиция).2) Невролиз и шов нерва. Используется при травмах руки.
3) Удаление надмыщелка локтевой кости (при кубитальной компрессии)
Операции выполняются с минимальным разрезом и потерей крови. В некоторых больницах применяются эндоскопы. Надо отметить, что иногда после оперативного вмешательства состояние может ухудшиться.
Лечебная физкультура
Несложные упражнения способны эффективно избавить от локтевой нейропатии.
1. Сжать руку в кулак, поочередно разжимать пальцы.2. Вращать по и против часовой стрелке кисть в лучезапястном суставе.3. Заниматься с ручным эспандером.4. Если пальцы плохо разгибаются, пытаться собирать мелкие предметы (монеты, ключи, детские машинки и т.п.), затем бросить их и снова собирать.5.
Пойдёт на пользу лепка из пластилина, теста, рисование пальцами краской и т. д.6. В воде сжать кисть в кулаке и резко выпрямлять её вверх7. Большим и указательным пальцем пытаться захватить лист бумаги8. Катать специальный шарик с шипами — т. н. Су Джок терапия9. Один раз в день делать самомассаж поражённой руки
10.
Принимать после упражнений ванну с хвоей, морской солью.
Все упражнения, если не сказано иного, выполнять по 15 раз, несколько раз в день.
Узнайте больше из данного видео
Причины
Крайне редко нейропатия развивается как отдельное самостоятельное заболевание. Чаще всего нервные окончания поражаются на фоне хронически протекающей патологии, которая выступает в качестве травмирующего фактора. Развитию нейропатии предшествуют следующие заболевания и состояния:
- гиповитаминоз;
- нарушение метаболизма;
- снижение реактивности;
- интоксикация, отравление;
- травма нервного волокна;
- новообразования (злокачественные и доброкачественные);
- сильное переохлаждение;
- наследственная патология;
- диагностированные эндокринные заболевания.
Невралгия плечевого нерва (сплетения): симптомы плексита, диагностика лечение плечевого сустава
Невралгия плечевого сустава — это патология, связанная с острым болевым синдромом, возникающим в результате защемления плечевого нерва.
Данное заболевание не является воспалительным процессом, боль возникает в результате отека или воспаления части тела, возникающих из-за дефектов иннервации.
Ущемленный нерв не может полноценно выполнять свою основные функции, в результате страдает чувствительность тканей, возникает боль.
Многие люди путают неврит с невралгией, но эти понятия подразумевают разные состояния. При неврите воспален сам плечевой нерв, а при невралгии — ткани, которые он иннервирует. Тем не менее, невралгия в некоторых вариантах может усугубиться осложнениями, и тогда развивается собственно неврит.
Что такое невралгия плечевого нерва
Невралгия плечевого сустава представляет собой периодические приступы болей различного характера и силы. Болевой синдром при невралгии связан воспалительным процессом в области, которая прилегает к данной части тела – в нашем случае к плечу.
В результате изменений в близлежащих тканях происходит сдавливание (компрессия) нерва. Как правило, нерв защемляется воспалившимися связками, межпозвоночными дисками, отечными мышечными тканями, возникшими опухолями.
Многое определяется причинами, вызвавшими невралгию, а также тем, имеются ли у больного какие-либо сопутствующие заболевания.
Важно знать, что при отсутствии должного лечения воспаление тканей может распространиться непосредственно на нерв, вызвав в нервных тканях плексит (неврит).
Симптомы
В отличие от болезней, которые могут протекать на первой стадии практически бессимптомно, на этот недуг не обратить внимания невозможно. примета невралгии плечевого нерва – сильная боль в плечевом суставе.
Она может длиться от нескольких минут до нескольких часов, доставляя человеку мучения. Боль может носить разный характер: ноющая, тупая или резкая, острая.
Локализация боли бывает также разной – как непосредственно в плечевом суставе или рядом с ним, так и в руке от локтя до больного плеча.
У пациентов могут наблюдаться сопутствующие симптомы: снижение подвижности сустава, его скованность, невозможность совершать свободные движения рукой, резкая боль при попытке дотронуться или, наоборот, уменьшение чувствительности. Это может сопровождаться повышенным потоотделением, покраснением или побледнением кожи вокруг сустава, дрожанием или подергиванием мышц.
В запущенных, вовремя не пролеченных случаях промежутки между приступами болевого синдрома сокращаются, сама боль становится длительнее и сильнее, вплоть до того, что рука болит постоянно.
В таких случаях появляется риск признаков нечувствительности, омертвения, паралича плеча и конечности.
Выражаются они в легком покалывании (так называемых «мурашках») в конечности в то время, когда боль отсутствует, нечувствительности к раздражителям, слабости и онемении.
Причины
Невралгия может появиться из-за сильного переохлаждения сустава, слишком большой физической нагрузки на прилегающие к плечам мышцы.
Часто страдает плечо со стороны, с которой расположена основная рабочая рука – например, правша поднял тяжесть правой рукой и получил защемление нерва в правом плечевом суставе.
Согласно статистике, правый плечевой сустав поражается чаще, чем левый.
Неполноценное питание, перенесенные тяжелые либо частые простудные заболевания, систематическое употребление алкоголя и наркотических веществ – все эти факторы, ослабляя организм, способны ускорить развитие невралгии, усугубив ее тяжесть. Отягчающим фактором может выступать перенесенный стресс, провоцируя психосоматические реакции.
Невралгия может развиться в результате инфекции, травмы в области ключицы – растяжения, вывиха, сильного ушиба, перелома.
Прямое влияние на развитие данного недуга способны оказать остеохондроз шейного или грудного отделов позвоночника, нарушенный обмен веществ, болезни пищеварительного тракта, сахарный диабет, заболевания сердца и сосудов, наличие опухолей, грыж.
Кроме физического сдавливания нерва, причиной становится недостаточное снабжение нервных тканей кислородом и питательными веществами.
Что это такое? Код по МКБ-10
Анатомически так устроено, что нервная система – важнейшее составляющее организма человека, именно она отвечает за слаженность и согласованность работы других органов и жизненно важных систем.
Выделяют некоторые патологии, которые связаны непосредственно с поражением нервных стволов – это различные невралгии (затылочного, тройничного, наружного бедренного нерва).
Плечевая невралгия – спазмы мышц плеча, защемление и повреждение (в клинических случаях) периферических нервных отростков или корешков плечевого сплетения.
Сплетение нервов выходит из шейного отдела позвоночника, располагается на уровне сустава (в районе соединения ключицы, отростка лопатки и головки плечевой кости). Далее это сплетение разветвляется по всей руке.
Суть взаимодействия нервной и мышечной системы простая – ветви плечевого сплетения посылают электрические сигналы в мышцу, которая под воздействием этого сигнала сокращается. Любое движение – это сокращение мышц.
При невралгии воспалительный процесс только сжимает, но не повреждает нервные волокна.
По международной классификации болезней (1999 г.) — МКБ–10 — заболеванию присвоен код: G54.0, обозначающий болезни нервной системы, класс № 6. Также данную патологию могут относить к классу M, № 13 (заболевания костно-мышечной системы), в зависимости от первопричины ее происхождения. При «размытости» диагноза специалисты используют кодировку M79.2 (подраздел неуточненной невралгии).
Источник: https://neuro-orto.ru/bolezni/perifericheskaya-nervnaya-sistema/nevryt/nevrit-plechevogo-nerva.html
Симптомы нейропатии
При поражении нервных окончаний происходит истончение мышечных волокон и нарушение их рефлекторной функции. Параллельно отмечается снижение сократительной способности и частичная потеря чувствительности к раздражителям, которые вызывают болевой синдром.
Клиническая картина нейропатии может быть самой разной, а патологический процесс локализоваться в любом месте, вызывая нейропатию малоберцового нерва, тройничного нерва, лицевого нерва, локтевого и лучевого нерва. Поражение чувствительной, двигательной или вегетативной функции нерва отрицательно сказывается на качестве жизни пациента. У пациентов с сахарным диабетом встречается несколько форм нейропатии:
- Периферическая нейропатия. Характерно поражение периферических нервов, которые отвечают за иннервацию верхних и нижних конечностей. Симптомы нейропатии верхних конечностей проявляются в виде нарушения чувствительности в пальцах рук и ног, чувстве покалывания, ощущении онемения верхних конечностей. Симптомы нейропатии нижних конечностей идентичны: отмечаются покалывания и нарушения чувствительности нижних конечностей.
- Проксимальная форма. Характеризуется нарушением чувствительности в основном в нижних конечностях (ягодицы, бедро, голень).
- Автономная форма. Отмечается функциональное нарушение органов мочеполовой системы и органов пищеварительного тракта.
Симптомы алкогольной нейропатии
Чаще всего алкогольная нейропатия сопровождается не только чувствительными нарушениями, но и двигательными. В отдельных случаях пациенты предъявляют жалобы на мышечные боли различной локализации. Болевой синдром может сопровождаться ощущением «ползания мурашек» в виде парестезии, покалыванием, чувством онемения и нарушением двигательной активности.
На начальной стадии пациенты предъявляют жалобы на мышечную слабость и парестезии. У каждого второго больного заболевание поражает сначала нижние конечности, а затем и верхние. Бывает и одновременное поражение верхнего и нижнего пояса.
Характерные симптомы алкогольной нейропатии:
- резкое снижение, а в будущем полное отсутствие сухожильных рефлексов;
- диффузное снижение мышечного тонуса.
Алкогольная нейропатия характеризуется нарушением работы и мимической мускулатуры, а в более запущенных случаях отмечается задержка мочеиспускания. В развёрнутой стадии для алкогольной полинейропатии характерно:
- мышечная слабость в конечностях: односторонняя или симметричная;
- парезы и параличи;
- нарушение поверхностной чувствительности;
- резкое угнетение сухожильных рефлексов с последующим их полным угасанием.
Симптомы
Клинический симптомокомплекс бедренной невропатии зависит от топики процесса. При возникновении патологии на подвздошно-поясничном уровне развивается полный комплекс симптомов, включающий сенсорные, двигательные и вегетативно-трофические расстройства на всей иннервируемой бедренным нервом области. В редких случаях, при высоком разделении нерва, могут наблюдаться только сенсорные или только двигательные нарушения, иногда — мозаичная картина двигательных и чувствительных нарушений. Полная невропатия бедренного нерва сопровождается лишь частичным нарушением работы подвздошно-поясничных мышц, благодаря существованию их альтернативной иннервации. Поэтому сгибание и супинация бедра практически не нарушены. Более выражен парез четырехглавой мышцы, отвечающей за разгибание ноги в коленном суставе. В связи с затруднительным разгибанием, пациенты стараются не сгибать ногу в колене. Затруднен бег и ходьба, особенно при необходимости подниматься по лестнице. Изменяется походка. Нога фиксирована в положении переразгибания. Наблюдается отсутствие коленного рефлекса. К сенсорным нарушениям относятся расстройства тактильного и болевого восприятия на передне-внутренней поверхности бедра и голени, медиальном крае стопы. В этой же зоне наблюдаются трофические и вегетативные изменения, возможны ирритативные боли. В положении лежа на животе выявляются симптомы натяжения — боль по передней поверхности бедра при попытке максимально поднять прямую ногу (симптом Вассермана) или согнуть ногу в коленном суставе (симптом Мицкевича). Невропатия бедренного нерва при его поражении в области паховой связки в общих чертах сходна с описанной выше клиникой. При высоком отхождении подкожного нерва могут наблюдаться преимущественно двигательные расстройства. Наряду с симптомами натяжения выявляется болезненность при надавливании посредине паховой связки. Компрессия ствола бедренного нерва в канале Гунтера характеризуется болевой и тактильной гипестезией кожи медиального края коленного сустава, передне-внутренней поверхности голени и внутреннего края стопы. В этой же области наблюдаются парестезии и боли, которые усиливают свою интенсивность при разгибании голени. Последнее вынуждает пациента ходить и стоять, немного согнув ногу в колене. Коленный рефлекс не нарушен. Определяется болезненность в точке выхода подкожного нерва из приводящего канала, симптом Тинеля — появление парестезий по ходу нерва при его постукивании неврологическим молоточком.
Анализы и диагностика
Нейропатия считается довольно сложным для диагностики заболеванием, поэтому так важно грамотно и тщательно собрать анамнез. Трудность заключается в длительном отсутствии определённой симптоматики. Доктору предстоит выяснить: принимались ли медикаменты, переносились ли вирусные заболевания, был ли контакт с некоторыми химическими веществами.
Дебют заболевания может произойти на фоне злоупотребления алкогольсодержащими напитками. Диагноз собирается по крупицам на основании многих факторов. Нейропатия может протекать по-разному: прогрессируя в течение нескольких дней или лет, и даже молниеносно.
При помощи пальпации доктор обследует нервные стволы, выявляя болезненность и утолщение по их ходу. Обязательно проведение пробы Тиннеля. Данный метод основан на поколачивании по нервному окончанию и выявлении покалывания в зоне чувствительной иннервации.
Лабораторно проводится анализ крови с определением СОЭ, измеряется уровень сахара. Дополнительно проводится рентгенографическое исследование грудной клетки. Также выполняется электрофорез сывороточных белков.
Диагностика
Постановка диагноза бедренной невропатии требует от невролога внимательного и тщательного изучения топики поражения. Рентгенография позвоночника малоинформативна, поскольку зачастую невропатия бедренного нерва возникает у пациентов уже имеющих изменения позвоночного столба (спондилоартроз, остеохондроз ) и выявленная рентгенологически патология позвоночника никак не исключает наличие невропатии. В таких случаях в пользу невропатии свидетельствует невральный, а не сегментарный, характер выявленных при неврологическом осмотре расстройств. Разрешению спорных диагностических ситуаций способствует ЭМГ. При невропатии она выявляет замедление проведения импульсов по бедренному нерву, снижение амплитуды М-ответа, признаки денервации в иннервируемых бедренным нервом мышцах и отсутствие таких признаков в паравертебральной мускулатуре сегментов L2-L4. Относительно новым, но перспективным методом исследования периферических нервных стволов является УЗИ, с помощью которого можно оценить целостность нерва, выявить его опухолевые изменения, отек, рубцово-спаечную деформацию и дегенеративные процессы. Ультразвуковая диагностика бедренного нерва (УЗИ нерва) с проведением динамических проб позволяет определить степень его подвижности в приводящем канале. Поражение бедренного нерва нуждается в дифференциации от вертеброгенных радикулопатий L2-L4, пояснично-крестцовой плексопатии (особенно возникшей на фоне сахарного диабета), травмы колена или гонартроза. Для исключения патологии забрюшинного пространства обязательно проведение его УЗИ, КТ или МРТ.
Лечение
Терапия поражения нервных окончаний невоспалительного характера носит индивидуальный характер и требует не только комплексного подхода, но и регулярной профилактики.
Методы лечения подбираются в зависимости от формы, степени и причин, которые способствовали поражению нервно-мышечной проводимости. Вся терапия направлена на полноценное восстановление проводимости нерва. При токсическом поражении нервной системы проводятся дезинтоксикационные мероприятия (устранение влияющих факторов, введение антидота).
Лечение диабетической нейропатии
При диабетической форме рекомендуются мероприятия по поддержанию нормального уровня сахара в крови. Параллельно рекомендуется избавление от вредных привычек. Нарушение метаболизма при сахарном диабете способствует повышению уровня свободных радикалов, циркулирующих в кровяном русле, при нарушенной антиоксидатной активности собственных органов и систем. Всё это ведёт к нарушению целостности внутренней оболочки сосуда и нервного волокна.
При диабетической нейропатии показана применение медикаментов на основе Альфа-липоевой кислоты:
- Тиогамма;
- Берлитион;
- Эспа-Липон.
Традиционный неврологический набор подразумевает введение витаминов группы В для полноценного восстановления нервно-мышечной проводимости. Не рекомендуется прибегать к лечению народными средствами.
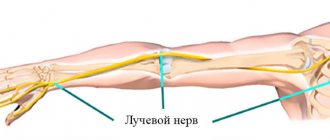
Неврит лучевого нерва правой и левой руки: код по МКБ-10, причины, симптомы и лечение воспаления
Лучевой нерв представляет собой структуру из смешанных волокон. Он начинается от шейного сплетения и идет по направлению к кисти.
Отвечает за иннервацию руки, сгибательные движения кисти и кожную чувствительность.
При его поражении и отсутствии лечения человек лишается возможности действовать этой конечностью, совершать тонкие движения кистью и пальцами. Это приводит к инвалидности.
В статье рассматривается, что такое неврит лучевого нерва, чем он проявляется, и как его лечат.
Что это и код по МКБ-10
Неврит лучевого нерва представляет собой воспалительную патологию, поражающую само нервное волокно и его оболочки. Его код по МКБ-10 — (G56.3).
Поражению нерва часто способствует защемление. Это сопровождается болью, утратой двигательной функции руки в области предплечья, плеча и кисти со снижением кожной чувствительности.
Рука перестает сгибаться в лучезапястном и локтевом суставах. Частому развитию его способствуют анатомические особенности расположения этой нервной структуры.
К ним относят:
- спиралевидный ход нервного ствола;
- близкое расположение к поверхности кожи.
Благодаря этому он легко и быстро поражается при любых неблагоприятных воздействиях.
Причины воспаления
Причин поражения лучевого нерва несколько для правой и левой руки.
К ним относят:
- осложнения после перенесенного инфекционного заболевания, бактериального или вирусного;
- травмирующее воздействие на нервное волокно – это может быть длительное сдавливание и нарушение кровоснабжения вследствие неудобной позы во сне, костылем или жгутом при остановке кровотечения;
- непосредственная травма нерва при ранении или ушибе, инъекции в наружную поверхность плеча;
- сдавливание нерва образующимся после травмы келоидным рубцом в пространстве между мышцами;
- токсическое воздействие на нервные волокна бытовыми и промышленными токсическими веществами, окислами углерода, солями тяжелых металлов (свинец, ртуть).
Эти причины приводят к нарушению проведения импульсов по нервному волокну лучевого нерва.
Симптомы и проявления поражения
При поражении лучевого нерва у больного выпадает тонкая моторика кистей, и нарушаются движения в руке. Он не может выполнять как сложные, так и элементарные действия ею. Отмечается потеря чувствительности или ее снижение в характерных зонах.
Боль по ходу нервного ствола у пациентов отмечается крайне редко. Это бывает только при инфекционном и травматическом поражениях. Поражению подвержена больше правая верхняя конечность.
Проявления неврита лучевого нерва правой и левой руки зависят от места локализации воспаления.
В зависимости от этого возникают следующие симптомы на разных уровнях:
- При высоком поражении нерва в области подмышки отмечается парализация мышц разгибательной группы пальцев, кисти и предплечья.
- Для поражения в средней трети нервного ствола (на уровне средней трети плеча) характерно страдает разгибание предплечья и кисти. Движения в плече сохранены.
- Поражение нерва в нижней трети плеча проявляется нарушением сгибания пальцев и кисти. Все остальные движения в руке (сгибание плача и предплечья) сохранены.
- При поражении нерва не уровне нижней части предплечья исчезает или снижается возможность разгибания пальцев. Все остальные функции сохранены. У больных формируется типичная для этого поражения нерва «свисающая кисть». Отмечается прижатие большого пальца к указательному. Пациент не в состоянии пожать руку и полностью разогнут пальцы.
Возможные жалобы пациентов
Пациенты предъявляют разнообразные жалобы на слабость в руке, пальцах и кисти, снижение амплитуды движений. Боль у них отдает или даже стреляет в третий второй и первый пальцы руки.
Жалуются на онемение в пораженной руке бегание мурашек в пальцах кисти, кроме четвертого и пятого, наружной стороны плеча и внутренней стороны предплечья.
Отмечается нарушение глубокой и поверхностной чувствительности в зоне кисти пальцев( I-III) и предплечья с внутренней стороны. Кисть отекает, приобретает синюшно-багровый цвет.
Больной отмечает нарушение сгибания лучезапястного сустава, пальцы не разгибаются. Изредка возможно онемение по ходу нервного ствола.
Способы диагностики
Лечением неврита лучевого нерва занимается врач невролог. Сначала он расспрашивает больного о жалобах и анамнезе заболевания.
Выясняет, при каких обстоятельствах и когда появились признаки. Затем врач приступает непосредственно к осмотру больного. На его основании он выставляет предварительный диагноз.
При неврологическом осмотре выявляется:
- Во время осмотра руки пациента выявляется характерная свисающая кисть при вытягивании руки вперед.
- Выявляются трудности при сгибании суставов. Больной не разгибает кисть, предплечье, у него не разгибается рука в локтевом суставе.
- При осмотре неврологическим молотком врач обнаруживает снижение карпорадиального и разгибательного рефлексов.
- Отмечается нарушение кожной чувствительности в области I,II,III пальцев.
- Выполняют ряд тестов для определения уровня поражения лучевого нерва. Он не может отвести большой палец в сторону. Больной не в состоянии одновременно всеми пальцами коснутся тыльной части рук. Он не может положить ладони на стол и скрестить средний и второй пальцы. Пациент при поражении нервного ствола не в состоянии развести в стороны пальцы.
Проведение тестов и данных неврологического осмотра позволяют заподозрить поражение лучевого нерва. Подтвердить его можно, выполнив серию инструментальных исследований.
Ведущую роль в постановке диагноза играет электронейромиография. Она позволяет определить нарушение проведения нервного импульса по нервному волокну и дефект иннервации определенных групп мышц. Отмечается снижение амплитуды ответа мышц на раздражение электрическим током.
А также проводят электронейрографию, которая выявляет замедление проведения по нервному стволу.
https://www.youtube.com/watch?v=7eVOFiHypyM
Кроме этих исследований проводят дополнительные тестирования. Их проводят для выявления причины поражения лучевого нерва.
К ним относят:
- консультации травматолога, ортопеда и эндокринолога;
- биохимия крови;
- определяют уровень сахара в крови;
- общий анализ крови;
- рентгенография костей плеча, предплечья, кисти;
- КТ локтевого и лучезапястного суставов.
От каких болезней следует отличать?
Дифференциальную диагностику при неврите лучевого нерва проводят с невропатией. Для нее характерны все те же симптомы, но болевой синдром отсутствует.
Еще неврит следует отличать от посттравматического сдавливания лучевого нерва. Для этого проводят гидрокортизон-новокаиновую блокаду в зону его оболочек.
При сдавливании нервного волокна наблюдается облегчение симптомов, которое отсутствует при неврите.
Особенности лечения
Лечением лучевого нерва занимаются только врач невролог, реабилитолог. Самолечение недопустимо. Конечность обязательно обездвиживают на время лечения.
У терапии есть две задачи. Первая – лечение основного заболевания или повреждения, которое привело к поражению нерва. Вторая – снятие проявлений: боли, отечности, нарушений чувствительности и снижение мышечной силы. Ее тактика определяется причиной заболевания и уровнем поражения.
Применяются следующие лекарственные средства:
- Нестероидные противовоспалительные препараты (Ибупрофен, Нимесулид) снижают отечность руки и воспаление нерва.
- Ангиопротекторы используют для улучшения регионарного кровообращения и кровоснабжения нервного ствола. Применяются: Актовегин, Пентоксифиллин, Трентал.
- Антихолинэстеразные препараты (Прозерин) усиливают проведение импульса по нерву.
- Витамины группы В улучшают обмен веществ в нервном волокне. Для лечения используют препараты с высоким содержанием витаминов В1, В6 и В12.
Применяют витаминные комплексы: Нейромультивит, Нейродикловит и другие. - Для лечения выраженных болей и отечности применяю глюкокортикоиды, они обладают противовотечными и противовоспалительными свойствами.
- Антиоксиданты (Витамин Е, Витамин С) уменьшают выраженность повреждений в нервном волокне.
В восстановительном периоде при неврите назначают физиолечение, электромиостимуляцию, иглорефлексотерапию, массаж, ЛФК.
Важную роль в лечении неврита этой локализации играет лечебная физкультура. Комплекс упражнений разрабатывается реабилитологом для каждого больного.
Применяют следующие упражнения:
- Больного усаживают за стол. Он сгибает в локтевом суставе и упирается о поверхность стола. В этом положении он указательный палец поднимает вверх, а большой опускает вниз. Упражнение выполняют десять раз.
- В этом же положении большой палец поднимать вверх, а указательный опускает вниз. Упражнение выполняют десять раз.
- Разгибание пальцами здоровой руки пальцы больной руки десять раз. После захватить пальцы больной руки в кулак здоровой рукой и сжимать десять раз.
В редких случаях при отсутствии эффекта от консервативного лечения проводят операции. При них освобождается нерв от сдавливания.
Последствия и осложнения
При отсутствии системного и комплексного лечения развиваются стойкие парезы и параличи верхней конечности и нарушения чувствительности. Нарушение иннервации ведет к атрофии мышц и контрактурам суставов.
Прогноз и профилактика
Лечению невриты лучевого нерва хорошо поддаются у молодых людей. У пожилых – невриты, при наличии сопутствующих заболеваний, плохо поддаются терапии. Быстро развиваются осложнения.
Для профилактики заболевания надо своевременно лечить вызывающие их патологии. Лучевой неврит вызывается комплексом причин.
При минимальных проявлениях болезни, онемения, слабости в конечности надо обращаться к врачу и выполнять все его назначения и рекомендации.
В противном случае, наступают параличи и парезы, развивается инвалидность. Это существенно снижает трудоспособность и качество жизни больного.
по теме
О симптоматике и лечении неврита лучевого нерва расскажет видео:
Источник: https://nerv.guru/zabolevaniya/nevrit/tipy-i-vidy/konechnostej/luchevogo-nerva.html
Лекарства
Лечение нейропатии нижних конечностей включает назначение следующих медикаментов:
- Нейропротекторы или ускорители обмена веществ в нервных клетках. Препараты для лечения:Милдронат; Пирацетам.
- Антихолинэстеразные медикаменты, действие которых направлено на оптимизацию сенсорной работы нервных окончаний. Препараты улучшают нервно мышечную проводимость нижних конечностей. К ним относятся:Прозерин; Ипидакрин.
- Антиоксиданты. Предупреждают негативные последствия от влияния свободных радикалов на работу нервной системы. Высокая концентрация свободных радикалов оказывает разрушающее воздействие на состояние тканей периферической нервной системы. Препараты: Цитофлавин; Мексидол.
- Альфа-липоевая кислота. Препараты способствуют восстановлению нейроцитов, ускоряют метаболизм. Высокая эффективность наблюдается при диабетической нейропатии.
- Иные медикаменты. Хороший эффект даёт применение витаминов группы В, в частности пациентам с нейропатиями показаны В1, В6, В12. Витаминные комплексы способствуют восстановлению нервно-мышечной проводимости. Есть таблетированная и инъекционная форма: Мильгамма; Нейромультивит; Комбилипен.
Не рекомендуется проводить самостоятельное лечение в домашних условиях.
Лечение нейропатической боли у взрослых
Нейропатическая боль что это такое?
Нейропатическая боль возникает при нарушении передачи импульсных сигналов по нервам. У взрослых нейропатический болевой синдром описывается как колющий, обжигающий, стреляющий и часто ассоциируется с поражением электрическим током.
Терапию начинают с самых простых обезболивающих средств (Ибупрофен, Кетонал). При их неэффективности и сильной выраженности болевого синдрома назначаются антидепрессанты и противоэпилептические средства (например, Тебантин).
Трициклические антидепрессанты
Препараты данной группы довольно часто применяются для купирования нейропатической боли. Считается, что механизм их воздействия основан на препятствовании передачи нервных импульсов. Самым часто назначаемым медикаментом является Амитриптилин. Эффект может наступить уже через несколько дней, но в некоторых случаях противоболевая терапия растягивается на 2-3 недели. Максимальный эффект терапии регистрируется на 4-6 неделе интенсивного лечения. Побочным эффектом терапии является сонливость, именно поэтому лечение начинают с самых маленьких доз, постепенно увеличивая дозировку для лучше переносимости. Рекомендуется обильное питьё.
Противосудорожные, противоэпилептические препараты
При невозможности применять антидепрессанты назначаются анти-эпилептические средства (Прегабалин, Габапентин). Помимо терапии эпилепсии медикаменты отлично купируют нейропатический болевой синдром. Лечение начинают с самых маленьких доз, идентично терапии антидепрессантами.
ПОЛИНЕВРОПАТИИ И ДРУГИЕ ПОРАЖЕНИЯ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ (G60-G64)
Исключены: невралгия БДУ (M79.2) неврит БДУ (M79.2) периферический неврит при беременности (O26.8) радикулит БДУ (M54.1)
G60 Наследственная и идиопатическая невропатия
G60.0 Наследственная моторная и сенсорная невропатия Болезнь: • Шарко-Мари-Тутса • Дежерина-Сотта Наследственная моторная и сенсорная невропатия, типы I-IY. Гипертрофическая невропатия у детей Перонеальная мышечная атрофия (аксональный тип) (гепер трофический тип). Синдром Русси-Леви G60.1 Болезнь Рефсума G60.2 Невропатия в сочетании с наследственной атаксией G60.3 Идиопатическая прогрессирующая невропатия G60.8 Другие наследственные и идиопатические невропатии. Болезнь Морвана. Синдром Нелатона Сенсорная невропатия: • доминантное наследование • рецессивное наследование G60.9 Наследственная и идиопатическая невропатия неуточненная
G61 Воспалительная полиневропатия
G61.0 Синдром Гийена-Барре. Острый (пост-)инфекционный полиневрит G61.1 Сывороточная невропатия. При необходимости идентифицировать причину используют дополнительный код внешних причин (класс ХХ). G61.8 Другие воспалительные полиневропатии G61.9 Воспалительная полиневропатия неуточненная
G62 Другие полиневропатии
G62.0 Лекарственная полиневропатия При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс ХХ). G62.1 Алкогольная полиневропатия G62.2 Полиневропатия, вызванная другими токсичными веществами При необходимости идентифицировать токсичное вещество используют дополнительный код внешних причин (класс ХХ). G62.8 Другие уточненные полиневропатии. Лучевая полиневропатия При необходимости идентифицировать причину используют дополнительный код внешних причин (класс ХХ). G62.9 Полиневропатия неуточненная. Невропатия БДУ
G63* Полиневропатия при болезнях, классифицированных в других рубриках
G63.0* Полиневропатия при инфекционных и паразитарных болезнях, классифицированных в других рубриках Полиневропатия при: • дифтерии (А36.8+) • инфекционном мононуклеозе (В27. -+) • лепре (А30. -+) • болезни Лайма (А69.2+) • эпидемическом паротите (В26.8+) • опоясывающем лишае (В02.2+) • сифилисе позднем (А52.1+) • сифилисе врожденном (А50.4+) • туберкулезе (А17.8+) G63.1* Полиневропатия при новообразованиях (C00—D48+) G63.2* Диабетическая полиневропатия (E10—E14+ с общим четвертым знаком .4) G63.3* Полиневропатия при других эндокринных болезнях и наруше ниях обмена веществ (E00—E07+, E15—E16+, E20—E34+, E70—E89+) G63.4* Полиневропатия при недостаточности питания (E40—E64+) G63.5* Полиневропатия при системных поражениях соединительной ткани (M30—M35+) G63.6* Полиневропатия при других костно-мышечных поражениях (M00—M25+, M40—M96+) G63.8* Полиневропатия при других болезнях, классифицированных в других рубриках. Уремическая невропатия (N18.8+)
G64 Другие расстройства периферической нервной системы
Расстройство периферической нервной системы БДУ
Процедуры и операции
Нейропатия малоберцового нерва помимо медикаментозной терапии включает и физиотерапевтические процедуры:
- Магнитотерапия. Основывается на воздействии магнитного поля на организм человека, что способствует купированию болевого синдрома, восстановлению нервных клеток, уменьшению выраженности воспалительной реакции.
- Амплипульс. Основывается на воздействии на поражённую область модулированного тока, благодаря которому происходит восстановление нервных клеток, уменьшается отёчность. Оказывает противовоспалительное воздействие.
- Электрофорез с лекарственными средствами. Основывается на воздействии электрического поля, благодаря чему медикаменты попадают в очаг воспаления.
- Ультразвуковая терапия. При воздействии ультразвука стимулируется кровообращение, уменьшается выраженность болевого синдрома. Оказывает тонизирующее и противовоспалительное воздействие.
- Электростимуляция. Восстановление нервно-мышечной проводимости происходит под воздействием электрического тока.
Аналогично проводится лечение нейропатии лучевого нерва. Для восстановления лучевого нерва также рекомендован курсовой массаж.
Дополнительные факты
Невропатия малоберцового нерва, или перонеальная невропатия, занимает особое положение среди периферических мононевропатий, к которым также относятся: невропатия большеберцового нерва, невропатия бедренного нерва, невропатия седалищного нерва и тд Поскольку малоберцовый нерв состоит из толстых нервных волокон, имеющих больший слой миелиновой оболочки, то он более подвержен поражению при нарушениях метаболизма и аноксии.
Вероятно этот момент и обуславливает довольно широкую распространенность перонеальной невропатии. По некоторым данным невропатия малоберцового нерва отмечается у 60% пациентов отделений травматологии, перенесших операцию и проходящих лечение при помощи шин или гипсовых повязок. Только в 30% случаев невропатия у таких больных оказывается связана с первичным повреждением нерва.
Следует также отметить, что зачастую специалистам в области неврологии приходится сталкиваться с пациентами, имеющими определенный стаж существования перонеальной невропатии, включающий послеоперационный период или время иммобилизации. Это затрудняет лечение, увеличивает его срок и ухудшает результат, поскольку, чем раньше начата терапия, тем она эффективнее.
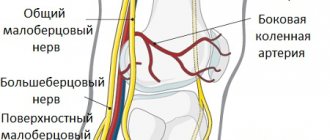
Поверхностный малоберцовый нерв идет по переднелатеральной поверхности голени, где отдает двигательную ветвь малоберцовым мышцам, отвечающим за пронацию стопы с ее одновременным подошвенным сгибанием. В области медиальной 1/3 голени поверхностная ветвь n peroneus переходит под кожу и разделяется на 2 тыльных кожных нерва — промежуточный и медиальный.
Первый иннервирует кожу нижней 1/3 голени, тыльной поверхности стопы и III-IV, IV-V межпальцевых промежутков. Второй отвечает за чувствительность медиального края стопы, тыла I пальца и II-III межпальцевого промежутка. Анатомически обусловленными участками наибольшей уязвимости малоберцового нерва являются: место его прохождения в районе головки малоберцовой кости и место выхода нерва на стопу.
Профилактика
Профилактические мероприятия включают своевременное лечение инфекционных и системных заболеваний, нормализацию общего метаболизма. Важно понимать, что патология может приобрести хроническое течение, именно поэтому так важно проведение своевременного и грамотного лечения.
При слабовыраженном течении заболевания и хронической форме нейропатии показано санаторно-курортное лечение, где проводится:
- аромафитотерапия;
- лазерное и световое лечение;
- магнитотерапия;
- массаж, ЛФК;
- иглорефлексотерапия;
- психотерапия.
Последствия и осложнения
Осложнений при периферической нейропатии много и зависят они в первую очередь от причинного фактора, который привёл к поражения нервного ствола. Основные осложнения:
- Диабетическая стопа. Считается одним из самых страшных осложнений сахарного диабета.
- Гангрена. Причиной гнилостного процесса является полное отсутствие кровотока в поражённой области. Патология требует экстренного хирургического лечения: иссечение некротизированных участков, ампутация конечности.
- Автономная сердечно-сосудистая нейропатия. Характерно нарушение различных вегетативных нервных функций, в том числе потоотделение, контроль над мочевым пузырём, частота сердечных сокращений, уровень кровяного давления.
Дополнительные факты
Невропатия малоберцового нерва, или перонеальная невропатия, занимает особое положение среди периферических мононевропатий, к которым также относятся: невропатия большеберцового нерва, невропатия бедренного нерва, невропатия седалищного нерва и тд Поскольку малоберцовый нерв состоит из толстых нервных волокон, имеющих больший слой миелиновой оболочки, то он более подвержен поражению при нарушениях метаболизма и аноксии. Вероятно этот момент и обуславливает довольно широкую распространенность перонеальной невропатии. По некоторым данным невропатия малоберцового нерва отмечается у 60% пациентов отделений травматологии, перенесших операцию и проходящих лечение при помощи шин или гипсовых повязок. Только в 30% случаев невропатия у таких больных оказывается связана с первичным повреждением нерва. Следует также отметить, что зачастую специалистам в области неврологии приходится сталкиваться с пациентами, имеющими определенный стаж существования перонеальной невропатии, включающий послеоперационный период или время иммобилизации. Это затрудняет лечение, увеличивает его срок и ухудшает результат, поскольку, чем раньше начата терапия, тем она эффективнее. Поверхностный малоберцовый нерв идет по переднелатеральной поверхности голени, где отдает двигательную ветвь малоберцовым мышцам, отвечающим за пронацию стопы с ее одновременным подошвенным сгибанием. В области медиальной 1/3 голени поверхностная ветвь n peroneus переходит под кожу и разделяется на 2 тыльных кожных нерва — промежуточный и медиальный. Первый иннервирует кожу нижней 1/3 голени, тыльной поверхности стопы и III-IV, IV-V межпальцевых промежутков. Второй отвечает за чувствительность медиального края стопы, тыла I пальца и II-III межпальцевого промежутка. Анатомически обусловленными участками наибольшей уязвимости малоберцового нерва являются: место его прохождения в районе головки малоберцовой кости и место выхода нерва на стопу.