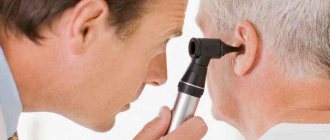
Заболевания, характеризующиеся изменением сократительной способности мышц, встречаются достаточно часто как у взрослых, так и у детей. Электромиография (ЭМГ) – это современный метод исследования нервно-мышечной передачи, позволяющий выявить локализацию поражения и подобрать на основании этого наиболее эффективное лечение. Важно отметить, что проводить обследование должен только специально обученный врач, он же интерпретирует результаты, передавая их лечащему врачу.
Стимуляционная электромиография верхних конечностей
История открытия электрокохлеографии
Известный слуховой нейрофизиолог по имени Глен Вевер обнаружил ЭКоГ в 1930 году. Он оказал большое влияние на слуховые науки, в том числе работу, проделанную позднее Хэллоуэлл Дэвис. Как известно, Хэллоуэлл Дэвис является известным физиологом и отоларингологом, отцом физиологии слушания и внутреннего уха. В Принстоне, Вевер и Брей регистрировали слуховую активность у анестезированного кота. Используя осциллограф, усилители и электроды, они смогли зарегистрировать активность в улитке и в слуховом нерве.
Согласно этой истории, они подставили голос от докладчика коту во время записи. Слова пошли от громкоговорителя в ухо кошки, и через электроды, лежащие на слуховом нерве, они смогли расшифровать некоторое из того, что было сказано через громкоговоритель. Другими словами, ухо кошки функционировало почти как микрофон, следовательно, термин микрофонный потенциал улитки (МП).
Вскоре после открытия МП у кошки, работа была опубликована в научном журнале “Наука”, одним из самых престижных журналов на научной арене в то время. Люди во всем мире сразу же прочитали эту работу и начали воспроизводить свои методы уже на людях. Хэллоуэлл Дэвис, в частности, обнаружил, что для него это было нечто больше, чем просто микрофонный потенциал и активность слухового нерва. Был еще один ответ, который он назвал суммационным потенциалом (СП) улитки. Доктора начали понимать, что МП и СП достаточно интересные понятия, но самым большим открытием, зарегистрированный у людей, стал называться потенциал действия (ПД) слухового нерва.
К концу 1950-х и началу 1960-х годов, аудиолог Чак Берлин и отоларинголог Боб Рубен из университета Джона Хопкинса сказали, что они смогут провести электрокохлеографию в операционной, у детей, которые не могут быть проверены каким-либо другим способом. Они называли это как электрофизиологический, объективный тест на слух. Сегодня, в отличие от наших малых компьютеров, у них были тяжелые стойки с оборудованием, которые они принесли в операционную. Чтобы провести электрод возле уха, они должны были выполнить миринготомию. Миринготомия – процедура, при которой выполняется небольшой надрез на барабанной перепонке. Для ребенка, у которого определенно была выражена потеря слуха, было необходимо сделать точный диагноз тяжести потери.
В 1960-х годах врачи начали понимать, что запись электрокохлеографии не такая уж и сложная, если использовать специальную транстимпаническую иглу, которая представляет собой острую иглу, помещенную через барабанную перепонку. Процедура инвазивная и барабанная перепонка сразу же восстанавливается. Если же поместить электрод на промонториум (мыс), мы все равно сможем записать эти ответы, не используя миринготомию.
Аль-Коатс был отоларингологом в Медицинском Колледже Бейлора с 1960-х по 1980-е годы. Ему поручено собрать первую тестовую батарею для электрокохлеографии (ЭКоГ). Он хорошо разбирался в вестибулярных исследованиях, но также выполнял немалую работу данным исследованием. Он показал, что эти ответы могут быть записаны менее инвазивно из ушного канала. Другие ученые доктора во всем мире начали понимать, что данная методика исследования имеет большую ценность в диагностике болезни Меньера. Многие в конце 80-х и начале 90-х годов начали очень успешно применять эти процедуры в операционной. Совсем недавно электрокохлеография используется очень широко, включая диагностику слуховой нейропатии. Она стала популярной, а затем исчезла. Когда появилась отоакустическая эмиссия (ОАЭ) в начале 1970-х годов, большинство аудиологов совсем забыли о электрокохлеографии. Но на сегодня, наверное, она вернулась надолго, имея слишком много возможностей для диагностики потери слуха.
Как проводится исследование
Электрокохлеография может проводиться двумя способами: инвазивным и неинвазивным:
- Инвазивный способ подразумевает использование тонких транстимпанических игл, которые проводятся сквозь барабанную перепонку и помещаются на стенках среднего уха. Он дает более точные и понятные результаты, так как электроды помещаются в непосредственной близости от источника тока (улитки).
- Неинвазивный, или экстратимпанический, способ не вызывает никакого дискомфорта у пациента, не требует введения игл, обезболивания, последующего медицинского наблюдения. Однако результат получается более зашумленным и менее точным. При этом электрод располагают на барабанной перепонке или на стенке наружного слухового прохода.
Помимо основного электрода, на мочке другого уха, в области сосцевидного отростка или в наружном слуховом проходе располагается еще один электрод. Пациент надевает наушники, через которые подаются звуки с определенными характеристиками. Измеряя изменения получаемых потенциалов, врач устанавливает, насколько хорошо функционирует улитка и слуховой нерв.
Подготовки к исследованию не требуется. Лучше не использовать декоративную косметику, снять серьги, приготовить заколку для волос.
При инвазивной методике исследования местная анестезия обычно не используется, так как она повышает риск травмы барабанной перепонки. Пациента предупреждают, что при проникновении иглы через перепонку он почувствует кратковременную болезненность. У детей старше 8 лет может применяться местная анестезия путем закапывания в ухо раствора лидокаина. У младших детей или неконтактных пациентов может использоваться внутривенное обезболивание.
Этапы проведения электрокохлеографии:
- осмотр и очищение стенок наружного слухового прохода;
- укладывание пациента на кушетку исследуемым ухом ;
- орошение барабанной перепонки стерильным физиологическим раствором;
- введение иглы с контролем под микроскопом или отоскопом;
- фиксация иглы с помощью поролонового внутриушного вкладыша, помещаемого в наружный слуховой проход;
- установка второго электрода в виде посеребренной чашечки на противоположный сосцевидный отросток;
- установка заземляющего электрода на заднюю поверхность шеи;
- нанесение с помощью специального аппарата серии стимулов на электрод, расположенный в исследуемом ухе, и запись электрического ответа на стимуляцию.
Исследование занимает около часа. Затем пациент после короткого отдыха при хорошем самочувствии может покинуть поликлинику.
Для чего нам нужна такая диагностика
ЭКоГ предназначена для диагностики болезни Меньера и, в частности, отека внутреннего уха. Она может также быть не в норме и при перилимфатической фистуле. Общей чертой, связывающей эти болезни, является дисбаланс давления между эндолимфатическим и перилимфатическим пространством внутреннего уха.
Исследование можно также использовать, чтобы показать, что ушная улитка является нормальной, у лиц, у которых глухота. Микрофонный потенциал ушной улитки может быть нормальный при слуховой нейропатии, а также других расстройствах, в которых сохранена функция ушной улитки, но поврежден при этом слуховой нерв. Наконец, это обследование также используется в качестве индикатора временного порогового сдвига, который может наблюдаться при акустической травме уха.
Расшифровка результатов
Результаты обследования представляют собой кривую линию с зафиксированными изменениями (пиками и спадами) электрических импульсов. Врачом анализируется соотношение суммационного потенциала к слуховому и микрофонному, а также нарушения норм электрофизиологических показателей.
Расшифровка результатов проводится врачом-отоларингологом, на электрокохлеограмме он может увидеть нарушения проводимости частотных волн, снижение или увеличение их амплитуды, изменение микрофонного потенциала (его норма – 80 дБ нПС). Так, при болезни Меньера ее диагностическим признаком является соотношение СМ (суммационного потенциала) к ПД (потенциала действия слухового нерва), которое превышает норму (более 0,5 ед.) При центральных слуховых нарушениях изменяются пики ПД, а снижение амплитуды или выпадение электроволн часто являются признаком нейропатии.
Электрокохлеография в настоящее время активно применяется в муниципальных и частных медицинских учреждениях и является одним из передовых методов выявления нарушений слуха.
Романовская Татьяна Владимировна
Показания к проведению
Обычно электрокохлеографию проводят при ощущениях заложенности ушей, наличии шума и звона, при заметном ухудшении слуха. Манипуляцию проводят при:
- приступообразном головокружении, которое повторяется с шумом и звоном в ушах, снижении функции слуха;
- сенсоневральном снижении слуха в одном ухе;
- периодических головокружениях, шаткости и неуверенной походке;
- чувстве заложенности и сдавленности в ушах;
- диагностике эндолимфатического гидропса;
- отите и отосклерозе;
- травмах уха, которые могли бы привести к снижению функции органа чувств;
- контроле успешности лечения различных ушных заболеваний.
Применяют обследование также и в педиатрии, чтобы определять слуховой порог ребенка для дифференциации таких заболеваний, как нейросенсорная и кондуктивная тугоухость, чтобы оценить слух у детей, у которых наблюдается повышенная возбудимость центральной нервной системы.
Показания
Перечень показаний для проведения этого исследования достаточно велик. ЭМГ информативна при следующих болезнях нервной системы:
- Травматическом поражении мышц и нервов.
- Травмах головного и спинного мозга, особенно при их сдавлении или ушибе.
- Полинейропатиях.
- Невритах.
- Дегенеративных процессах позвоночника – остеохондрозе, межпозвонковых грыжах, спинальном стенозе.
- Рассеянном склерозе.
- Сирингомиелии.
- Вибрационной болезни.
- Патологии мускулатуры (миастении, миопатии и миозиты).
- Болезни Паркинсона.
Так как в последние годы растет количество поражений периферической нервной системы, на помощь приходит электронейромиография. Она часто используется при исследовании работы мускулатуры рук и ног.
ЭНМГ позволяет подтвердить следующие заболевания:
- Периферическую нейропатию.
- Туннельный синдром.
- Сдавление нервных корешков и окончаний.
- Воспалительный процесс.
Подготовка к исследованию
Особой подготовки сама процедура не требует. Уже перед исследованием врач осматривает ушные ходы, другими словами делает отоскопию, с помощью подсветки и лобного рефлектора. Лобный рефлектор одевается для того, чтобы отражать лучи в ушную полость. При необходимости могут провести очистку ушных проходов и раковин из-за остатков ушной серы. Затем орошают барабанную перепонку с помощью изотонического раствора натрия хлорида.
Также перед приходом на диагностику ушей, вас попросят снять макияж лица и тщательно очистить лицо. Лучше не применять макияж перед процедурой.
Если говорить о маленьких детях, то возможно проведение процедуры с общей анестезией. Но перед этим обязательно нужно обговаривать такие вопросы заранее с доктором.
Правильная подготовка пациента
После того как человек получил ответ на вопрос: ЭМГ, что это такое, ему необходимо понять, как правильно подготовиться к процедуре, чтобы она прошла максимально безопасно и информативно. Получить подобные рекомендации можно у доктора. Важно отметить, что специальной подготовки не требуется, однако, пациентам следует соблюдать следующее советы:
- Исключить по согласованию с лечащим врачом прием лекарственных средств, способных влиять на мышечные или нервные ткани, так как это может исказить результаты обследования. Например, возможно появление амплитудных сокращений при малых стимулах и пр., что может быть расценено как патология.
- За 24 часа до проведения процедуры, необходимо исключить прием продуктов и напитков, повышающих уровень активности головного мозга. К ним относят кофе, крепкий чай, любые виды шоколада, энергетические напитки и т.д.
При наличии заболеваний внутренних органов, требующих использование препаратов, снижающих вязкость крови или ее способность к образованию тромбов (Клопидогрел, Аспирин), необходимо проконсультироваться с доктором до проведения процедуры.
Методика проведения
Пациента приглашают в специальный, изолированный от разных звуков кабинет и просят лечь на бок так, чтобы ухо, которое нужно обследовать было сверху. Затем отомикроскопом вводят специальный электрод, закрепляющиеся фиксаторами с микрофоном под чутким руководством доктора. Другой электрод оставляют в области 7 шейного позвонка. Он предназначается для заземлений. Еще один электрод с отрицательным зарядом прикрепляют на уровне сосцевидного отростка.
Чаще всего используют при этом посеребренные чашечные электроды, заполненные электропроводящей массой.
Когда все электроды будут закреплены, пациенту будет предложено расслабиться, слушая электрические посылы врача, в виде, например, щелканья. Очень важно, чтобы пациент был расслаблен для этого теста, поскольку любое растяжение или движение мышц может замедлить процесс передачи и оценки результатов. Перед процедурой пациент должен быть проинформирован, что могут появляться нестандартные ощущения при контакте электрода с барабанной перепонкой. Для этого теста не всегда требуется ответ от пациента. Пока больной слушает щелчок, аудиолог будет измерять реакцию электрокохлеографии с помощью компьютера, который использует необходимую информацию в виде постановки потенциалов и графиков амплитуд.
Врач-аудиолог соберет несколько ответов из уха и будет искать наличие большого сигнала, который содержит два компонента: суммационный потенциал (СП) и потенциал действия (ПД). Оба этих компонента формы сигнала являются прямым результатом обеспечения звуковой стимуляции в ушной улитке. Выполняется расчет отношения СП/ПД. Соотношение этих двух компонентов является ключом к расшифровке результатов теста. Увеличенное отношение может указывать на чрезмерное давление жидкости во внутреннем ухе.
Исследование занимает около одного часа времени при нормальном течении и поведении пациента. Человек может быть свободный сразу же после обследования, даже если применялась местная анестезия. Большинство докторов стараются не использовать обезболивание для проведения теста, так как, проводя анестезию, растет риск случайно повредить барабанную перепонку.
Упрощённый принцип ксерографии
| В этом разделе не хватает ссылок на источники информации. Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 12 мая 2011 года . |
Схематичное изображение электрографического процесса.
Общая схема электрографии (ксерографии): 1) На поверхность фотобарабана наносится электрический заряд. 2) Отражённый от копируемого документа свет выборочно разряжает участки барабана. 3) На барабан наносится тонер, он задерживается на участках, сохранивших заряд. 4) Тонер переносится с барабана на бумагу, имеющую больший отрицательный заряд.
Перед печатью фотобарабан (OPC) заряжается при помощи коротрона (коронатора) (то есть приобретает положительный или отрицательный потенциал), после этого производится его экспонирование при помощи лампы и системы зеркал. Покрытие фотобарабана в местах, облучённых светом, теряет свои диэлектрические свойства, что приводит к стеканию в этих местах электрического заряда на массу (фотобарабан соединён с ней, как правило, через своё металлическое основание). Следующая стадия называется проявление. Тонер с вала проявки переносится на заряжённые участки фотобарабана за счёт своего противоположного заряда. Затем по фотобарабану прокатывается лист бумаги (картона, прозрачной плёнки и др.), на котором следует произвести печать. После этого лист попадает в узел термозакрепления (фьюзер), который расплавляет и впрессовывает тонер в структуру листа. После закрепления из-за того, что, как правило, не весь тонер переносится на бумагу, в машине находится модуль очистки, который снимает оставшийся на фотобарабане тонер.
Аналогичный принцип применяется в лазерных принтерах, только в них разрядка барабана производится лазером в соответствии с поступившей для печати информацией.
В современных цифровых лазерных копировальных аппаратах и принтерах тёмные части изображения наносятся лазерным лучом и тонер за счёт свойств барабанов, используемых в лазерной печати, «прилипает» к незаряжённым его участкам, а от заряжённых отталкивается одноимённым электрическим зарядом. Данный принцип позволяет увеличить срок эксплуатации лазера, так как в большинстве случаев тёмные участки при печати занимают намного меньшую площадь.
Реабилитационный период
Лучшие материалы месяца
- Почему нельзя самостоятельно садиться на диету
- 21 совет, как не купить несвежий продукт
- Как сохранить свежесть овощей и фруктов: простые уловки
- Чем перебить тягу к сладкому: 7 неожиданных продуктов
- Ученые заявили, что молодость можно продлить
По завершении данного исследования врач может назначить повторное обследование через две недели. При последующем визите лечащий врач обсудит с пациентом результаты ЭКоГ и другие моменты аудиального теста. Когда врач получит отчет, он или она будет сравнивать его с результатами других исследований, чтобы определить следующий шаг в лечении. Если подозревают эндолимфатический гидропс или болезнь Меньера, доктор может попросить пройти дополнительные тесты, например, вестибулярно вызванный миогенный потенциал (VEMP), электронейморографию (ENG) или магнитно-резонансную томографию (МРТ), для подтверждения диагноза.
Важную роль играет визуализация слухового нерва с помощью МРТ. У каждого пациента, который услышал диагноз слуховой невропатии, должно быть МРТ слухового нерва. Вот почему исследования показывают, что у одного из пяти пациентов на самом деле наблюдается недостаточность кохлеарной нервной системы, а иногда нет нервов вообще. Если слуховой мозговой ответ отсутствует, но при этом регистрируются нормальная отоакустическая эмиссия и нормальный суммационный потенциал, для пациента очень важно пройти магнитно-резонансную томографию слухового нерва, чтобы исключить дефицит кохлеарной нервной системы. Если у пациента нет слухового нерва, кохлеарный имплантат не является лучшим вариантом. Известно, что у таких больных также могут быть внутричерепные проблемы. Именно обнаружение слуховой нейропатии часто приводит к ценной неврологической информации о пациенте.
Итак, чтобы подвести итоги, только опыт и хорошие клинические знания необходимы для правильной интерпретации электрокохлеографического исследования. При интерпретации ЭКоГ важно учитывать уровень шума, который обычно оценивается путем получения нескольких испытаний. Если они все одинаковы, то стандартное отклонение должно быть небольшим, и результат, вероятно, будет правильным. Если они сильно различаются, надежность среднего отношения СП/ПД может быть сомнительной. Аналогичным образом, если выполняется несколько испытаний, и отношение сильно изменяется, то уверенность в правильном результате должна быть ниже, чем если бы результат мало отличался от предыдущего.
Методы диагностики
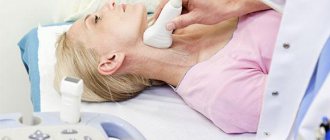
Если на теле человека имеется большое количество пятен, то он должен посетить дерматолога. Врач может назначить пациенту пройти обследование у генетика, окулиста, ортопеда и невролога. Диагностические процедуры способны заключаться в следующем:
- КТ, МРТ, УЗИ;
- рентген;
- аудиометрия;
- тест Вебера;
- импедансометрия;
- электрокохлеография.
Диагноз нейрофиброматоз Реклингхаузена ставится на основании следующего:
- если пятен на теле более 6 штук, при этом они более полутора сантиметров,
- имеются мелкие веснушки, в местах нехарактерных для такого явления,
- есть узелки Лиша – 2 и более,
- обнаружена глиома зрительного нерва,
- диагностирована тонкая внешняя оболочка трубчатых костей,
- имеется наследственная предрасположенность.
Противопоказания к диагностике ушных заболеваний
Обычно электрокохлеография абсолютно безопасная, без протекающих осложнений и не имеющая противопоказаний процедура. Она проводится независимо от возраста. Только когда у пациента наблюдается аллергическая реакция на местные анестетики, применяемые во время манипуляции, только в таком случае их использование запрещается или же заменяется анестезирующее вещество на другое.
Во время проведения электрокохлеографии больной может ощущать некие малоприятные дискомфортные моменты в исследуемых органах чувств. Но переживать не нужно, так как эти ощущения исчезают без следа и без вреда для здоровья после исследования.
Преимущества данной диагностики ушных заболеваний
Диагностика ушных заболеваний является ценным тестом, который помогает врачу выявить потенциальные проблемы с внутренним ухом пациента. Именно электрокохлеография – безболезненный, высокоинформативный тест исследования органов слуха, как на ранних, так и на поздних стадиях. Она помогает врачу поставить правильный диагноз и определиться с дальнейшим планом лечения.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Будем признательны, если воспользуетесь кнопочками:
Как происходит диагностика
Первым делом, пациент ложится набок таким образом, чтобы ухо, которое будет исследоваться находилось сверху. Затем в него вводится небольшой электрод и специальное телефонное устройство в виде вкладыша, которое надежно фиксируется на ухе.
Ну и напоследок, врач начинает подавать небольшие электрические импульсы (это не больно и похоже на легкий укус комара). Пациент не ощущает каких-либо неприятных ощущений, а лишь чувствует небольшой шум в ушах, который создается импульсами разных частот.
Все полученные результаты в ходе диагностирования фиксируются и анализируются лечащим врачом.
После проведения процедуры пациент должен пройти кратковременный период реабилитации. Как правило, он занимает не более 2-х часов и практически сразу после проведения процедуры человек может пойти по своим делам.
Статья в тему: Небилет – инструкция по применению, показания и форма выпуска, состав, дозировка и цена