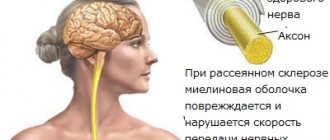
На рисунке (ниже) изображен процесс передачи нервного возбуждения по неповрежденному и поврежденному нервному волокну.
Чаще всего рассеянный склероз начинается в возрасте 20-40. После первой атаки симптомов может наблюдаться частичная или полная ремиссия (ослабление или исчезновение симптомов болезни). Дальнейшие атаки в конечном итоге приводят к прогрессирующей инвалидизации.
Хотя причина РС до сих пор точно неизвестна, медики считают, что это – аутоиммунное заболевание, при котором иммунная система атакует миелиновую оболочку собственных нервных клеток. Определенную роль при этом заболевании играет генетика — риск возникновения РС выше у родственников больного человека по сравнению с общей популяцией. Кроме того, чем дальше от экватора расположен географический регион, тем выше заболеваемость РС. Выше заболеваемость и в тех странах, где больше употребляют в пищу мяса и животных жиров и меньше ненасыщенных жиров и рыбы.
Пока не существует никакого эффективного традиционного лечения рассеянного склероза, но несколько новых лекарственных препаратов, включающих 2 формы интерферона (AVONEX и Betaseron) и другой препарат – глатиромерацетат (Copaxone) способны снизить частоту рецидивов (обострений) у людей с определенными формами этого заболевания и замедлить темпы его прогрессирования. Другие препараты уменьшают тяжесть обострений или направлены на лечение отдельных симптомов. Например, мышечной спастичности.
ЛИНОЛЕВАЯ КИСЛОТА (Linoleic Acid)
Линолевая кислота (группа омега 6) находится в высокой концентрации в подсолнечном и сафлоровом маслах и в более низкой концентрации в большинстве других растительных масел. Три группы ученых выполняли двойные слепые исследования с целью выяснить эффективность применения линолевой кислоты (в виде подсолнечного масла) при РС. Участники экспериментов получали от 17 до 20 гр линолевой кислоты в сутки, что эквивалентно примерно 30 мл подсолнечного масла. Результаты этих 3-х исследований оказались неоднозначными.
Два из этих исследований ( с участием 75 человек в одном эксперименте и 116 человек в другом) обнаружили, что у тех, кто принимал линолевую кислоту, обострения болезни были более короткими и менее тяжелыми по сравнению с теми, кто принимал плацебо в виде оливкового масла. Тем не менее, 2-хлетние исследования показали, что прием линолевой кислоты не влияет существенно на частоту обострений и общий уровень инвалидизации.
Третье исследование продолжительностью 2,5 года, в котором участвлвали 76 человек, показало, что линолевая кислота не оказывает никакого влияния ни на частоту обострений, ни на степень инвалидизации по сравнению с группой, принимавшей оливковое масло.
Другой исследователь предполагает, что проведенные исследования были недостаточно продолжительными для того, чтобы линолевая кислота показала выраженный положительный эффект на миелиновую оболочку.
Еще один ученый-исследователь после тщательного изучения результатов экспериментов заключил, что линолевая кислота может быть эффективна у лиц с менее выраженными симптомами болезни. Но это утверждение нуждается в доказательствах.
ДРУГИЕ НЕЗАМЕНИМЫЕ ЖИРНЫЕ КИСЛОТЫ
Анализы крови людей, больных РС, обнаружили более низкие уровни омега 3 жирных кислот в жидкостях и тканях организма по сравнению с их уровнями у здоровых людей. Из этого можно сделать предположение (но это не доказано), что дополнительный прием омега 3 может помочь. К сожалению, в двойном слепом исследовании продолжительностью 2 года с участием 292 пациентов с рассеянным склерозом существенной разницы между использованием рыбьего жира с омега 3 жирными кислотами и оливковым маслом (плацебо) обнаружено не было.
Кроме того, некоторые исследователи полагают, что гамма-линоленовая кислота может быть полезна при РС. Но доказательств этой эффективности пока не получено. Мало того, получено больше негативных результатов, чем позитивных.
ТРЕОНИН
Существуют доказательства того, что аминокислота треонин могла бы уменьшить спастичность мышц, которая часто наблюдается при рассеянном склерозе.
Два небольших рандомизированных слепых исследования показали скромное, но статистически значимое уменьшение спастичности у людей, принимавших треонин по сравнению с теми, кто принимал плацебо. В одном исследовании после 8 недель лечения 26 пациентов улучшение было отмечено врачами, но не самими пациентами. Во втором исследовании и врачи, и некоторые из 33 участников эксперимента отметили уменьшение спазмов и боли. Интересно то, что более выраженные улучшения отмечались в случае использования более низких доз треонина – 6 граммов в сутки (по сравнению с суточной дозой 7.5 граммов в сутки). Никаких побочных эффектов лечения треонином ни в одном исследовании обнаружено не было.
Симптомы рассеянного склероза
Проявления рассеянного склероза весьма разнообразны, поскольку болезнь поражает всю нервную систему. Очаги поражения оказываются разбросанными в разных отделах, вместо нервной ткани в этих местах образуется соединительная ткань, а функция, которую выполнял этот участок, утрачивается, поэтому все клинические проявления систематизируют по месту поражения в нервной системе.
Существуют типичные признаки рассеянного склероза и атипичные, редко встречающиеся, о которых, тем не менее, не стоит забывать. Обычно у одного больного одновременно наблюдаются признаки поражения разных функциональных систем (в связи с рассеянностью поражения).
Типичные проявления
Представляют собой отображение поражения проводящих путей нервной системы. Это так называемые «классические» симптомы рассеянного склероза.
Двигательная сфера
К этой группе симптомов относят поражение пирамидных путей, которое возникает в 85-97% случаев, т.е. наблюдается почти у каждого больного. Это могут быть:
- парезы или параличи – снижение мышечной силы в конечностях. Чаще поражаются нижние конечности. По мере прогрессирования заболевания парезы могут распространяться вплоть до поражения всех четырех конечностей;
- повышение сухожильных рефлексов (проверяются неврологическим молоточком с рук и ног) и снижение и утрата поверхностных (последнее особенно характерно для брюшных рефлексов);
- патологические симптомы – Бабинского, Гордона, Бехтерева, Жуковского и другие. Их всегда проверяет невропатолог при обычном неврологическом осмотре;
- повышение мышечного тонуса, так называемая спастичность мышц. Мышцы в покое становятся напряженными, твердыми на ощупь. Этот симптом, наряду с мышечной слабостью, может затруднять передвижение больных (если возникает в ногах) или мешает выполнять обычные бытовые приемы самообслуживания (если возникает в руках);
- появление клонусов стопы, кисти и коленных чашечек. Это крайняя степень повышения рефлексов. Клонусы представляют собой ритмичные движения стопы, кисти или коленной чашечки. Вызываются растяжением мышц или сухожилий. Например, клонус стопы вызывается ее максимальным разгибанием (рукой врача) при согнутой в коленном и тазобедренном суставах ноге. Стопа удерживается в положении разгибания и совершает непроизвольные движения сгибания-разгибания, как бы постукивая по руке врача. Подобным образом исследуют наличие клонуса кисти и коленной чашечки.
Система координации (поражение путей мозжечка)
Подобные симптомы развиваются у 62-87% больных:
- нарушение походки – больного «качает» из стороны в сторону, шатает даже на ровной поверхности. На поздних стадиях это сопровождается падениями или вообще приводит к невозможности передвижения;
- снижением мышечного тонуса – характерный симптом поражения мозжечка. Если преобладает поражение двигательной системы, тогда тонус будет повышен, если мозжечковой – снижен;
- промахивание – любые целенаправленные движения не достигают своей цели. Если попросить больного попасть пальцем в кончик своего носа при закрытых глазах, то он ткнет им в щеку, крыло носа или даже глаз. Подобные нарушения мешают навыкам самообслуживания, приему пищи и т.д.;
- нарушение речи – речь становится отрывистой, скандирующей, слова разделяются на отдельные слоги, которые произносятся раздельно и с ударением на каждый слог;
- нарушение почерка – он становится неровным, вылезает за границы линий;
- дрожание конечностей, головы при выполнении движений;
- нистагм – колебательные, ритмические, непроизвольные движения глаз. Может быть настолько выражен, что производит впечатление «скачущих» глаз. Из-за этого может нарушаться зрение.
Поражение ствола и черепно-мозговых нервов
Возникает в 36-81% случаев:
- ограничение подвижности глаз при взгляде в стороны, вверх, вниз;
- косоглазие, двоение предметов;
- нарушение сочетанных движений глазных яблок: например, при взгляде вверх одни глаз смотрит вверх, а другой отклоняется в сторону. Это называется межъядерная офтальмоплегия;
- слабость мимических мышц лица (парез лицевого нерва) – лицо перекошено, глаз на пораженной стороне полностью не закрывается, развивается слезотечение из него, пища и вода выливаются изо рта, невозможно улыбнуться и т.д.;
- боли в области лица по типу невралгии тройничного нерва;
- нечеткость, смазанность речи, поперхивание при еде, попадание пищи и воды в нос, нарушение глотания – так называемые бульбарные симптомы (развиваются при поражении ядер продолговатого мозга);
- развитие ретробульбарного неврита – весьма часто встречается при рассеянном склерозе (часто является дебютом заболевания). Проявляется нарушением остроты зрения, способности различать цвета. Перестает улавливаться разница в яркости и контрастности изображения. В поле зрения больному видятся черные точки, серые пятна, иногда возникает ощущение, как будто смотришь в трубу. Могут выпадать какие-то половины полей зрения. Нарушаются зрачковые реакции на свет. При осмотре глазного дна выявляют побледнение диска зрительного нерва (особенно височных его половин), развивается атрофия зрительного нерва.
Нарушение чувствительности
Бывает в 56-92% случаев:
- расстройства глубокой чувствительности – организм теряет контроль над восприятием своих мышц, сухожилий, суставов, т.е. мозг не получает импульсы от этих структур. Как это проявляется? Например, врач просит больного закрыть глаза. Касается одного из пальцев рук или ног и совершает этим пальцем незначительное движение (сгибает, разгибает, отводит в сторону). А больной должен сказать, какой по счету палец трогает доктор, и в какую сторону совершается движение. Если больной не может правильно это определить, то это означает наличие у него нарушений глубокой чувствительности. Из-за таких нарушений еще больше ухудшается ходьба, так как больной перестает ощущать поверхность, по которой передвигается;
- наличие парестезий (чувство ползания мурашек, зуд, жжение, онемение и т.д.);
- участки выпадения болевой и температурной чувствительности – когда больной не ощущает разницы между горячим и холодным, между прикосновением и уколом кожи иглой;
- боли в мышцах, позвоночнике.
Нарушение функции тазовых органов
Возникает в 26-53% случаев:
- расстройства мочеиспускания – задержка мочи или недержание (может быть постоянное выделение мочи по каплям, а может быть периодическое опорожнение по мере наполнения только без ощущения позыва);
- нарушение акта дефекации – характерно для более поздних стадий болезни. По аналогии с расстройствами мочеиспускания, возможны запоры или недержание кала;
- нарушения половой функции – эректильная дисфункция (импотенция), отсутствие оргазма, снижение либидо. У женщин нарушается менструальный цикл.
Симптомы
Симптоматика рецидивов РС меняется, она зависит от пораженного участка нервной ткани. Существуют характерные симптомы, по которым выявляется рассеянный склероз:
- Нарушение функции зрения, боль в глазницах.
- Парестезия кончиков пальцев, ощущается как онемение и покалывание в кистях.
- При наклонах и поворотах головы появляется боль в спине.
- Головокружение, тошнота, рвота.
- Гипотонус мышц. Слабость, постоянные позывы к мочеиспусканию, дрожь в ногах.
- Симптомы невралгии: спутанность сознания, усталость, головные боли.
- Дисфункция половой системы.
Отклонения присутствуют у человека от нескольких дней до нескольких лет. Симптомы усиливаются, начинается прогрессирующая форма с новыми проявлениями. Главное отличие ремиттирующей стадии – клинические показатели нарастают постепенно. Поэтому человек не замечает серьезного диагноза долгое время, ссылаясь на усталость от работы или учебы.
После прохождения обследования у невролога выявляются следующие отклонения:
- нарушение функции вестибулярного аппарата, следствие – снижение ориентации в пространстве, головокружения;
- поражение зрительного, слухового, вестибулярного, тройничного нерва;
- невозможность произвольных движений;
- нечувствительность к холоду или теплу;
- психические отклонения.
Невролог обнаруживает симптоматику рассеянного склероза, простукивая ноги молоточком. Если у человека снизилась мышечная сила в ногах, необходимо пройти полное обследование.
Диагностика
Диагностика рассеянного склероза очень сложна. Этому содействуют и разнообразие симптомов, и способность их к исчезновению («мерцание» симптомов) на начальных стадиях болезни. Для диагностики рассеянного склероза используют:
- неврологический осмотр для выявления клинических симптомов;
- обследование у окулиста с осмотром глазного дна и определением полей зрения;
- МРТ головного и спинного мозга на высокомощном аппарате с использованием контрастных веществ (позволяет обнаружить очаги соединительной ткани – «бляшки»);
- исследование вызванных потенциалов;
- олигоклональные антитела в ликворе (спинно-мозговой жидкости), которые подтверждают иммунопатологический процесс в нервной системе (могут отмечаться и при других инфекционных заболеваниях нервной системы, например, при нейроСПИДе).
На сегодняшний день общепризнанными для установления диагноза являются критерии McDonald et al., 2001. Они предусматривают учет клинических симптомов и изменений МРТ, вызванных потенциалов, ликвора.
Лечение
Для подбора эффективного лечения необходимо учитывать многие аспекты течения заболевания у конкретного больного. Лечение рассеянного склероза весьма индивидуально, поскольку симптомы у всех больных разные (или сочетания симптомов). Но есть общие положения, которых придерживаются при назначении терапии всем больным рассеянным склерозом:
- как можно более раннее лечение;
- постоянный прием лекарственных средств (даже во время ремиссий, чтобы предотвратить следующее обострение и замедлить прогрессирование);
- использование средств, подавляющих аутоиммунный воспалительный процесс, что не дает образовываться новым очагам поражения;
- комбинирование различных препаратов для достижения большей эффективности.
Все средства для лечения разделяются на две группы: средства для патогенетического лечения (влияют на механизм развития рассеянного склероза) и симптоматические препараты. Кроме того, лечение весьма отличается в период обострения и в период ремиссии.
Патогенетическое лечение
Оно проводится как в дебюте заболевания, при обострении, так и в стадии ремиссии. Целью подобной терапии является приостановление аутоиммунного воспалительного процесса, предотвращение разрушения миелина.
Обострение
В эту стадию применяют:
- пульс-терапию кортикостероидами – это короткий курс больших доз гормонов внутривенно. Обычно используют метилпреднизолон (Метипред, Солу-медрол) 500-1000 мг в 200-400 мл физраствора внутривенно капельно со скоростью 25-30 капель в минуту 1 раз в день (в первой половине дня) в течение 3-7 дней. Длительность курса и дозировка зависят от выраженности неврологических нарушений. Чтобы предотвратить побочное действие метилпреднизолона, одновременно назначают препараты калия (Аспаркам, Панангин) и диету, богатую солями калия (бананы, печеный картофель, яблоки, изюм); вещества, защищающие слизистую желудка (Ранитидин, Циметидин, Альмагель, Фосфалюгель); антибиотики (так как гормоны снижают защитные силы организма, и может присоединиться инфекция). После пульс-терапии продолжают прием метилпреднизолона в таблетках, начиная с дозы 24 мг, постепенно отменяя препарат;
- если пульс-терапию невозможно провести, то применяют Дексаметазон внутривенно или внутримышечно 1 раз в день, начиная со 128 мг (64 мг, 32 мг в зависимости от выраженности симптомов), постепенно снижая дозу в 2 раза каждые два дня (64 мг 2 дня, 32 мг 2 дня, 16 мг 2 дня и т.д., как бы отменяя препарат постепенно);
- плазмафарез – очистка плазмы крови от циркулирующих в ней антител. Проводится около 2-х недель: за это время проводится 3-5 процедур (с перерывом в несколько дней). С помощью специального аппарата из вены забирается кровь, пропускается через фильтрующую систему. В ней кровь разделяется на клеточные элементы и плазму. Затем клеточные элементы смешиваются с донорской плазмой (или с искусственными заменителями плазмы), и в таком виде возвращаются больному через другую вену. Иногда плазмафарез сочетают с пульс-терапией гормонами;
- иммуноглобулин человеческий для внутривенного введения (Сандоглобулин, Пентаглобулин) по 200-400 мг/кг в сутки капельно со скоростью 20 капель в минуту 5 дней подряд;
- при неэффективности гормонов, при неуклонном прогрессировании рассеянного склероза применяют цитостатики (Азатиоприн, Циклофосфамид, Циклоспорин А, Метотрексат и др.), которые подавляют аутоиммунный процесс. Однако у применения цитостатиков есть обратная сторона медали: они очень токсичны. У этих препаратов много тяжелых побочных эффектов. Они приводят к резкому снижению лейкоцитов, эритроцитов, тромбоцитов (что сопровождается снижением защитных сил организма, развитием анемии, нарушением свертывания крови), вызывают лекарственный гепатит, выпадение волос, приводят к частой тошноте, рвоте, диарее;
- антиагреганты, препараты, улучшающие кровоснабжение – Дипиридамол, Курантил, Пентоксифиллин;
- если обнаруживаются высокие титры антител к вирусу герпеса — Зовиракс, Вальтрекс;
- индукторы интерферона – Циклоферон, Амиксин.
Ремиссия
Рассеянный склероз – это заболевание, которое требует постоянного лечения, даже в период ремиссии. Клинические симптомы могут уменьшиться, состояние — улучшиться, но процесс разрушения миелина будет продолжаться. Чтобы приостановить аутоиммунный процесс, предотвратить прогрессирование болезни, замедлить инвалидизацию, применяют особую группу лекарственных средств: препараты превентивной (иммуномодулирующей) терапии. Международные исследования доказали их эффективность при рассеянном склерозе. Это препараты β-интерферона (Авонекс, Бетаферон, Ребиф) и глатирамера ацетат (Копаксон). Выбор препарата зависит от стадии заболевания, механизма действия и, к сожалению, от материальных возможностей больного. Авонекс применяют по 6 млн МЕ 1 раз в неделю внутримышечно, Ребиф по 6 или 12 млн МЕ 3 раза в неделю подкожно, Бетаферон по 8 млн или 16 млн МЕ через день подкожно, Копаксон по 20 мг внутрь ежедневно.
Для этой группы лекарственных средств очень важно как можно более раннее начало приема: как только диагноз рассеянного склероза будет выставлен, необходимо сразу начинать прием, и принимать их постоянно, без перерыва. Это позволяет предотвратить появление новых обострений, а значит, и не допустить новые функциональные нарушения у больного. Ведь предупредить разрушение легче и эффективнее, чем лечить последствия. Таким образом, человек длительно сохраняет трудоспособность, остается социально активным. А это то, к чему стремятся при лечении рассеянного склероза, поскольку полностью излечить данное заболевание пока невозможно.
Симптоматическое лечение
Этот вид лечения подразумевает применение самых разнообразных препаратов, чтобы уменьшить проявления уже возникших симптомов при рассеянном склерозе. Симптоматическое лечение используется как в периоде обострения, так и в периоде ремиссии. Терапия проводится посимптомно:
Чем отличается РРРС от прогрессирующих форм РС?
Если РРРС течение можно охактеризовать, как рецидивирующую форму РС, при которой периодически могут появиться новые очаги воспаления на МРТ, то про прогрессирующие формы можно сказать, что при них рецидивы случаются гораздо реже.
- Люди с РРРС имеют гораздо больше склер (шрамов) в ЦНС на МРТ и эти склеры собирают вокруг себя куда большее число очагов воспаления.
- Люди с ВПРС имеют большее число склер в спинном мозге, причем количество воспалительных очагов вокруг этих склер – меньше.
Женщины наблюдаются с РРРС чаще чем мужчины, примерно в 2-3 раза, в то время как количество женщин и мужчин страдающих ППРС примерно одинаково.
Считается, что РРРС диагностируется в более раннем возрасте.
- Большинство людей с РРРС диагностированны в 20-30, в то время как ППРС чаще диагностируется в 40-50.
- Переход во ВПРС обычно случается у людей живших с РРРС примерно 10 лет.
Наиболее часто у людей с РРРС встречаются симптомы усталости, онемение конечностей, проблемы со зрением, спастика, проблемы кишечника и мочевого пузыря, проблемы обучаемости и памяти. У людей с прогрессирующими формами РС наиболее вероятны появление и усиление симптовом связанных с передвижением. Список возможных симптомов при РС.
Классификация лекарств
К сожалению, до сей поры неизвестная причина агрессивного поведения собственного иммунитета не дает фармакологам отыскать средство от склероза. Однако можно существенно замедлить его течение, а грамотный врач-невролог обязательно выпишет препараты, сохраняющие для пациента качество жизни.
Все средства, которые выписываются при рассеянном склерозе, условно делятся на:
- средства для снятия острых состояний;
- препараты для торможения развития РС;
- лекарства, предназначенные для облегчения состояния пациентов.
Иммуносупрессоры и цитостатики
При рассеянном склерозе применяются вещества, воздействующие на иммунную систему. Подавляя отдельные звенья, можно контролировать активность воспаления. Подробно расскажем о таких препаратах ниже.
| Абаджио ПИТРС первой линии Замедляет метаболизм в B и T-лимфоцитах | Применяет при вторично-рецидивирующей и рецидивирующе-реммитирующей форме; Таблетки по 14 мг применяют внутрь 1 раз в день; Возможна тошнота, диарея и головные боли во время приема. |
| Митоксантрон Умеренная эффективность Противоопухолевый препарат | Применяют при РРРС, ППРС и ВПРС. Нарушает структуру ДНК. Побочные эффекты: аменорея, инфекции мочевых путей, облысение, токсичность для сердца и возможность лейкозов. |
| Кладрибин | Ремиттирующий рассеянный склероз. Таблетированный препарат. Побочные эффекты минимальны, не требуется наблюдения, короткий курс приема. |
| Метотрексат | Применяется при лечении обострений и для постоянного приема; Рекомендуют курс 7,5 мг в неделю фолиевая кислота; Большое количество побочных эффектов (фиброз, цирроз печени). |
| Циклоспорин Применяется для предотвращения реакции трансплантации | Применяется при обострениях; Доза 5 мг/кг сроком до 3-х месяцев; Побочные эффекты: тошнота, гипертензия, тремор, головная боль. |
Снятие обострений
Место в первом ряду средств от обострений рассеянного склероза занимают кортикостероидные гормоны. При борьбе с болезнью они обладают неоспоримыми достоинствами, подавляя активность иммунной системы, атакующей собственный миелин? и в то же время значительно тормозя воспалительный процесс.
К кортикостероидам относятся:
- преднизолон (назначается в таблетках);
- метилпреднизолон и дексаметазон (вводятся внутривенно).
К сожалению, эти гормоны нельзя назначать на длительный срок — у них имеется ряд тяжелых побочных эффектов, а применение в нарушение инструкции может привести к смерти.
Если глюкокортикоиды бессильны, назначается очистка крови — плазмафорез. Кровь пациента пропускается через аппарат, разделяющий ее на составные элементы. Процедура очистки крови длится около часа с небольшим.
Торможение развития болезни
Пациентам назначаются так называемые препараты, изменяющие течение рассеянного склероза (ПИТРС).
Бета-интерферон
Инъекции интерферона — прошедшее проверку временем в терапии РС средство, хорошо показавшее себя в начале развития заболевания. Для лечения используют интерферон бета 1а (укол в мышцу) и бета 1b (подкожно). Основное действие, которое оказывают эти препараты, заключаются в уменьшении проницаемости гематоэнцефалического барьера, благодаря чему к клеткам мозга попадает меньше иммунных клеток. Дополнительный плюс интерферонов — они предохраняют нейроны от повреждения.
Хотя нежелательное действие стараются минимизировать, но все же оно есть — на фоне приема могут развиться гриппоподобное состояние и депрессия. Интерфероны влияют на состав крови, уменьшая содержание лейкоцитов и, соответственно, подавляя иммунитет. Поэтому важно на этом этапе избегать больных людей, чтобы не заразиться. Не всегда подходят для детей — иммуноглобулины при детском возрасте более предпочтительны.
Копаксон
При разработке его сначала показалось, что найдено лекарство от рассеянного склероза. Копаксон представляет собой молекулы полимера, сходные с человеческим миелином. Его вводят подкожно, используя в качестве «приманки» для иммунных клеток — те оставляют миелин в покое и начинают уничтожать похожий на него копаксон.
В исследованиях этот препарат не показал никакого преимущества перед бета-интерферонами, но побочные эффекты у него редки и, как правило, не требуют дополнительной коррекции.
Иммуноглобулины
Препарат второго ряда после интерферона. В отличие от прочих, иммуноглобулины при РС активно применяются в детском возрасте. Вводится внутривенно, практически не имеет побочных действий и обладает достаточно высокой эффективностью по торможению рассеянного склероза.
Тисабри
Он же натализумаб. Механизм его действия заключается в связывании иммунных рецепторов клеток. Капельницу с ним делают каждые четыре недели. Тисабри можно сочетать с бета-интерфероном.
Вследствие сильного подавления иммунитета в период лечения натализумабом существует риск активации различных болезней, самой опасной из которых является мультифокальная лейкоэнцефалопатия.
Гилениа
Гилениа (действующее вещество называется «финголимод») — подавитель иммунитета. Применяют его при ремиттирующем РС. Побочное действие — инфекционные заболевания, поэтому во время лечения необходимо часто проверяться на наличие возможных возбудителей.
Гилениа мешает лимфоцитам покидать лимфоузлы, за счет чего у 70 % пациентов достигается эффект значительного уменьшения частоты обострений.
Абаджио
Торговое название вещества — терифлуномид, таблетки. Стимулятор иммунитета, способный уменьшать число лимфоцитов. Имеет большое количество побочных эффектов, среди которых грипп, выпадение волос, тошнота, рвота и зубная боль. Несмотря на них, весьма эффективен по сравнению с интерферонами.
Противоопухолевые препараты
К ним относятся митоксантрон (торговая марка Новантрон) и циклофосфамид (цитоксан). Традиционно эти лекарства относятся к химиотерапии, и принимают их при онкологических заболеваниях. Но в случае с рассеянным склерозом оказывается полезной их способность подавлять иммунитет.
Побочные эффекты тяжелы и знакомы по частому описанию раковых больных: тошнота и рвота, выпадение волос, анемия, развитие кровотечений и повышенный риск подхватить инфекцию. Поэтому от использования их постепенно отходят, предпочитая новые лекарства тисабри и гилениа.
Миноциклин
Это антибиотик, который, согласно результатам экспериментов медиков из США, подавляет воспалительный процесс у пациентов с РС. Но не стоит ему слишком доверять — вещество все еще находится в стадии тестирования.
Препараты с недоказанной эффективностью
Отечественные врачи могут назначить пациентам с рассеянным склерозом такое сочетание, как лецитин и амиксин. Эффективность их, не будучи подтвержденной достоверными исследованиями, довольно сомнительна.
Встречаются также рекомендации использовать флуревиты — «лекарства», распространители которых обещают чудесное омоложение организма и избавление от болячек. Чудес, к сожалению, не бывает, и действие флуревитов клинической практикой не подтверждается.
Течение заболевания
Ремитирующий тип РС обнаруживают у людей старше 20 лет. До этого возраста проявлений нет. Недуг не излечивается полностью, можно добиться только наступления ремиссии с помощью лечения. При таком типе течения она наступает часто и длится 7-10 лет.
В период обострения резко появляются болезненные ощущения, длятся до 5 суток и резко проходят. Человек перестает чувствовать слабость в мышцах и боль.
Течение расстройств индивидуально, зависит от пораженных нервов.
- Нарушение координации проявляется нечеткой походкой, дрожью в руках и ногах, изменением почерка.
- Поражение глазных нервов характеризуется болью и двоением в глазах, снижением зрения, беспорядочным движением глаз, отсутствием периферийного зрения.
- Нарушения лицевого нерва проявляются опущением углов рта, изменением тембра голоса, изменением чувствительности в области головы.
Психологически люди ощущают тревогу, навязчивые расстройства. У них снижается память, настроение, появляется депрессия.
После наступления приступа может проявиться один или несколько симптомов, развиться новый признак. Состояние больного ухудшается. Начинается тремор рук, ноги становятся слабыми, речь – спутанной. Опытный невропатолог заподозрит невралгию при появлении единственного симптома.
Улучшение качества жизни пациентов
Мышечная скованность
Данная группа представлена лишь одним лекарством — фампира (торговое название фампридина). К сожалению, в России оно не зарегистрировано как лекарство, поэтому покупать придется через иностранные аптеки. Фампира снимает мышечную скованность, вызванную повреждением нервно-проводящих путей, и возвращает больному возможность двигаться без посторонней помощи.
Мышечная боль
Частые мышечные спазмы, иногда очень болезненные, снимаются при помощи таких веществ, как:
В качестве препарата долговременного (до полугода) действия могут быть применены уколы в мышцу ботулотоксина, косметический вариант которого известен под торговой маркой Ботокс.
Хроническая усталость
Больные РС часто жалуются на хроническую усталость. К сожалению, в нашей стране ее лечить практически нечем — западный препарат выбора провигил (модафинил) в РФ запрещен. Остаются лекарства на основе амантадина, но его действие проявляется слабо и не у всех пациентов.
Депрессия
Любая хроническая болезнь, требующая борьбы с ней, истощает моральные силы пациента, и рассеянный склероз не исключение. Для того чтобы не позволять пациенту падать духом (что не полезно при любом заболевании), врач может рекомендовать вещества из группы антидепрессантов, такие как:
Эректильная дисфункция
Она частенько сопровождает больных мужчин. Для коррекции нарушений в половой сфере назначаются виагра (силденафил) или ее аналоги сиалис и левитра.
Парестезии и гипестезии
Внезапное болезненно-неприятное повышение чувствительности кожи, покалывание, жжение либо, наоборот, падение чувствительности, происходящие из-за нарушения нормального прохождения импульса по нервам, корректируются аналогами гамма-аминомасляной кислоты габапентином или прегабалином. В отдельных случаях могут назначаться трициклические антидепрессанты амитриптилин и нортриптилин.
Запоры
Часто возникающее неудобство. Снимается распространенными бисакодилом, докузатом или магнезией.
Дисфункции мочеиспускания
Расстройство мочеиспускания наблюдается у подавляющего большинства больных. Встречается частое либо ночное недержание мочеиспускания, а также разнообразные задержки. Справиться с этим помогут:
- дарифенацин (энаблекс);
- оксибутинин (дитропан);
- тамсулозин (фломакс);
- толтеродин (детрол).
Так какое лекарство лучше принимать?
Без согласования с врачом — никакое. Помните, что наша статья — не руководство к действию, а всего лишь краткий справочник самых распространенных средств, применяемых от склероза. Рассеянный склероз — тяжелый недуг, для борьбы с которым применяются сильнодействующие вещества с множеством побочных эффектов.
Одновременный прием нескольких сильнодействующих лекарств сам по себе наносит значительный удар по организму пациента. Для эффективного лечения подходящие препараты необходимо подбирать. Для всего этого нужен постоянный мониторинг состояния, который невозможно проводить в домашних условиях.
Если у вас есть опыт применения препаратов от РС, либо вы знаете о новом средстве — поделитесь, пожалуйста, этой информацией в комментариях.
Лечение рассеянного склероза (РС) является одной из актуальнейших проблем современной практической неврологии. В связи с тем, что точные причины заболевания остаются неясными, невозможны профилактика и этиотропное лечение. В то же время, интенсивные исследования последних лет привели к созданию новых высокоэффективных препаратов, замедляющих или останавливающих развитие РС и препятствующих развитию инвалидизации пациентов. Терапия рассеянного склероза проводится по четырем основным направлениям:
- 1) Лечение обострений заболевания
- 2) Назначение эффективных препаратов, изменяющих течение РС (ПИТРС, в английском варианте DMT — disease modifying therapy). Основная задача ПИТРС — уменьшить частоту и выраженность обострений, замедлить или, в идеальном варианте, полностью остановить нарастание нетрудоспособности, предотвратить наступление прогрессирования РС или, при наличии прогрессирования — замедлить его. Все существующие на сегодняшний момент ПИТРС воздействуют только на иммунную систему, через различные механизмы блокируя аутоиммунную агрессию. Препаратов, восстанавливающих повреждения ЦНС на сегодняшний день не существует, восстановление утраченных функций возможно только за счет реабилитационного лечения — третьего направления терапии РС
- 3) Нейрореабилитация — бурно равивающаяся наука, основной целью которой являтся изучение механизмов восстановления повреждений ЦНС и методов воздействия на них.
- 4) Симптоматическая терапия направлена на снятие определнных симптомов заболевания, мешающих нормальной жизнедеятельности пациента. Возможности симптоматического лечения РС, ограничены, однако врачи-неврологи в своем лечебном аренале имеют препараты, воздействующие на спастичность, нарушения тазовых органов (императивные позывы, задержка мочеиспускания, запоры, эректильная дисфункция), патологическую утомляемость.
Врач невролог, специалист по рассеянному склерозу должен в тесной кооперации с пациентом и врачами смежных специальностей определять необходимые лечебные и реабилитационные мероприятия, контролировать их эффективность при динамическом наблюдении, своевременно изменяя терапию (например, при недостаточной эффективности ПИТРС, появлении симптомов, нуждающихся в коррекции).
Диагностирование РРРС
Критерием для постановки рецидивирующе-ремитирующего течения РС является доказательство наличия пораженных участков миелина хотя бы в двух областях ЦНС (распространение в областях), случившихся в разное время (распространение во времени). Ну и конечно, должны быть исключены другие заболевания, способные привести к тем же симптомам.
Когда доказано распространение в областях и распространение во времени (наиболее быстрым и точным методом является МРТ), а так же произведено неврологическое обследование – диагноз может быть поставлен быстро.
В случае когда не подтверждено поражение в двух различных участках или не подтверждено, что случаи произошли в разное время, может быть диагностирован клинически-изолированный синдром. В этом случае может понадобиться время (несколько месяцев, лет) для установки конечного диагноза.
Лечение обострений.
На ранних стадиях ремиттирующего рассеянного склероза легкие обострения зачастую регрессируют самостоятельно. Для лечения тяжелых обострений РС препаратами выбора остаются кортикостероиды (метилпреднизолон, солюмедрол, дексаметазон, препараты АКТГ). Их действие направлено на уменьшение воспаления и снижение повышенной проницаемости гематоэнцефалического барьера, что позволяет сократить продолжительность обострения, уменьшить выраженность неврологических нарушений. Наибольшего эффекта от применения кортикостероидов можно ожидать при длительности заболевания менее 5 лет. При резистентности тяжелых повторных обострений рассеянного склероза к терапии кортикостероидами иногда применяют сандиммун (циклоспорин А). Этот препарат рекомендован для уменьшения активности обострения, предупреждения последующих тяжелых обострений. Назначение при лечении обострения РС антиоксидантов, антиагрегантов, ангиопротекторов, ингибиторов протеолиза обусловлено очевидной биологической целесообразностью. Эти препараты (трентал, курантил, витамин С, витамин Е, глутаминовая кислота, ноотропы, кавинтон, тиоктацид, берлитион, контрикал и др.) применяются по общепринятым терапевтическим схемам. Эффективно проведение плазмафереза в сочетании с кортикостероидами или цитостатиками.
Коварство болезни
Современные методы нейровизуализации позволяют обнаруживать очаги демиелинизации на ранних стадиях. Стандартными обследованиями при этом являются магнитно-резонансная томография и менее распространенная у нас позитронно-эмиссионная или радионуклидное исследование. Однако без видимой причины никто на обследование не идет. Коварство рассеянного склероза состоит в том, что клинические проявления начинаются при поражении не менее 40% нейронов, до этого этапа течение бессимптомное. Описано множество впервые выявленных случаев, когда пораженными оказывались более 50% нервных волокон. Понятно, что при такой массивности повреждения возможности излечения крайне ограничены. Обнаружение очагов демиелинизации на ранних стадиях является случайной находкой, и изменить это в ближайшее время не представляется возможным.
В последние годы заговорили о клинически изолированных симптомах, вызывающих врачебную настороженность. Это может быть онемение, слабость небольшой группы мышц, задержка мочеиспускания, нарушение зрения. Появляется только один симптом, но и он «проходит» без лечения в течение 2-3 дней. В эти сроки до врача практически никто не доходит. Понять, что это был дебют грозной болезни, бывает можно только ретроспективно, когда спустя несколько лет разворачивается ясная клиническая картина.
При непонятных симптомах всегда лучше пройти МРТ.
Предупреждение обострений.
Результатом многолетних исследований стало появление ряда иммуномодулирующих препаратов, реально снижающих частоту обострений при ремиттирующем, а также ремиттирующе-прогредиентном течении рассеянного склероза. Результатом всемирных клинических испытаний, проведенных двойным слепым методом, стало доказательство снижения частоты обострений РС в среднем на 30% при регулярном использовании этих препаратов. Кроме того, они в различной степени замедляют скорость нарастания необратимых нарушений, приводящих к инвалидности. Позитивные клинические данные при лечении рассеянного склероза копаксоном, препаратами бета-интерферона (бетаферон, ребиф, авонекс), как правило, совпадают с данными МРТ, показывающими достоверное снижение количества активных очагов и уменьшение общего объема очагового поражения головного мозга. Подобный эффект был отмечен также у препаратов, содержащих большие дозы иммуноглобулинов для внутривенного введения (сандоглобин и др.).
Типы течения
По международной классификации выделяют такие типы рассеянного склероза:
- рецидивирующее – ремитирующий;
- вторично — прогрессирующий;
- первично — прогрессирующий;
- прогрессивно — рецидивирующий.
Течение может быть доброкачественным и злокачественным. Доброкачественным считается такое течение, при котором через 15 лет от начала человек не стал инвалидом. При злокачественном течении ремиссий практически нет.
К особым типам относятся редкие болезни: оптикомиелит Девика, болезнь Шильдера или диффузный церебральный склероз, концентрический склероз Балло.
Ремитирующее течение – наиболее частое, регистрируется в 90% первичных случаев.
Графически типы течения выглядят так:
Типы течения рассеянного склероза
При ремитирующем типе обострения чередуются с ремиссиями, общее снижение качества жизни нарастает постепенно или остается на прежнем уровне. При каждом следующем обострении может появляться новый симптом или возобновиться старый. Между обострениями проходит не менее 30 дней. Прогноз при этом типе течения благоприятный, пациенты могут годами и десятилетиями сохранять работоспособность.
Лечение вторично-прогредиентного рассеянного склероза.
Терапия вторично-прогредиентного РС различна для трех групп:
- больные с сохранением обострений и накапливающими контраст на МРТ активными очагами. Для них рекомендован метотрексат или бета-интерферон;
- больные с постепенно неуклонным прогрессированием; им, как правило, назначается метотрексат или митоксантрон;
- больные со быстропрогрессирующим злокачественным течением. Возможно лечение циклофосфамидом, циклоспорином А, азатиоприном, метотрексатом или митоксантроном в сочетании с большими дозами кортикостероидов.
Как развивается РРРС?
Уровень активности заболевания и степень прогрессирования следует определять периодически путем неврологического обследования и МРТ. Это знание может помочь в назначении неврологом необходимого лечения и прогнозированию ожидаемых результатов. Например:
- В случае активного и / или с ухудшениями течения РРРС, вполне может понадобиться госпитализация с лечением направленным на погашение последних обострений. Обычно это внутривенная, а затем пероральная терапия метилпреднизалоном.
- Если нет явных ухудшений и новых симптомов благодаря получаемому лечению, но на МРТ выявлены новые очаги воспаления, тогда может возникнуть необходимость в переходе на другой тип лечения, позволяющий закрепить достигнутые результаты на более долгий период.
- В случае когда течение РРРС не активно, без ухудшений и без возникновения новый воспалений на МРТ – можно с уверенностью сказать, что выбранный тип лечения является эффективным.
Симптоматическое лечение рассеянного склероза.
Симптоматическая терапия и медико-социальная реабилитация включают не только восстановление двигательных и чувствительных функций, нормализацию психического состояния, трудоспособности, но и мероприятия по максимально возможному восстановлению социальной активности больного, поддержанию его независимости, реальному улучшению качества жизни, что играет важную роль в коррекции неврологических проявлений у больных РС. В зависимости от области применения можно выделить терапию, корректирующую следующие нарушения:
- двигательные, координаторные;
- нейропсихологические;
- функции тазовых органов;
- боли, пароксизмальные нарушения.
Правильно выбранная симптоматическая терапия не только улучшает клиническое состояние, качество жизни больных, но и предупреждает развитие осложнений рассеянного склероза, особенно при вторично-прогредиентном течении болезни, таких как инфекционные заболевания, нарушения вегетативных функций и периферического кровообращения , образование контрактур и пролежней.