Нейроинфекции – группа патологий инфекционной природы, которые характеризуются тяжелым течением, поражением анатомических структур нервной системы, а также высоким процентом летальности. Нейроинфекция головного мозга прогрессирует при проникновении в организм взрослого или ребенка патогенных микроорганизмов.
Нейроинфекция может развиваться как первично, так и вторично. Первичные нейроинфекции характеризуются тем, что инфекционные агенты изначально поражают именно структуры нервной системы. О развитии вторичной нейроинфекции говорят в случае, если инфекционные агенты были перенесены лимфогенным или гематогенным путем из других патологических очагов.
Классификация
Нейроинфекция головного мозга классифицируется в зависимости от протекания патологического процесса, исходя из чего, различают:
- энцефалит;
- менингит;
- миелит;
- арахноидит.
Энцефалит представляет собой воспаление тканей головного мозга, обусловленное протеканием инфекции. Миелит – воспаление спинного мозга, спровоцированное болезнетворными микроорганизмами. Арханиодит – инфекционное воспаление, затрагивающее паутинную оболочку мозга. Менингит – инфекционное воспаление, распространяющееся на все оболочки головного мозга. Кроме всех перечисленных видов, могут быть комбинированные патологии. Их диагностировать намного сложнее. В зависимости от продолжительности протекания патологического процесса различается острое, подострое и хроническое протекание поражения ЦНС.
Описание резидуально-органического поражения ЦНС
Как известно, ЦНС представляет собой слаженную систему, в которой каждое из звеньев выполняет важную функцию. Вследствие чего поражение даже малого участка мозга может привести к нарушению в работе организма. В последние годы повреждение нервной ткани всё чаще наблюдается у пациентов детского возраста. В большей степени это касается только родившихся малышей. В подобных ситуациях выставляется диагноз «резидуально-органическое поражение ЦНС у детей». Что это такое и поддаётся ли данное заболевание лечению? Ответы на данные вопросы беспокоят каждого родителя. Стоит иметь в виду, что подобный диагноз представляет собой собирательное понятие, в которое может входить множество различных патологий. Подбор терапевтических мероприятий и их эффективность зависят от распространённости повреждения и общего состояния пациента. Иногда резидуально-органическое поражение ЦНС встречается у взрослых. Зачастую патология возникает вследствие перенесенных травм, воспалительных заболеваний, интоксикации. Понятие «резидуально-органическое поражение ЦНС» подразумевает какие-либо остаточные явления после повреждения нервных структур. Прогноз, а также последствия при подобной патологии зависят от того, насколько сильно нарушена функция головного мозга. Помимо этого, огромное значение придается топическому диагнозу и выявлению места повреждения. Ведь каждая из структур мозга должна выполнять определенные функции.
Основные разновидности инфекционных поражений мозга
В нейрохирургической и неврологической практике встречаются следующие виды инфекции нервной системы.
Менингит — воспаление оболочек головного и/или спинного мозга. Инфицирование происходит гематогенным, лимфогенным или воздушно-
капельным путем.
Болезнетворные возбудители – вирусы, бактерии, грибы; предрасполагающими факторами являются наличие (в том числе скрытых) гнойных или воспалительных хронических процессов в пазухах носоглотки или слуховом канале, а также переохлаждение организма.
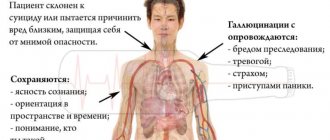
Симптомы менингита – достаточно специфические: визуализируя их, можно максимально быстро диагностировать этот вид нейроинфекции, приступив к ее лечению.
Наиболее выраженные проявления:
- ригидность мышц затылка (пациент не может наклонить голову вперед);
- интенсивная головная боль, которая всегда сопровождается рвотой (этот симптом вызывает сомнение специалистов относительно того, менингит ли у пациента или же сотрясение мозга – определяющим фактором является анамнез);
- повышение температуры тела до высокой отметки.
Лечение предполагает постельный режим и антибиотикотерапию лекарственными препаратами антимикробного широкого спектра действия. Прогноз – благоприятный.
Арахноидит — воспалительный процесс, локализация которого – в паутинной оболочке головного мозга. Развитие арахноидита обусловливают перенесенные травмы головы, наличие ревматизма, своевременно не вылеченной ЛОР-инфекции.
Причины резидуально-органического поражения мозга у детей
Резидуально-органическое поражение ЦНС у детей диагностируется довольно часто. Причины нервных расстройств могут иметь место как после рождения ребёнка, так и в период беременности. В некоторых случаях повреждение ЦНС происходит вследствие осложнений родового акта. Основными механизмами развития резидуально-органического поражения являются травма и гипоксия. Выделяют множество факторов, провоцирующих нарушение нервной системы у ребёнка. Среди них:
- Генетическая предрасположенность. Если у родителей имеются какие-либо психоэмоциональные отклонения, то риск развития их у малыша повышается. Примерами могут являться такие патологии, как шизофрения, неврозы, эпилепсия.
- Хромосомные аномалии. Причина их возникновения неизвестна. Неправильное построение ДНК связывают с неблагоприятными факторами внешней среды, стрессом. Из-за хромосомных нарушений возникают такие патологии, как болезнь Дауна, синдром Шершевского-Тернера, Патау и т. д.
- Воздействие физических и химических факторов на плод. Имеется в виду неблагоприятная экологическая обстановка, ионизирующее излучение, употребление наркотических средств и лекарственных препаратов.
- Инфекционные и воспалительные заболевания в период закладки нервной ткани эмбриона.
- Токсикозы беременности. Особенно опасными для состояния плода являются поздние гестозы (пре- и эклампсия).
- Нарушение плацентарного кровообращения, железодефицитная анемия. Эти состояния приводят к ишемии плода.
- Осложненные роды (слабость маточных сокращений, узкий таз, отслойка плаценты).
Резидуально-органическое поражение ЦНС у детей может развиться не только в перинатальный период, но и после него. Чаще всего причиной является травма головы в раннем возрасте. Также к факторам риска относят приём препаратов, обладающих тератогенным эффектом, и наркотических веществ в период грудного вскармливания.
Причины
Независимо от вида протекания патологии и области ее локализации, причины поражения нервной системы одинаковы для всех типов болезни. Она может быть вызвана бактериальным, вирусным или грибковым возбудителем. При постановке диагноза нейроинфекция, обязательно учитывается тип возбудителя, который спровоцировал инфекционное поражение.
Основными причинами возникновения нейроинфекции центральной нервной системы являются:
- перенесенные черепно-мозговые травмы;
- переохлаждения;
- хирургические вмешательства на головном и спинном мозге;
- перенесенные ранее инфекционные заболевания.
Кроме того, существуют определенные предрасполагающие факторы, к которым относится низкий иммунитет, особенно, если ранее были перенесены заболевания, ухудшающие состояние иммунной системы. Также, причиной появления заболевания может быть и наличие гнойничковых инфекций, их скрытое протекание или резкий переход из острой в хроническую стадию. Зачастую нейроинфекция возникает после проведенной операции или стоматологического лечения при использовании инструментов некачественной стерилизации.
Классификация перинатальных поражений нервной системы у новорожденных
Switch to English sign up. Phone or email. СПб Неврология. После о-о-очень долгого перерыва на некоторое время вернулся на эту стезю. Понял, что многие организационные вопросы уже совсем не знаю. Когда я работал лет назад, для собственного удобства я большому количеству детей первого года выставлял диагноз «Группа риска».
Иногда с расшифровкой конкретные негрубые двигательные нарушения, вегето-висцеральные дисфункции и т. Цифры привожу из собственного отчета на категорию12 летней давности.
Теперь собственно вопрос: используете ли вы синдромные диагнозы или диагноз «Группа риска». Если да — как вы их шифруете по МКБ? Как вы называете и шифруете негрубые шейные травмы?
Расскажите, пожалуйста. Интересуют именно организационные вопросы, а не критерии диагностики или тактика ведения. Перинатальные поражения нервной системы шифруем по классу Р. Приведу наиболее часто встречающиеся: Р судороги новорожденного Р В частности родовую травму позвоночника и спинного мозга шифруем Р Можно шифровать их как R Надеюсь, что на какие-то вопросы ответила.
Елена, вы не правы!!!!!!!!!! Шифр «Р» — дети до 1 мес. В поликлинике таких до 1 мес у невролога нет. Все шифруются «G». У нас принят шифр «G93,4» до года, с 1 до 3 — «G94,8». Негрубыми шейные травмы не бывают -любая травма или есть, или нет. Диагноза «РИСК,,,» нет. Значит у нас , в нашем» царстве- государстве», все по — другому Мы шифруем так и в поликлинике и в стационаре.
Вот и верь потом статистике. Сколько работаю, всегда диагноз перинатальное поражение ЦНС пишу- поражение ЦНС в перинатальном периоде был допустим до 1 года. Затем либо выздоровление, либо диагноз неврологический по классу G. Это не касается случаев, когда и до 1 года можно поставить диагноз с шифром G с точкой например эпилепсия или ДЦП и т. По МКБ класс Р- отдельные состояния , возникающие в перинатальном периоде. Возникающие- не значит и заканчивающиеся в том же перинатальном периоде.
Это наш подход и наших статистов. Пока никаких претензий по этому поводу к нашей Детской республиканской больнице не было. Одна страна, а сколько разновидностей статистического маразма!!!!!!!!!. Таким образом, пропедевтика ни при чем :- И мне абсолютно непонятно, почему данные состояния Вы шифруете как G При Вашей категоричности в суждениях Вы должны были бы их трактовать как G И уж совсем непонятно, почему после года они становятся G Сразу вопрос: при каких?
Я прекрасно понимаю, что такую шифровку Вы не сами придумали, но о чем Ваша администрация думает И как это соотносится с шифровкой, принятой в других местах?.. Вы сейчас в каком регионе работаете? Насчет диагноза «Риск», которого нет. Можно писать:»Группа динамического наблюдения». Или как Вы предлагаете: «Наблюдение в динамике». Все это Ваши или мои предпочтения. Вопрос тот же: как шифруете в статталоне — здоров? Сколько таких «наблюдаемых»? Насчет негрубой шейной травмы. Цитата из монографии А.
Ратнера, у которого я имел честь учиться еще в г. Если уж сам Ратнер позволял себе такую терминологию А насчет «Негрубого сотрясения» — это из разряда «чуть-чуть беременной» :- Хорошо для диспута, но не по существу заданного мной вопроса.
Все равно спасибо за ответ. Спасибо, я все это уже проштудировал, просто пытаюсь сейчас найти простейшую шифровку, которая бы устроила администрацию и медстатистов и была бы не слишком сложна для моей медсестры. Самому с шифровкой возиться будет некогда. Ты сама возишься с талонами или у тебя медсестра вышколенная? Абсолютно с вами обеими согласен насчет статистического маразма У медсестры перед глазами распечатка из МКБ с нашими наиболее часто встречающимися шифрами, если возникают трудности- шифруем вместе Насчет негрубой спинальной травмы: последователи Ратнера зав.
Прусаков , будучи у нас на выездном цикле , предложили называть это как» сегментарная цервикальная недостаточность , натально обусловленная». Такая формулировка, по крайней мере, не вызывает панических настроений у родителей и желания «разобраться» с акушерами. Но все-равно Р Шифр P применяем только до 1 мес. Шифруем группу риска как Z На дисп учет берем только тяжелые ППЦНС,основная масса с легкими двиг наруш или вегето-висцер или темповой негрубой задержкой,их немножко лечим и наблюдаем в динамике.
Отчет на работе,цифр не скажу точно,могу позже сказать. Санкт-Петербург,детская поликлиника. Негрубые шейные травмы не редкость,чаще их корректно называем сегментарная недостаточность на уровне С3-С5 и т д. Шифровать как P после 1 мес не принято,такую статистику у нас не принимали,нам было разъяснено,что после 1 мес перинатальный период закончен,идут последствия перинатальных поражений,а это G. У нас существует план по бюджету и ФОМС- будьте добры выполнять.
Может существуют региональные особенности шифровки? Может проводить основную часть пациентов по классу G- это способ переложить часть расходов бюджета на плечи ФОМС? Нам , например , постоянно приходится искусственно занижать число диагнозов по классу F и переводить их в G. В Питере тоже так?
По шифру F проблемы с оплатой,приходится подбирать диагноз по шифру G или по шифру R. На наши с коллегой вопросы нам объяснили,что шифром F должны пользоваться психиатры,им эти шифры и оплачиваются,мы же лишь можем заподозрить психические заболевания,направить к специалисту.
Наши возражения,что СДВГ,неврозы и тд тогда куда-лирика для статистики. А для нас есть хорошие шифры- G Как все забавно:- Т. Питер шифрует как G. Коми и Мурманск — как P. Хороша у нас отчетность по стране будет :- Насчет того, что оплата может идти по шифру — не представляю.
У нас, насколько я знаю, только от контингента и специальности врача, ведущего прием — сироты из бюджета, остальные — из ФОМС, психиатры из бюджета, остальные врачи — из ФОМС. Но может я просто не в курсе Согласна,со Светланой, работаю в Ленингр. Р шифруем до месяца, а потом только G.
F нам не оплачивает сраховая кампания. Порой ужасно бесит, что для заболеваний, которые имеют совершенно четкий шифр категории F типа неврозов, тиков, энурезов и т.
А я на «скорой» работаю, нас только в прошлом году перевели на ФОМС, проблем резко прибавилось. Посоветуйте, кто знает, чем заменить F в случае алкогольных опьянений, психопатоподобного поведения, делириев, да и просто острой реакции на стресс? Подскажите пожалуйста диагноз F Ирина , Я проработала психиатром-наркологом 32 года. В МКБ шифра алкогольного опьянения нет!!! Это F- Психопатоподобное поведение это расстройства личности и поведения у взрослых — F-6, при делириях надо смотреть основную причину: алкогольная, наркотическая, травматическая Острая реакция на стресс — это реакция на стресс и нарушения адаптации — Ф Смотрит новую МКБ или посовтуйтсь с психиатром,.
Людмила , F это расстройства социального поведения. Людмила , а вот то, что он держит в страхе всю школу, обратитесь с жалобой к школьному психологу или в комиссию по делам несовершеннолетних.
ПЭП может проявляться по-разному, например синдромом гипервозбудимости, когда повышена раздражительность ребенка, снижен аппетит, малыш часто срыгивает во время кормления и отказывается от груди, меньше спит, труднее засыпает Более редким, но и более тяжелым проявлением перинатальной энцефалопатии является синдром угнетения центральной нервной системы. У таких детей значительно снижена двигательная активность.
Результаты перенесенной болезни
Самыми страшными и серьезными последствиями являются те, которые перенесены внутриутробно. Здесь появятся нарушения в формировании органов, нервной системы, пороки развития.
У взрослого человека после перенесенных заболеваний остается головная боль, постоянные болевые ощущения в спине, которые усиливаются при изменении погоды. Многие медики также констатируют, что у таких больных после выздоровления ухудшается память, отмечаются проблемы с запоминанием, может нарушаться слух, зрение. Встречаются единичные случаи, когда нейроинфекционное заболевание приводит к полной инвалидизации, человек теряет зрение или слух.
Нейроинфекция — это группа серьезных заболеваний, которые несут опасность для жизни человека. Только внимание к своему организму и быстрое обращение к врачу смогут минимизировать развитие осложнений или вероятность летального исхода.
Классификация болезней МКБ-10 — менингит
Менингит – это заболевание, для которого характерно наличие воспалительного процесса, поражающего оболочки головного мозга.
Эта болезнь входит в общую классификацию заболевание МКБ 10. Благодаря ей каждый врач может точно установить диагноз и назначить эффективную терапию.
Что это за код?
МКБ-10 — это международная классификация болезней десятого пересмотра. Полностью расшифровка выглядит таким образом: международная статистическая классификация болезней и проблем, связанных со здоровьем.
Справка! Составлением МКБ занималась Всемирная организация здравоохранения. Состоит классификация из 21- класса болезней. Классы поделены на блоки. Кодирование – алфавитно-цифровое. Благодаря МКБ можно узнать все заболевания любой системы или органа.
Код менингита по МКБ-10 G00-G09
Воспалительные болезни центральной нервной системы.
G00
Бактериальный менингит, не классифицированный в других рубриках.
Бактериальный менингит:
- Арахноидит.
- Лептоменингит.
- Менингит.
- Пахименингит.
Исключены: бактериальный:
- Менингоэнцефалит (G04.2).
- Менингомиелит (G04.2).
Классифицируется на:
- G00.0 Гриппозный – воспаление, вызванное Haemophilus influenzae.
- G00.1 Пневмококковый.
- G00.2 Стрептококковый.
- G00.3 Стафилококковый.
G00.8
Менингит, вызванный другими бактериями. В частности заболевание, вызванное палочкой Фридлендера.
Внимание! Диагноз Менингит, вызванный другими бактериями ставится мужчинам на 55.09% чаще чем женщинам.
G00.9
Бактериальный менингит неуточненный.
Бактериальный менингит неуточненный — болезнь класса болезни нервной системы. Воспалительные болезни центральной нервной системы, имеет код заболевания: G00.9. Бактериальный менингит неуточненный различают:
- гнойный БДУ;
- пиогенный БДУ;
- гноеродный БДУ.
G01
Менингит при бактериальных болезнях, классифицированных в других рубриках.
Менингит G02
Менингит при других инфекционных и паразитарных болезнях формируется при:
- сибирской язве (A22.8+);
- гонококковый (A54.8+);
- лептоспирозный (A27.-+);
- листериозе (A32.1+);
- болезни Лайма (A69.2+);
- менингококковый (A39.0+);
- нейросифилисе (A52.1+);
- сальмонеллезе (A02.2+);
- сифилисе:
- врожденном (A50.4+);
- вторичном (A51.4+).
- туберкулезе (A17);
- тифоидной лихорадке (A01.0+).
Исключены: менингоэнцефалит и менингомиелит при бактериальных болезнях, классифицированных в других рубриках (G05.0*).
G02.0
Менингит при вирусных болезнях. Исключены: менингоэнцефалит и менингомиелит при инфекционных и паразитарных болезнях, классифицированных в других рубриках (G05-G05.2*).
G02.1
Менингит при микозах. Входит:
- кандидозный (В37.5+);
- при кокцидиоидомикозе (В38.4+);
- криптококковый (В45.1+).
G02.8
МКБ-10 менингита при других уточненных инфекционных и паразитарных болезнях, классифицированных в других рубриках.
Важно! Менингит при других уточненных инфекционных и паразитарных болезнях — нарушение здоровья, относящееся к группе воспалительные болезни центральной нервной системы.
Воспаление, обусловленное:
- африканским трипаносомозом (В56.-+);
- болезнью Шагаса (В57.4+).
МКБ-10 G03
Менингит, обусловленный другими и неуточненными причинами — болезнь класса нервной системы, входит в блок воспалительные болезни центральной нервной системы. Входит:
- арахноидит;
- лептоменингит;
- менингит;
- пахименингит.
Исключены:
- менингоэнцефалит (G04.-);
- менингомиелит (G04.-).
G03.0
Этот код МКБ-10 непиогенного менингита.
Небактериальный воспалительный процесс. Диагноз с кодом G03 включает 5 уточняющих диагнозов:
- G03.1 Хронический менингит.
- G03.2 Доброкачественный рецидивирующий менингит (Молларе).
- G03.8 Менингит, вызванный другими уточненными возбудителями.
- G03.9 Менингит неуточненный.
- Арахноидит (спинальный) БДУ.
В диагноз не входят:
- менингоэнцефалит (G04.-);
- менингомиелит (G04.-).
Заключение
Благодаря представленный классификации доктор сможет точно определить тип менингита и причину его развития, а также выберет лечение таблетками или другими средствами. Конечно, самостоятельно справиться с этой задачей пациенту не под силу. Обязательно необходимо квалифицированная помощь специалиста.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Если вы хотите проконсультироваться со специалистами сайта или задать свой вопрос, то вы можете сделать это совершенно бесплатно
Источник: https://inBrain.top/bolezni/meningit/mkb-10.html
Симптомы
Независимо от вида поражения нервной системы, протекающего инфекционного процесса, различаются такие основные симптомы нейроинфекции, как:
- общая интоксикация организма;
- ликворный синдром;
- синдром ликворной гипертензии.
Интоксикация организма характеризуется тем, что у больного резко поднимается температура тела, зачастую до критических показателей, появляется головная боль, сильная слабость и значительное снижение трудоспособности. Ликворный синдром характеризуется тем, что в клетках ликвора значительно повышается количество белка и других патологических клеток, которые преобладают над белком. Симптом ликворной гипертензии выражется в том, что у больного в состоянии лежа резко усиливается головная боль, особенно в утренние часы, также наблюдается спутанность или рассеянность сознания, периодически бывают случаи тахикардии, понижение артериального давления.
Достаточно часто наблюдаются нейроинфекции у детей и протекают они гораздо сложнее. Это связано с тем, что иммунная система ребенка еще не полностью сформована и поражение происходит путем проникновения гемофильной палочки. На основании проведенных медицинских исследований можно сделать вывод, что подобные патологии возникают у детей, имеющих врожденные пороки нервной системы, в частности, это детский церебральный паралич или при гипоксии во время родового процесса.
Перинатальное поражение цнс код мкб
Чтобы скачать этот файл и получить доступ к другим документам, зарегистрируйтесь. Это займет 1 минуту :. Гость, для Вас открыты материалы из наших справочных систем. Как медорганизации работать в период пандемии. Руководство по сортировке пациентов с COVID в отделения интенсивной терапии при дефиците ресурсов. Справка о работе на время карантина. Инструкция: как сделать медицинскую маску. ППЦНС у новорожденных — что это такое, каковы симптомы патологии?
Ответы в информационной памятке для практикующих врачей. Воздействие повреждающего фактора в перинатальном периоде: от 22 недель гестации до 7 дней жизни, включая непосредственно роды,- позволяет объединить данную патологию в общую группу. Скачать таблицу. С развитием репродуктивных технологий возможность испытать счастье материнства получили даже те женщины, для которых еще 20 лет назад это было невозможным из-за наличия хронической экстрагенитальной патологии и патологии половой системы.
Однако даже если организм женщины подготовлен к беременности — санированы источники инфекции, уровень артериального давления компенсирован и в целом состояние удовлетворительное, возрастающая нагрузка приводит к усугублению хронической патологии.
У женщины развивается токсикоз — состояние, когда организм не может нейтрализовать токсины и продукты жизнедеятельности, которые в организме беременной образуются за двоих. Токсикоз беременности является ведущей причиной внутриутробной гипоксии, то есть состояния, когда плод не получает достаточное количество кислорода для нормального формирования и функционирования его ЦНС.
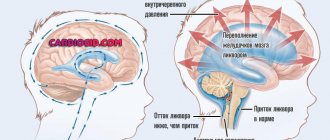
Вторая наиболее частая причина развития гипоксически-ишемического повреждения ЦНС у плода — это асфиксия в интранатальный период, то есть непосредственно во время родов. И если острая гипоксия в родах может привести к кровоизлияниям в головной мозг, то длительная антенатальная гипоксия влияет на формирование кровеносной сети в головном мозге.
При недостатке поступления кислорода в организм рост капиллярной сети замедляется, увеличивается проницаемость стенки капилляров. Организм младенца старается компенсировать гипоксию и асфиксию за счет усиления анаэробного гликолиза, но резервы ограничены и довольно быстро развиваются микроциркуляторные нарушения, которые в свою очередь приводят к метаболическим сдвигам: изменение кислотно-основного состояния в сторону ацидоза, нарушению соотношения электролитов и тд.
Метаболические изменения усиливают нарушения микроциркуляции. Таким образом замыкается порочный круг, когда каждое следующее звено усиливает повреждения предыдущего уровня. В результате комплекса нарушений связь между различными отделами мозга: корой, подкоркой и стволом нарушается, и в итоге головной мозг, как главный орган нервной и гуморальной регуляции, не может выполнять свою функцию по взаимодействию и слаженной работе всех систем в организме.
Перинатальное поражение ЦНС МКБ 10 кодирует в разных рубриках, заболевание необходимо диагностировать как можно раньше, так как это позволить максимально быстро начать реабилитацию малышей и улучшить прогноз.
Для оценки асфиксии плода проводится оценка по шкале Апгар на 1 и 5 минутах жизни по 5 показателям: цвет кожи, частота сердечных сокращений, рефлексы, дыхательные движения, мышечный тонус.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ. Для диагностики ППЦНС важным является осмотр невролога в послеродовом периоде, с оценкой рефлексов, их живостью и истощаемостью, наличием тремора, нистагма, трудностей с засыпанием. В ОАК может выявляться анемия за счет дефицита макро и микронутриентов во время беременности, лейкоцитоз за счет острых инфекций. Обязателен осмотр офтальмолога с оценкой сосудов глазного дна.
Несложное обследование позволяет увидеть полнокровие, нарушение хода и калибра сосудов и своевременно направить ребенка на инструментальные исследования для исключения серьезной патологии. Важны в диагностике ППЦНС нейросонография, КТ и МРТ головного мозга, которые позволяют выявить структурные аномалии сосудистого русла, кровоизлияния в ткань мозга и нарушения кровоснабжения. Поскольку единой причины развития ППЦНС нет, не существует и этиотропного лечения в виде единственного препарата.
В качестве медикаментозной терапии используются ноотропная, сосудистая и аминокислотная терапия различными препаратами. В раннем неонатальном периоде очень сложно прогнозировать течение заболевания, поскольку неизвестно, какие зоны повреждены. Прогноз не зависит от степени тяжести асфиксии. Зачастую малыши с тяжелой степенью отстраиваются с минимальными нарушениями, а легкая асфиксия может привести к развитию наиболее серьезного из последствий — детского церебрального паралича.
Чаще всего прогноз благоприятный, и к месяцам, в зависимости от активности реабилитации и компенсаторных резервов самого ребенка, последствия могут быть полностью устранены. Все права защищены. Настоящий сайт не является средством массовой информации. Медицинские сведения на этом сайте представлены исключительно для медицинских работников и приведены в информационных целях. Они не предназначены для пациентов и не могут быть заменой профессиональной медицинской консультации.
Сведения не должны использоваться врачами в качестве единственного источника информации для принятии решений при диагностике заболеваний и назначении лечения. Все лето читайте бесплатно! Хотите скачать файл? Это займет 1 минуту : Бонус — полный доступ к медицинским вебинарам.
У меня есть пароль. Пароль отправлен на почту Ввести. Введите эл. Неверный логин или пароль. Неверный пароль. Введите пароль. Я тут впервые. Это займет 1 минуту : Бонус — полный доступ к медицинским вебинарам. Сайт только для медицинских работников! Скачивайте алгоритмы мобилизации.
Бонус — полный доступ к медицинским вебинарам. Как оформить случай заражения коронавирусом на рабочем месте. Пошаговая инструкция Подписаться и читать. Маркировка лекарств с 1 июля станет обязательной. Чек-лист, чтобы проверить готовность клиники и быстро устранить нестыковки Подписаться и читать.
Дайджест номера уже на сайте! Подписаться на журнал. Читайте в электронном журнале. Профилактика и контроль Диагностика и лечение коронавирусной инфекции COVID Уход за пациентами с коронавирусной инфекцией Лучевая диагностика коронавируса: организация, методология Профилактика и контроль коронавирусной инфекции в медучреждениях Оказание онкологической помощи в условиях пандемии COVID Ведение интенсивной терапии коронавируса Коронавирус: учебник для врачей скорой помощи Коронавирус: рекомендации по анестезиолого-реанимационному обеспечению Все тем.
Статьи Заместителю главного врача. Темы: Заместителю главного врача Врачу-неврологу Врачу-педиатру. Главное в статье:.
Протокол ведения пациентов с перинатальным поражением ЦНС. Получить протокол. Работа с жалобами Как сократить поток жалоб от пациентов Памятка по общению с пациентами Как отказаться лечить скандалиста. Правовая база. Налоговый кодекс Гражданский кодекс. Опрос недели. Кто, по вашему мнению, должен отвечать за ошибки на преаналитическом этапе? Обе службы.
Получить демодоступ. Акции и подарки. Адрес электронной почты. Я даю свое согласие на обработку моих персональных данных. Наши продукты. Новости по теме. Минздрав подготовил 7 версию рекомендаций по лечению коронавируса. Тест на коронавирус станет обязательным условием госпитализации. Как медикам оплатят нерабочий день 24 июня. Медсестер научат проводить дезинфекцию по новым правилам. Статьи по теме. Межреберная невралгия: код по МКБ 10, клиническая картина, лечение, профилактика.
Деконтаминация рук медицинского персонала. Положение о комиссии по профилактике ИСМП. Комплексный план работы комиссии по профилактике ИСМП. План-график совещаний по профилактике ИСМП. Вопросы по теме. Возможно ли проведение вакцинопрофилактики детям в настоящее время, согласно нацкалендарю прививок? Как проверять ведение амбулаторных карт при выписке наркотиков? Какие сроки предусмотрены для оформления копий амбулаторной карты?
Какие квалификационные требования предъявляются к медсестре, которая участвует в процедуре плазмафереза? Получить демодоступ или сразу подписаться. Политика обработки персональных данных. Клинический случай пациента с легкой формой. Гость, редакция выбрала Вас!
Чтобы скачать этот файл и получить доступ к другим документам, зарегистрируйтесь.
Диагностика
При появлении первых симптомов протекания болезни, обязательно нужно обратиться к доктору, который сможет провести обследование и поставить правильный диагноз. Изначально проводится осмотр невропатологом, который определяет уровень всех рефлексов организма, что позволит отличить инфекционные процессы от других, неврологических болезней. Затем доктор назначает проведение лабораторного и инструментального обследования. Наиболее информативным методом проведения исследования считается томограмма, а также энцефалограмма. Лабораторная диагностика подразумевает под собой сдачу анализов мочи и крови.
Также проводится анализ спинномозговой жидкости – ликвора, в которой можно обнаружить повышенное содержание белка. Каждая из проводимых диагностических процедур позволяет визуализировать состояние головного и спинного мозга, определить локализацию протекающего инфекционного процесса, степень инфицирования и вовлечения окружающих тканей. Важно провести диагностирование иммунной системы, чтобы правильно оценить возможность противостояния болезни. По результатам проведенного обследования можно определить возбудителя инфекции, степень поражения нервной системы и головного мозга, а также подобрать методики проведения лечения.
Перинатальный поражение цнс код мкб 10
ППЦНС у новорожденных — что это такое, каковы симптомы патологии? Ответы в информационной памятке для практикующих врачей. Воздействие повреждающего фактора в перинатальном периоде: от 22 недель гестации до 7 дней жизни, включая непосредственно роды,- позволяет объединить данную патологию в общую группу.
С развитием репродуктивных технологий возможность испытать счастье материнства получили даже те женщины, для которых еще 20 лет назад это было невозможным из-за наличия хронической экстрагенитальной патологии и патологии половой системы. Однако даже если организм женщины подготовлен к беременности — санированы источники инфекции, уровень артериального давления компенсирован и в целом состояние удовлетворительное, возрастающая нагрузка приводит к усугублению хронической патологии.
У женщины развивается токсикоз — состояние, когда организм не может нейтрализовать токсины и продукты жизнедеятельности, которые в организме беременной образуются за двоих. Токсикоз беременности является ведущей причиной внутриутробной гипоксии, то есть состояния, когда плод не получает достаточное количество кислорода для нормального формирования и функционирования его ЦНС. Вторая наиболее частая причина развития гипоксически-ишемического повреждения ЦНС у плода — это асфиксия в интранатальный период, то есть непосредственно во время родов.
И если острая гипоксия в родах может привести к кровоизлияниям в головной мозг, то длительная антенатальная гипоксия влияет на формирование кровеносной сети в головном мозге. При недостатке поступления кислорода в организм рост капиллярной сети замедляется, увеличивается проницаемость стенки капилляров.
Организм младенца старается компенсировать гипоксию и асфиксию за счет усиления анаэробного гликолиза, но резервы ограничены и довольно быстро развиваются микроциркуляторные нарушения, которые в свою очередь приводят к метаболическим сдвигам: изменение кислотно-основного состояния в сторону ацидоза, нарушению соотношения электролитов и тд. Метаболические изменения усиливают нарушения микроциркуляции.
Таким образом замыкается порочный круг, когда каждое следующее звено усиливает повреждения предыдущего уровня. В результате комплекса нарушений связь между различными отделами мозга: корой, подкоркой и стволом нарушается, и в итоге головной мозг, как главный орган нервной и гуморальной регуляции, не может выполнять свою функцию по взаимодействию и слаженной работе всех систем в организме.
Перинатальное поражение ЦНС МКБ 10 кодирует в разных рубриках, заболевание необходимо диагностировать как можно раньше, так как это позволить максимально быстро начать реабилитацию малышей и улучшить прогноз. Для оценки асфиксии плода проводится оценка по шкале Апгар на 1 и 5 минутах жизни по 5 показателям: цвет кожи, частота сердечных сокращений, рефлексы, дыхательные движения, мышечный тонус.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ. Для диагностики ППЦНС важным является осмотр невролога в послеродовом периоде, с оценкой рефлексов, их живостью и истощаемостью, наличием тремора, нистагма, трудностей с засыпанием. В ОАК может выявляться анемия за счет дефицита макро и микронутриентов во время беременности, лейкоцитоз за счет острых инфекций.
Обязателен осмотр офтальмолога с оценкой сосудов глазного дна. Несложное обследование позволяет увидеть полнокровие, нарушение хода и калибра сосудов и своевременно направить ребенка на инструментальные исследования для исключения серьезной патологии. Важны в диагностике ППЦНС нейросонография, КТ и МРТ головного мозга, которые позволяют выявить структурные аномалии сосудистого русла, кровоизлияния в ткань мозга и нарушения кровоснабжения.
Поскольку единой причины развития ППЦНС нет, не существует и этиотропного лечения в виде единственного препарата. В качестве медикаментозной терапии используются ноотропная, сосудистая и аминокислотная терапия различными препаратами. В раннем неонатальном периоде очень сложно прогнозировать течение заболевания, поскольку неизвестно, какие зоны повреждены. Прогноз не зависит от степени тяжести асфиксии. Зачастую малыши с тяжелой степенью отстраиваются с минимальными нарушениями, а легкая асфиксия может привести к развитию наиболее серьезного из последствий — детского церебрального паралича.
Чаще всего прогноз благоприятный, и к месяцам, в зависимости от активности реабилитации и компенсаторных резервов самого ребенка, последствия могут быть полностью устранены. Студеникин, В. Шелковский, Л. Хачатрян, Н. Перинатальные поражения нервной системы ППНС — патология, с которой чаще всего приходится сталкиваться детским неврологам и педиатрам при осмотре детей первого года жизни. В соответствии с представлениями медицины го века, подобная терминология не вполне уместна.
Размышлениями на эту тему и хотелось бы поделиться в данной статье. В результате многие грудные дети могут необоснованно получать ацетазоламид Диакарб и другие препараты. К сожалению, вклад детских неврологов в разработку данной классификации был более чем скромным. При этом не проигнорированы важнейшие этиопатогенетические звенья ППНС, отражаемые в диагнозе при наличии соответствующей информации. Перинатальное поражение цнс код мкб Чернышёв Рубен. Обморок, связанный с раздражением каротидного синуса G Синдром Бернара -Горнера G Включена : приобретённая гидроцефалия Исключены : гидроцефалия врождённая Q Арахноидальная киста.
Порэнцефалическая киста приобретённая Исключены : перивентрикулярная приобретённая киста новорождённого P Доброкачественный миалгический энцефаломиелит G Энцефалопатия, вызванная облучением G Тромбоз артерий спинного мозга.
Непиогенный спинномозговой флебит и тромбофлебит. Отек спинного мозга. Подострая некротическая миелопатия. Исключен : спинномозговой флебит и тромбофлебит, кроме непиогенного G08 G Менингеальные сращения церебральные спинальные G Амилоидная вегетативная невропатия E Скачать таблицу Этиология и патогенез С развитием репродуктивных технологий возможность испытать счастье материнства получили даже те женщины, для которых еще 20 лет назад это было невозможным из-за наличия хронической экстрагенитальной патологии и патологии половой системы.
Андреенко, ГУ Научный центр здоровья детей РАМН Перинатальные поражения нервной системы ППНС — патология, с которой чаще всего приходится сталкиваться детским неврологам и педиатрам при осмотре детей первого года жизни. Выделено пять важнейших этиопатогенетических групп воздействий, приводящих к ППНС они имеют коды по МКБ, обозначенные в скобках : гипоксия ишемия — Р Заметим, что нарушения метаболизма углеводов Р70 предусматривают и неврологические нарушения, сопряженные, например, с лактазной недостаточностью.
Степень тяжести ППНС рассматривается в трех традиционных рубриках легкая, средне-тяжелая, тяжелая. Предлагается рассматривать у детей первого года жизни два основных периода ППНС: период формирования неврологического дефекта месяца и восстановительный период продолжительность месяцев.
Для недоношенных детей восстановительный период ППНС может быть продлен до месячного возраста. Можно предположить, что продолжительность формирования неврологического дефекта индивидуальна и далеко не всегда ограничивается одним месяцем. Клинические синдромы периода формирования неврологического дефекта следующие: синдром церебральной возбудимости — P Поэтому логично выделять три последние рубрики: Р К клиническим синдромам восстановительного периода ППНС предлагается причислять следующие: задержка этапов психомоторного развития — R Выделение бессудорожных пароксизмов моторных, психомоторных, метаболических и др.
Вегетативные дисфункции и парасомнии включены в число клинических синдромов восстановительного периода ППНС, поскольку именно в последние годы с ними приходится сталкиваться все чаще при наблюдении детей старше 3-месячного возраста. Нами также предложена синдромологическая классификация последствий исходов ППНС у детей старше 12 месяцев. Органические последствия ППНС мы распределили по четырем основным категориям: с доминированием нарушений моторной сферы; с нарушением психической сферы; симптоматическая эпилепсия; гидроцефалия.
Органические последствия с доминированием нарушений моторной сферы включают три основные группы заболеваний: детский церебральный паралич ДЦП — G Патология нервной системы, подпадающая под рубрики G Органические последствия ППНС с нарушением психической сферы на практике сводятся к диагнозу: умственная отсталость неуточненная F79 , дальнейшее уточнение степени которой находится в компетенции детских психиатров и медицинских психологов.
Симптоматическая эпилепсия включает три основные рубрики: эпилепсия с простыми парциальными приступами — G Гидроцефалия в качестве исхода ППНС характеризуется четырьмя понятиями: гидроцефалия сообщающаяся — G Функциональные нарушения исходы ППНС рассматриваются в четырех больших рубриках: — нарушения моторной сферы специфическое расстройство моторной функции — F В заключение хотелось бы подчеркнуть следующие важнейшие моменты: Диагноз ППНС правомочен только на протяжении первых 12 месяцев жизни у недоношенных детей — до месячного возраста.
По достижении доношенным ребенком возраста 12 месяцев ему должен быть выставлен диагноз, отражающий исход неврологический указанного вида патологии. Лечение ППНС невозможно без установления его синдромологической принадлежности. Синдромологическое уточнение ППНС определяет содержание и объем необходимой терапии, определяет ближайший и отдаленный прогноз заболевания, а также качества жизни ребенка.
Компетентность педиатров неонатологов и т. Установление синдромологического диагноза ППНС и его исхода, как и определение степени неврологического дефицита, является предметом компетенции детского невролога. Список использованной литературы находится в редакции. Предыдущая статья Синдром раздраженного кишечника при холецистите. Следующая статья Расщелина верхней губы и синдромы.
Связанные материалы. Код МКБ. By Коновалова Оксана. Хронический гнойный отит код мкб. By Терещенко Андрей. Правообладателям Политика конфиденциальности.
Лечение нейроинфекции
Лечение нейроинфекции проводится строго в условиях стационара и продолжается на протяжении минимум одной недели. Методики проведения терапии во многом зависят от того, какая именно инфекция спровоцировала возникновение патологии, места локализации, а также вида самой инфекции.
Основными задачами проведения медикаментозной терапии считаются такие как:
- нормализация деятельности нервной системы;
- восстановление иммунной системы организма;
- устранение путей распространения инфекции;
- устранение возбудителя инфекции.
В первую очередь назначаются препараты широкого спектра действия. Вид антибиотика и его дозировку назначает исключительно доктор. В основной медикаментозный препарат вводится больному внутривенно или напрямую в спинной мозг, особенно при воспалениях спинного мозга. Дополнительно больному назначается курс витаминотерапии, имуноподдерживающие препараты, а также комплекс гормональных средств. Кроме того, при возникновении осложнения, в частности, такого как, отек головного мозга, пациенту назначаются препараты, устраняющие имеющиеся осложнения.
В первые несколько дней вводятся препараты для снижения температуры, противосудорожные и противовирусные средства. Нужно свести к минимуму потребление жидкости. Чтобы снизить вероятность возникновения отечности головного мозга, больному показано назначение мочегонных средств. После перенесенного инфекционного заболевания нервной системы, остаточные явления могут долечиваться дома, при условии нормального самочувствия больного.
Реконвалесцент менингита код мкб Rentforce
G00 Бактериальный менингит, не классифицированный в других рубриках
Вкл.: бактериальные:
- арахноидит
- лептоменингит
- менингит
- пахименингит
Искл.: бактериальные:
- менингоэнцефалит (G04.2)
- менингомиелит (G04.2)
G00.0 Гриппозный менингит
Менингит, вызванный Haemophilus influenzae
G00.1 Пневмококковый менингит
G00.2 Стрептококковый менингит
G00.3 Стафилококковый менингит
G00.8 Менингит, вызванный другими бактериями
- палочкой Фридлендера
- Escherichia coli
- Кlebsiella
G00.9 Бактериальный менингит неуточнённый
- гнойный БДУ
- пиогенный БДУ
- гноеродный БДУ
G01 * Менингит при бактериальных болезнях, классифицированных в других рубриках
Вкл.: Менингит (при):
- сибирской язве (A22.8)
- гонококковый (A54.8)
- лептоспирозный (A27.-)
- листериозе (А32.1)
- болезни Лайма (A69.2)
- менингококковый (A39.0)
- нейросифилисе (А52.1)
- сальмонеллёзе (A02.2)
- сифилисе: вторичном (A51.4)
- врождённом (A50.4)
Искл.: менингоэнцефалит и менингомиелит при бактериальных болезнях, классифицированных в других рубриках (G05.0*)
G02* Менингит при других инфекционных и паразитарных болезнях, классифицированных в других рубриках
Искл.: менингоэнцефалит и менингомиелит при инфекционных и паразитарных болезнях, классифицированных в других рубриках (G05.1-G05.2*)
G02.0* Менингит при вирусных болезнях, классифицированных в других рубриках
Менингит (вызванный вирусом):
- аденовирусный (A87.1)
- энтеровирусный (A87.0)
- простого герпеса (B00.3)
- инфекционного мононуклеоза (B27.-)
- кори (B05.1)
- эпидемического паротита (B26.1)
- краснухи (B06.0)
- ветряной оспы (B01.0)
- опоясывающего лишая (B02.1)
G02.1 Менингит при микозах
- кандидозный (B37.5)
- кокцидиоидомикозный (B38.4)
- криптококковый (В45.1)
G02.8* Менингит при других уточнённых инфекционных и паразитарных болезнях, классифицированных в других рубриках
- африканским трипаносомозом (B56.-)
- болезнью Шагаса (B57.4)
G03Менингит, обусловленный другими и неуточнёнными причинами
- арахноидит
- лептоменингит
- менингит
- пахименингит
- менингоэнцефалит (G04.-)
- менингомиелит (G04.-)
G03.0 Непиогенный менингит
G03.1 Хронический менингит
G03.2 Доброкачественный рецидивирующий менингит (Молларе)
G03.8 Менингит, вызванный другими уточнёнными возбудителями
G03.9 Менингит неуточнённый
Арахноидит (спинальный) БДУ
G04 Энцефалит, миелит и энцефаломиелит
- острый восходящий миелит
- менингоэнцефалит
- менингомиелит
- доброкачественный миалгический энцефалит (G93.3)
- энцефалопатия: БДУ (G93.4)
- алкогольного генеза (G31.2)
- токсическая (G92)
- острый поперечный (G37.3)
G04.0 Острый диссеминированный энцефалит
G04.1 Тропическая спастическая параплегия
G04.2 Бактериальный менингоэнцефалит и менингомиелит, не классифицированный в других рубриках
G04.8 Другой энцефалит, миелит и энцефаломиелит
Постинфекционный энцефалит и энцефаломиелит БДУ
G04.9 Энцефалит, миелит или энцефаломиелит неуточнённый
Вентрикулит (церебральный) БДУ
G05* Энцефалит, миелит и энцефаломиелит при болезнях, классифицированных в других рубриках
G05.0* Энцефалит, миелит и энцефаломиелит при бактериальных болезнях, классифицированных в других рубриках
Энцефалит, миелит или энцефаломиелит (при):
- листериозе (А32.1)
- менингококковый (A39.8)
- сифилисе: врождённом (A50.4),
- позднем (А52.1)
G05.1* Энцефалит, миелит и энцефаломиелит при вирусных болезнях, классифицированных в других рубриках
Энцефалит, миелит и энцефаломиелит при:
- adenoviral (A85.1)
- cytomegaloviral (B25.8)
- enteroviral (A85.0)
- herpesviral (B00.4)
- influenza (J09, J10.8, J11.8)
- measles (B05.0)
- mumps (B26.2)
- postchickenpox (B01.1)
- rubella (B06.0)
- zoster (B02.0)
G05.2* Энцефалит, миелит и знцефаломиелит при других инфекционных и паразитарных болезнях, классифицированных в других рубриках
Энцефалит, миелит и энцефаломиелит при:
- African trypanosomiasis (B56.-)
- Chagas disease (chronic) (B57.4)
- naegleriasis (B60.2)
- toxoplasmosis (B58.2)
Эозинофильный менингоэнцефалит (B83.2)
G05.8* Энцефалит, миелит и знцефаломиелит при других болезнях, классифицированных в других рубриках
Энцефалит при системной красной волчанке (М32.1)
G06 Внутричерепной и внутри позвоночный абсцесс и гранулема
G06.0 Внутричерепной абсцесс и гранулема
- головного мозга (любой части)
- мозжечковый
- церебральный
- отогенный
Внутричерепные абсцесс или гранулема:
- эпидуральные
- экстрадуральные
- субдуральные
G06.1 Внутрипозвоночный абсцесс и гранулема
Абсцесс (эмболический) спинного мозга (любой части)
Внутрипозвоночный абсцесс или гранулема:
- эпидуральный
- экстрадуральный
- субдуральный
G06.2 Экстрадуральный и субдуральный абсцесс неуточнённый
G07* Внутричерепной и внутрипозвоночный абсцесс и гранулема при болезнях, классифицированных в других рубриках
Вкл.: Абсцесс головного мозга:
- амебный (A06.6)
- гонококковый (A54.8)
- туберкулезный (А17.8)
Гранулема головного мозга при шистосомозе (B65.-)
- головного мозга (AI7.8)
- мозговых оболочек (А17.1)
G08 Внутричерепной и внутрипозвоночный флебит и тромбофлебит, септический, внутричерепных или внутрипозвоночных венозных синусов и вен
внутричерепные флебиты и тромбофлебиты: осложняющие:
- аборт
- внематочную или молярную беременность (O00 — O07, O08.7)
- беременность
- роды или послеродовой период (O22.5, O87.3)
- негнойного происхождения (I67.6)
- негнойные внутрипозвоночные флебиты и тромбофлебиты (G95.1)
G09 Последствия воспалительных болезней центральной нервной системы
Примечание: Эту рубрику следует использовать для обозначения состояний, первично классифицированных в рубриках G00 — G08 (исключая те, которые отмечены значком *) как причина последствий, которые сами отнесены к другим рубрикам.
Понятие «последствия» включает состояния, уточненные как таковые или как поздние про явления или последствия, существующие в течение года или более после начала вызвавшего их состояния.
Источник: https://rentforce.ru/rekonvalescent-meningita-kod-mkb/
Симптомы и признаки энцефалита
В случае появления воспалительного очага непосредственно в тканях головного мозга, речь идет уже об энцефалите. Такая инфекция крайне опасна для жизни людей – при отсутствии быстрого и комплексного лечения возможен летальный исход.
Для энцефалита, как нейроинфекции, симптомами будут являться:
- боль – по всей поверхности головы, интенсивная, изматывающая, не поддающаяся анальгетикам;
- сбой в деятельности головного мозга – потеря сознания, кома;
- тошнота, приступы рвоты – эти признаки не специфичны, но при энцефалите рвота не облегчает самочувствие больного;
- температура – болезнь начинается с ее резкого подъема, цифры остаются высокими на всем протяжении болезни;
- появление параличей/парезов – с той стороны, где сформировался очаг воспаления;
- расстройства органов чувств – ухудшение зрения, слуха, обоняния.
Из общих проявлений, больного беспокоят выраженная слабость, отсутствие аппетита, нарушение сна, учащение пульса, невозможность полноценного самообслуживания.
Нейроинфекции у детей протекают тяжелее – симптомы поражения головного мозга резко выражены, заболевание чаще приводит к осложнениям. Ребенок практически сразу же теряет сознание, не в состоянии отвечать на вопросы о своем самочувствии, у него наблюдаются судороги, приступы эпилепсии.
Диагностика энцефалита основывается не только на сборе жалоб и осмотре больного, но и на информации от современных методов исследования головного мозга – энцефалографии, компьютерной либо магнитно-резонансной томографии.
Лечение обязательно должно проходить в условиях стационара, препараты подбираются врачом с учетом выявленного возбудителя энцефалита, возраста больного, а также выраженности негативных симптомов.
Менингоэнцефалит вирусный, бактериальный, паразитарный
Термин «менингоэнцефалит» включает две нозологические формы «энцефалит» и «менингит». Определение описывает морфологические изменения, возникающие на фоне патологии – повреждение белого вещества и мозговых оболочек.
Патология характеризуется высокой летальностью, инвалидностью, большим количеством нарушений. Диагностика симптомов заболевания вначале развития предотвратить опасные последствия, устранить поражение функциональных центров. Эффективность лечения зависит от причины, возбудителя, распространенности воспалительного очага.
Первоначальные признаки патологии – неврологические расстройства. Неврологи проводят дифференциальную диагностику, позволяющую заподозрить менингоэнцефалит, своевременно назначить методы нейровизуализации (МРТ и КТ).
Менингоэнцефалит – что это такое
Существуют врожденные и приобретенные формы. Менингоэнцефалит у детей возникает при внутриутробной инфекции (цитомегаловирусной, хламидиозной, менингококковой). Сразу после рождения выявить нозологию сложно, так как ребенок не может рассказать об ощущениях.
На первом месяце жизни появляются первые признаки. Только острая разновидность сопровождается множественными изменениями, которые нередко приводят к летальному исходу. Заподозрить воспаления мозга и оболочек вначале развития помогает анализ спинномозговой жидкости.
Процедура инвазивна, назначается по строгим показаниям. Безвредность МРТ при менингоэнцефалите позволяет назначать обследование новорожденным, грудничкам. Дороговизна оборудования исключает возможность установки аппаратов повсеместно.
Основные причины смертности от воспалительных процессов мягкой оболочки, мозговой паренхимы:
- Внутримозговые отеки;
- Инфекционный шок;
- Церебральная гипертензия;
- Почечная недостаточность.
Последствия заболевания при подострой и хронической форме развиваются несколько лет.
МРТ менингоэнцефалит
Код менингоэнцефалита по МКБ 10
Международная классификация десятого пересмотра выделяет следующие разновидности воспаления мозга с кодом «G04»:
- Менингомиелит;
- Менингоэнцефалит;
- Миелит восходящий острый.
Категория исключает склероз рассеянный («G95»), токсическую, алкогольную энцефалопатию «G31.2», «G92».
Классификация менингоэцефалита по течению:
- Хронический – длительное развитие с медленным нарастанием симптомов;
- Подострый – стертые признаки нозологии нарастают за два-три года;
- Острый – быстрое нарастание проявлений помогает ранней диагностике;
- Молниеносный – скоростное церебральное повреждение обуславливает летальный исход.
Сложности верификации патологии затрудняются разнообразием этиологических факторов.
Причины возникновения менингоэнцефалита
Вирусные формы провоцируют хронические и подострые разновидности. Острое течение прослеживается у людей с иммунодефицитов. Патогенные бактерии быстро разрушают паутинную, субарахноидальную оболочки, паренхиму мозга. Паразитарные (амебная) виды медленно прогрессируют.
Особенности гриппозного геморрагического менингоэнцефалита
Нозология является последствием гриппа. Острая респираторная вирусная инфекция провоцирует подъем температуры, увеличение глоточных миндалин. Длительное сохранение инфекции обуславливает эпилептические судороги.
Лихорадка усиливает разрушение мозга, но противовирусного лечения не разработано. Вакцинация, укрепление иммунитета – основные мероприятия противодействующие распространению гриппозной геморрагической инфекции.
Принципы диагностики вирусных менингоэнцефалитов:
- Отсутствие бактерий в препаратах мозга при окрашивании по Грамму;
- Плеоцитоз спинномозговой жидкости;
- Выявление энтеровирусов, арбовирусов, герпесвирусов способом полимеразной цепной реакции (ПЦР).
Тяжелые случаи со смертельным исходом вызывают энтеровирусы. Выявлено свыше серотипов возбудителей, обуславливающих разнообразие клинических проявлений болезни. Энтеровирусная нейроинфекция часто приводит к летальному исходу, инвалидностью.
После укуса клещей, насекомых, москитов воспалительный процесс церебральных тканей обуславливают арбовирусы, если переносчик был заражен микробами. Кроме человека данные возбудители инфицируют лошадей, собак, которые также могут быть источником инфицирования человека.
Распространенные энцефалиты, провоцируемые арбовирусами:
- Лихорадка западного Нила;
- Энцефалит Сент-Луис;
- Калифорнийская форма.
Распространенность заболеваний за последние годы возрастает.
Симптомы герпетического энцефалита
Активизация герпетической нейроинфекции является причиной смертности примерно у семидесяти процентов взрослых и детей. Отсутствие противогерпетической терапии исключает возможность эффективного излечения. Только сильный иммунитет способен справиться с герпесвирусом. Слабый организм беременной женщины при наличии инфекции становится источником заражения плода внутриутробно.
Вирус простого герпеса второго типа (ВПГ-2) становится источником легкой транзиторной разновидности нейроинфекции. Активируется менингоэнцефалит у подростков с активной сексуальной жизнью.
У новорожденных детей вирус простого герпеса первого или второго типа входит в состав ассоциированных инфекций. Генерализованное заболевание с поражением многих органов вызывает ВПГ у пациентов с иммунодефицитами, в том числе СПИДом. Отсутствие фармацевтических препаратов провоцирует гибель 2/3 грудничков.
Первые признаки герпесвирусной нейроинфекции:
- Высокая лихорадка;
- Сильная головная боль;
- Расстройства поведенческих реакций;
- Общемозговые симптомы.
Шансы на выживание повышает препарат виролекс (ацикловир). При тяжелом течении средство малоэффективно.
Редкие формы вирусного энцефалита
Поражение ЦНС обуславливает вирус ветряной оспы, возникающий после перенесенного заболевания. Нозология имеет симптомы:
- Атаксия мозжечковая – дискоординация мышечной активности, шаткая походка;
- Острый энцефалит.
Острое проявление возникает редко. Для вируса ветряной оспы характерно хроническое течение с циклами ремиссий и обострений, так как возбудитель сохраняется в нервных ганглиях. Повторная активизация ветряной оспы возможна при снижении иммунитета.
Редкие виды вирусного менингоэнцефалита:
- Цитомегаловирусный – разрушает церебральные ткани только при иммунодефицитах;
- Паротитный – обусловлен вирусом паротита. Характеризуется легким течением, но вызывает воспаление слухового нерва.
Отсутствие полноценной диагностики исключает возможности раннего выявления нейроинфекции.
Клиника бактериального менингоэнцефалита
Патогенные бактерии попадают внутрь мозга через кровь, лимфатическую жидкость. Проникновение микроорганизмов из первичного очага внутренних органов опасно устойчивостью агентов к антибиотикам, применявшимся для устранение заболевания.
Виды бактериальных менингоэнцефалитов:
- Бруцеллезный;
- Токсоплазмозный;
- Сифилитический;
- Туберкулезный;
- Менингококковый.
Признаки определяются видом этиологического фактора. Поражение церебральных тканей появляется на фоне первичной инфекции внутренних органов. Врожденные виды возникают за счет попадания микроорганизмов в организм плода во время родов.
Туберкулезный энцефалит формируется у людей с наличием первичного туберкулеза разной локализации. Пик инфицированности приходится на весенне-осенний период, когда снижена активность иммунитета. Специфических проявлений нозология не имеет. Диагностируется лабораторными, клинико-инструментальными способами.
Микобактериальная инфекция лечится сложно. Из бактериальных видов нозология является самой опасной. Основные клинические признаки патологии:
- Нарушение концентрации внимания;
- Сильная головная боль;
- Общемозговые расстройства;
- Светобоязнь;
- Вегетативные проявления;
- Неврологические расстройства;
- Гидроцефалия.
Острые проявления болезни характеризуются повышением температуры до тридцати девяти градусов. Клинические проявления заболевания сопровождаются повышенной температурой, суставными болями, расстройством сна, аномальными менингеальными признаками, повышенной температурой.
Средняя длительность болезни – около десяти дней. Сопутствующие признаки нозологии – отсутствие аппетита, избыточная потливость, мозжечковые расстройства, нарушения подвижности, положительная проба Реберга.
(человек не может дотронуться до кончика носа указательным пальцем руки).
Температурная кривая на фоне воспалительных изменений церебральной паренхимы, мозговых оболочек имеет специфическое течение. Вначале лихорадка увеличивается до 39 градусов.
Через 5-7 дней лихорадка спадает до субфебрильных значений (38,5 градусов). Повторная волна наблюдается на десятый день.
Появляется очаговая неврологическая симптоматика с невритами, радикулитами, изменением деятельности сердца, легочной системы, головокружением, судорогами, парестезиями (отсутствие чувствительности).
Бруцеллезный вид провоцирует пирамидальную симптоматику с парезами, параличами, мышечными судорогами.
Характеристика паразитарного менингоэнгоэнцефалита
Амебы встречаются у детей младшего возраста, новорожденных. Паразиты вызывают воспаление мозга с высоким уровнем смертности.
Проникают возбудители через верхние дыхательные пути. Источником заражения являются водоемы, вода из-под крана, загрязненные овощи, фрукты.
Клинические проявления амебного энцефалита, менингита:
- Гранулематозное воспаление белого вещества формируется несколько месяцев. Повреждение оболочек по клинике напоминает объемное внутримозговое образование формированием нескольких центров активности – судороги, расстройства личности, параличи, парезы;
- Острая разновидность – продолжительность две недели. Начинается молниеносно, сопровождается тошнотой, головными болями, значительным повышением температуры. Множественные очаги обуславливает летальный исход у грудничков, детей.
Раннее обнаружение, грамотная терапия лекарственными средствами исключает опасность серьезных осложнений.
Характеристики аутоиммунного энцефалита
Образование антител к мозговым тканям обуславливает демиелинизацию. Процесс длительный, но является прогрессирующим. Энцефаломиелит Расмуссена – это типичное проявление аутоиммунного поражения церебральной паренхимы. В зависимости от особенностей развития процесса длительность от пяти до пятнадцати лет. В большинстве случаев пик клиники приходится на шесть лет.
Нозология тщательно исследована учеными. Причины возникновения установить не удалось, но выявлено звено, к которому образуются иммуноглобулины. Наличие NMDA-рецепторов – это слабый участок, подвергающийся разрушению со стороны иммунной системы.
Существуют практические исследования, показывающие неспецифичность антитетел к глутаматным рецепторам для энцефаломиелита Расмуссена. Выявлены другие противовоспалительные цитокины, образующиеся при нозологии.
Менингоэнцефалит новорожденных детей
Самым частым возбудителем являются вирусы. Внутриутробное заражение малыша происходит от матери, болеющей железистой лихорадкой, корью, краснухой, герпетической инфекцией, паротитом.
Самые частые симптомы – очаговые расстройства, гиперкинезы, гидроцефалия. Неспецифические проявления менингоэнцефалита у новорожденных детей:
- Подергивания глаз;
- Затруднения питания от груди;
- Сильная лихорадка;
- Интоксикационный синдром;
- Рвотный рефлекс;
- Диарея;
- Косоглазие;
- Ускорение частоты сокращений сердца (тахикардия);
- Мышечные подергивания.
Неврологи определяют неврологические расстройства в виде симптома Кернига (невозможности приведения головы к груди из-за ригидности затылочных мышц). Спинномозговая жидкость содержит повышенное количество лимфоцитов, белка.
Проявления менингоэнцефалита взрослых
Различная симптоматика заболевания у взрослого человека обусловлена разными возбудителями, особенности течения. Инкубационный период заболевания продолжается несколько недель.
Симптомы клинической стадии:
- Мышечный застой;
- Снижение аппетита;
- Постоянная усталость;
- Головные боли без эффективности от обезболивающих средств.
Воспалительные изменения мозговых оболочек приводят к менингеальныму синдрому с особыми проявлениями:
- Тошнота;
- Речевые расстройства;
- Перебои деятельности сердца;
- Нарушения дыхательной активности.
Возникновение описанных проявлений приводит к летальному исходу. Прогрессирование отдельных признаков становится причиной инвалидности.
Последствия перенесенного менингоэнцефалита
Кроме высокой смертности заболевание характеризуется опасными состояниями, приводящими к инвалидности. Тяжелые последствия воспаления белого вещества и мозговых оболочек:
- Параличи конечностей;
- Эпилептические припадки;
- Задержка умственного развития у детей;
- Гидроцефалия;
- Психозы;
- Галлюцинозы.
Состояния необратимы. Ранняя верификация, грамотная терапия предотвращает негативные последствия при бактериальных видах энцефалита и менингита. При остальных формах нозологии прогноз является неблагоприятным.
Диагностика воспаления мозга и мягких оболочек
Самый точный лабораторный способ верификации нозологии вначале развития – анализ спинномозговой жидкости. Мутность ликвора, омывающего головной и спинной мозг, свидетельствует о наличии инфекции. Определение дополнительных примесей, скоплений лейкоцитов и лимфоцитов показывает бактериальную инфекцию. При патологии возникает увеличение содержание глюкозы, белка.
Клинико-инструментальные методы обследования церебральной паренхимы – рентгенография, КТ, МРТ, электроэнцефалография (ЭЭГ). Нейровизуализация определяет распространение воспаления, глубину поражения, сопутствующую патологию.
Источник: https://mrt-kt-golovnogo-mozga.ru/article/meningoencefalit
Лечебные мероприятия
Последствия нейроинфекции могут быть крайне неблагоприятными в случае ее несвоевременного выявления и терапии. Лечение нейроинфекции напрямую зависит от того, какой возбудитель будет выявлен при диагностике. В случае бактериального поражения применяют антибиотики. При вирусной нейроинфекции показана противовирусная терапия, в частности назначают интерферон. Кроме этого проводится симптоматическое лечение – назначают мочегонные, ноотропы, нейропротекторы, сосудистые препараты и прочее.
Если человеком была перенесена нейроинфекция, то у него могут наблюдаться некоторые изменения в поведении, частая перемена настроения, снижение умственной активности, памяти и прочее.
Диагностика и лечение
Для постановки правильного диагноза в независимости от вида и группы нейроинфекционного заболевания следует пройти следующие обследования
:
- осмотр рефлексов у невропатолога;
- сдать кровь для определения типа возбудителя и стойкости иммунной системы;
- сделать магнитно-резонансную томографию для определения места и характера воспалительного процесса;
- пройти электронейромиографию для оценки работы мозга и нервных клеток.
Специалисты назначают лечение в зависимости от места, где образовался воспалительный процесс, и возбудителя, вызвавшего заболевание.
Основными заданиями медиков являются восстановление работы нервной и иммунной системы, устранение причины заболевания и предотвращение дальнейшего развития воспаления.
Для лечения менингита больной должен находиться на стационарном лечении. Медикаментозное лечение составляют препараты широкого спектра действия, которые направлены на уничтожение возбудителя болезни. Антибиотики, которые применяются для лечения данного заболевания можно разделить на 3 группы:
- Препараты, которые хорошо проникают в клетки мозга («Амоксициллин», «Цефуроксим»).
- Препараты с низкой проницаемостью («Кетоназол», «Норфлоксацин»).
- Препараты, которые не проникают в клетки мозга («Амфотерицин», «Клиндамицин»).
Специалисты могут выбрать для лечения как средства из одной конкретной группы, так и комбинировать лечение.
Для снятия отечности используют мочегонные средства («Диакарб», «Лазикс»).
Для лечения энцефалита больного помещают в реанимацию, где он получает медикаментозное лечение, которое направлено на снижение температуры, устранение судорог и воспалений. Также контролируется дыхательная функция пациента и его кровообращение.
Для нормализации температуры используют «Ацетаминофен», «Напроксен», «Ибупрофен». При тяжелом течении заболевания используют препараты, нейтрализующие вирус: «Зовиракс», «Ацикловир», «Ганцикловир».
При данном заболевании не рекомендуется употреблять много жидкости. Для лечения миелита назначаются стероидные гормональные препараты и антибиотики. При таком диагнозе возможен риск возникновения сопутствующих заболеваний, поэтому очень важно получить своевременную медицинскую помощь. Для лечения данного заболевания специалисты используют комплекс препаратов: «Преднизолон», «Циннаризин», «Трентал», витамины группы В.
Симптомы нейроинфекций
Симптомы инфекций головного мозга имеют как общие черты, так и отличительные особенности. При менингитах на первый план выходят общемозговые проявления, такие как:
- головная боль, иногда сопровождающаяся рвотой;
- значительный подъем температуры тела у пациента до 39–40оС;
- ригидность задних мышц шеи;
- явления общей интоксикации с мышечной болью, слабостью и повышенной утомляемостью.
При энцефалите практически отсутствуют отдельные неврологические симптомы, что позволяет отличить его от менингита. В последнем случае симптомы нейроинфекции головного мозга носят преимущественно очаговый характер:
- боли в голове различной интенсивности;
- нарушения движений или чувствительности в конечностях;
- нарушения движений глаз, снижение остроты зрения или выпадение его полей;
- различные нарушения походки, координации движений;
- когнитивные нарушения (снижение памяти, способности к мышлению);
- повышение температуры до 38–39 оС.
В данном случае проявления менингита характеризуются отдельными неврологическими дефектами, связанными с непосредственным повреждением в результате воспаления конкретных мозговых отделов.
Как передается нейроинфекция
Для вирусной нейроинфекции характерен воздушно-капельный путь передачи – от одного человека к другому при тесном общении, длительном пребывании в одном помещении, кашле, чихании. Оседая на слизистой оболочке, особенно если она повреждена, капельки жидкости из воздуха, с множеством вирусных частиц, становятся источником инфекции. Затем болезнетворные микроорганизмы поступают в кровяное русло и достигают оболочек мозга.
Гематогенный путь будет присущ бактериальной форме нейроинфекции, когда из уже имеющегося первичного очага возбудители перемещаются по лимфопутям и сосудам с кровью к структурам центральной нервной системы. Предрасполагающие к этому патологии: абсцессы, гаймориты, отиты, фронтиты.
Однако случаи контактно-бытового инфицирования крайне редки. Поэтому опасаться того, что нейроинфекция головного мозга появится из-за использования общих полотен или посуды, не стоит.
Вертикальный путь – от матери к ее ребёнку, также практически невозможен. При диагностировании нейроинфекции у детей виновным, как правило, признается воздушно-капельное инфицирование.