Причины и виды менингитов
Воспалительный процесс провоцируют бактерии: менингококки, пневмококки, гемофильная палочка. При наличии ослабленного иммунитета эти бактерии с легкостью циркулируют в кровяном русле и оседают в различных тканях и органах, поражая мозговые оболочки.
В группу риска попадают дети до 5 лет, так как их иммунитет находится в процессе формирования. Также заболевание поражает людей с иммуннодефицитами и хроническими заболеваниями воспалительного генеза.
Гнойный менингит у детей часто провоцируется стрептококком и сальмонеллой. При отсутствии должной гигиены и частым контактом с больными людьми, риски развития менингита увеличиваются в несколько раз.
Учитывая способ попадания патогенных бактерий в клетки головного мозга, выделяют два типа менингита:
- Первичный – является следствием продолжительного респираторного заболевания, когда бактерии от больного человека попадают на слизистую оболочку носоглотки здорового, активизируются и разносятся вместе с кровью в мозг. Также причиной является травма черепа и носа, при которой образуется открытая рана. Отсутствие правильной обработки и несоблюдение правил асептики провоцирует попадание различных бактерий в кровь.
- Вторичный – является следствием протекающих в организме локализованных воспалительных гнойных процессах. Чаще всего это хронические синуситы, риниты, отиты среднего уха. Как только иммунитет ослабевает и не способен сдерживать численность бактерий, они активизируются и начинают свободно циркулировать по всему организму, попадая в головной мозг.
Первичный менингит передается от больного человека здоровому
Вторичные гнойные менингиты поражают людей в более зрелом возрасте, которые имеют хронические недуги и не имеют естественной защиты. К этому может приводить образ жизни, а также вредные условия труда.
Косвенная причина, которая позволяет патогенным бактериям активизироваться – это слабый иммунитет. Причинами его могут быть:
- частые стрессы и отсутствие полноценного отдыха;
- продолжительные респираторные заболевания;
- врожденные иммуннодефициты;
- плохое питание, провоцирующие острые авитаминозы.
При попадании бактерий в человеческий организм ситуация может развиваться двояко: или иммунитет сразу включится в работу и не допустит проникновение чужеродных агентов в мозг, или на фоне его ослабленности патогенная микрофлора быстро разнесется кровью по всему организму.
Последствия гнойного менингита
Группа риска для возбудителей болезни – дети в возрасте до 5 лет. Заболеть может и новорожденный. Эта возрастная группа больше всего подвержена заражению. Не до конца сформировавшаяся иммунная система не в состоянии противостоять болезнетворным организмам. К тому же, в таком юном возрасте любые изменения оболочки мозга могут привести к нарушениям в развитии.
Для детей
У детей при менингите наблюдаются следующие осложнения:
- Менингоэнцефалит. Воспаление оболочек и вещества головного и спинного мозга, приводящее к параличу.
- Инфекционно-токсический шок.
- Парез лица. Полный или частичный паралич лицевого нерва.
- Гидроцефалия. Скопление излишней жидкости в головном мозгу.
- Инфаркты, инсульты, сосудистые нарушения.
- Летальный исход.
Дети чаще нуждаются в срочной врачебной помощи. Их организм не в силах бороться с заболеванием. Поэтому больший процент опасных осложнений и критических форм течения болезни приходится на детский возраст.
Врачи рекомендуют обращаться в больницу при первых признаках интоксикации ребенка.
Для взрослых
Менингит – одна из самых опасных болезней, отличающаяся своим коварством. Первые симптомы проявляются спустя пару суток после заражения. При первых попытках лечения инфекция может пропасть. Но в такой «тихий» период развиваются самые опасные последствия.
Осложнения от заболевания следующие:
- Отек головного мозга. Мозговой ствол сдавливается, жизненно важные центры повреждаются.
- Септический шок, общая интоксикация организма.
- Субдуральная эмпиема. Представляет скопление гноя между мозговыми оболочками.
- Надпочечниковая недостаточность.
- Инфекционный эндокардит.
- Пневмония.
- Гнойный артрит.
- Пиелонефрит.
- Острый цистит.
- Септический панофтальмит. Воспаление глазных яблок.
- Паралич зрительного нерва.
Формы заболеваний
Учитывая особенности течения заболевания, выделяют такие его формы:
- Молниеносный – за 2-3 часа от момента дебюта развиваются менингеальные симптомы с дальнейшим нарастанием отека головного мозга. Отсутствие медикаментозной помощи провоцирует летальный исход.
- Острый – протекает с развитием всех характерных симптомов, а при ранней диагностике и лечении хорошо и быстро купируется, не вызывая опасных для жизни осложнений.
- Рецидивирующий (хронический) – развивается по причине недолеченности или запущенности острой формы заболевания, а также прогрессировании гнойных очагов в организме на фоне патологически ослабленного иммунитета.
- Абортивный – является самым опасным видом, поскольку имеет стертую клиническую картину, что препятствует ранней диагностике. Присутствуют признаки интоксикации, а ригидность затылочных мышц и боли в голове практически отсутствуют или слабо выражены.
По степени тяжести течения заболевания, гнойный менингит может быть легкой, средне-тяжелой и тяжелой степени. Прогноз в 85% зависит именно от степени тяжести.
Клинические проявления
Инкубационный период гнойного менингита варьируется от 2 до 5 (иногда 10) дней, что обусловлено особенностью иммунитета. Дебют недуга может иметь различные формы, проявляясь следующими симптомами общей интоксикации:
- Резкое повышение температуры тела до критических показателей, что невозможно стабилизировать при использовании любых жаропонижающих средств. Человека мучает озноб, который сопровождается лихорадкой и выделением обильного липкого пота.
- Сильная жажда и пересыхание слизистых оболочек, что невозможно устранить даже при обильном питье. Если человек выпивает большое количество жидкости за один прием, сразу же следует рвота «фонтаном», что лишь усиливает нарастающее обезвоживание.
- Выраженная головная боль по типу мигрени, локализованная в висках и затылке. Боль усиливается при воздействии звуковых и световых раздражителей, а также движения.
- Тошнота и рвота, спастические боли в животе, которые никак не связаны с расстройством пищеварительного тракта и развиваются рефлекторно.
- Нарушение сознания, речи и качества зрения, что свидетельствует о поражении крупных нервов, питающих головной мозг.
- Оболочечные симптомы (симптом Гийена, Брудзинского, Кернига) визуализируется в первые часы после дебюта недуга.
- Ригидность затылочных мышц, что провоцирует необходимость запрокидывания головы назад. Такая поза достоверно указывает на наличие менингита.
- Характерная диффузная сыпь в области конечностей и живота.
- Снижение рефлексов и коматозное состояние.
Резкое повышение температуры, которую невозможно сбить – первый симптом менингита
Активное выделение гноя, что является естественным процессом, оказывает раздражение на мозговые оболочки, провоцируя увеличение внутричерепного давления. Это в свою очередь вызывает ряд дополнительных осложнений в виде нарушения зрительной функции, глухоты и нарушения сознания.
При отсутствии должного лечения и распространения гноя в глубокие слои мозговых оболочек, развивается менингоэнцефалит. Он диагностируется по характерным проявлениям:
- парезы и параличи всего тела;
- отсутствие или несвязность речи;
- нарушение или отсутствие чувствительности кожных покровов;
- патологические и самопроизвольные рефлексы;
- галлюцинации;
- сердечно-сосудистые патологии.
В некотором случае характерные менингеальные симптомы могут полностью отсутствовать, что затрудняет диагностику. Симптомы интоксикации и сильная головная боль должны быть обследованы у специалиста.
Диагностика
Предварительный диагноз ставится на основании оценки внешних клинических проявлений и сбора первичного анамнеза. Врач осматривает пациента, фиксируя три основных признака менингита:
- сильная головная боль и ее облегчение при запрокидывании затылка назад;
- рефлекторное сгибание второй ноги при механическом сгибании первой;
- высокая температура, которая ничем не сбивается.
Для уточнения диагноза прибегают к помощи таких исследований:
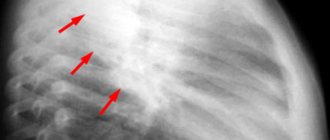
- Люмбальная пункция – при наличии гнойного менингита ликвор выходит под давлением, слегка пузырится, имеет мутную консистенцию и характерный серо-зеленый оттенок. При микробиологическом исследовании обнаруживается возбудитель менингита, а также степень прогрессирования гнойно-воспалительного процесса.
- МРТ и КТ – помогает определить наличие первичных и вторичных воспалительных очагов, а также степени их прогрессирования.
Дифференциальная диагностика требует разделения гнойного менингита от вирусного, а также похожих по проявлениям заболеваний: сыпной тиф, тяжелые формы гриппа, лептоспироз.
Классификация
По механизму развития принято выделять первичный и вторичный острый серозно-гнойный менингит. Первичный менингит развивается в тех ситуациях, когда возбудитель после попадания в организм сразу же вызывает поражение оболочек головного мозга. Стоит отметить, что такие случаи заболевания протекают более тяжело, так как большинство возбудителей являются специфическими и требуют особого медикаментозного лечения.
Вторичный гнойный менингит является осложнением заболеваний. Он может иметь различную природу. Общим для всех возбудителей является то, что осложнение развивается после того, как развился сепсис.
Наибольшую опасность представляют те патологии, которые локализуются в области черепа. К ним относятся заболевания уха, зубов и десен, а также воздухоносных пазух. Такая закономерность обусловлена тем, что эти участки человеческого тела имеют общие ветки кровеносных сосудов с головным мозгом.
Менингит — одно из возможных осложнений при заболеваниях зубов
Классификация менингита по природе происхождения важна лишь при назначении лечения. Таким образом, выделяют:
- Бактериальный.
- Вирусный.
- Грибковый.
Независимо от природы происхождения недуга, клиническая картина практически не отличается. Значение для того, какие симптомы проявятся, имеет лишь возраст пациента.
Симптомы менингита одинаковы для всех форм заболевания
Способы лечения
Лечение гнойного менингита, независимо от степени тяжести, осуществляется в условиях стационара, где первоначальной диагностической процедурой является любмальная пункция. Как только получены данные о том, какие именно патогенные микроорганизмы спровоцировали менингит, подбирается соответствующая антибиотикотерапия. Предпочтение отдают антибиотикам цефалоспоринового ряда, которые обладают расширенным спектром воздействия: Цефтриаксон, Цефазолин, Цефикс, Цефотаксим.
При неустановленной этиологии заболевания или сомнениям со стороны врачей, что требует проведения ряда дополнительных диагностических процедур, первоначально больному вводят Гентамицин или Канамицин. После подтверждения этиологии заболевания лечение продолжают другими антибиотиками, имеющими менее пагубное воздействие на организм.
Антибактериальная терапия предполагает введение максимальных доз лекарств, что позволит быстро ликвидировать распространение патогенных микробов по всему организму.
Вместе с антибиотиками пациенту производят детокс-терапию, которая направлена на выведение из организма шлаков и токсинов, а также восполнение литического состава крови. Назначаются инфузионные растворы, которые помогают нормализовать состояние в кратчайшие сроки.
В том случае, когда имеются проблемы с почками, что подтверждает анализ мочи, может потребоваться гемодиализ. Искусственное очищение крови от шлаков и токсинов значительно облегчает работу парного органа, нормализуя все обменные процессы.
Для снижения отечности мозга и предотвращения развития гидроцефалии назначаются диуретики. С их помощью вся жидкость, попадающая в организм инфузионно, беспрепятственно выводится естественным путем, не накапливаясь в тканях и органах.
Глюкокортикостероиды назначаются для блокирования реакции организма, которые при наличии гнойного менингита могут быть патологическими. Гормональные средства контролируют работу мозговых центров, а также снижают болевые ощущения.
Симптоматическая терапия предполагает использование обезболивающих средств, противосудорожных и миорелаксантных. При наличии высокого артериального давления используются антигипертензивные средства в сочетании с диуретиками.
В состоянии инфекционно-токсического шока производятся реанимационные мероприятия, направленные на поддержание всех жизненно важных процессов в организме. Может потребоваться хирургическая операция по санации локализованных очагов повреждений в головном мозге.
После купирования острого периода и улучшения общего состояния больного, врач может назначить нейролептики и ноотропы, улучшающие мозговое кровообращение, а также нормализующее работу центральной и периферической нервной системы.
Общее описание
Острый гнойный менингит – это патологический процесс, для которого характерно поражение оболочек мозга. Его особенностью является то, что гнойный экссудат приводит не только к функциональным нарушениям, но и к структурным. Гнойный процесс обычно является последствием серозного воспаления, когда не проводится адекватное лечение.
В большинстве случаев менингит развивается на фоне других патологий вирусной, бактериальной или грибковой природы. Большинство таких заболеваний протекают относительно легко и редко приводят к поражению головного мозга. Возбудители менингита имеют одну особенность – они должны обладать трофикой к нервной ткани. Оболочки головного мозга имеют ряд особенностей, которые повышают риск инфицирования и делают течение заболевания особенно тяжелым. К ним относятся:
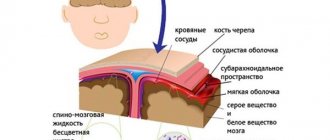
- Хорошее кровоснабжение. Так как нервные клетки крайне чувствительны к изменению концентрации питательных веществ и кислорода в крови, то природа создала крайне разветвленную систему кровоснабжения. Мозг человека имеет самую густую кровеносную систему по сравнению с другими жизненно важными органами. Попадание возбудителя в кровеносное русло создает высокую вероятность инфицирования тканей.
Оболочки головного мозга имеют развитую сеть кровоснабжения и потому подвержены инфицированию
- Высокая проницаемость стенки сосудов у детей. Стоит отметить тот факт, что менингиты гораздо чаще встречаются у детей, нежели у взрослых. Это связано с тем, что кровеносная система ребенка несовершенна, и стенки сосудов церебральной системы кровообращения крайне тонкие. Через них возбудитель может практически беспрепятственно проникать в ткани.
- Наличие в ликворе большого количества питательных веществ. Спинномозговая жидкость является отличной питательной средой для различного рода возбудителей. Попадая в ликвор, они начинают активно размножать и развиваться, что и делает возможным развитие болезни.
Осложнения
Последствия гнойного менингита могут быть самыми непредсказуемыми. Легкая форма обычно быстро купируется и не вызывает опасных для жизни осложнений. При наличии ослабленного иммунитета, запущенной формы менингита и неправильного лечения, могут отмечаться такие осложнения, как:
- нарушение зрения и слуха;
- парезы конечностей без возможности полного восстановления двигательной активности;
- проблемы с речью и координацией движения;
- отек головного мозга (гидроцефалия);
- частичное или полное отсутствие рефлексов;
- летальный исход.
При пером подозрении на менингит следует немедленно обратится к врачу
Поскольку характерные симптомы гнойного менингита могут достаточно длительно время отсутствовать, важно не забывать про необходимость консультации со специалистом. Если имеются какие-либо подозрения на наличие менингита, нужно начинать лечение только после комплексной диагностики и рекомендаций специалиста. Самолечение может быть неэффективным и опасным для жизни.
Помощь в медицинском учреждении
Основным методом постановки диагноза у взрослых и детей считается исследование спинномозговой жидкости, для чего делается пункция. Также проводится компьютерная томография, УЗИ головы, МРТ — предназначены для дифференциальной диагностики менингита от опухолей, абсцессов, энцефалита, инсультов.
Вторичный менингит можно обнаружить по застойным явлениям в глазном дне. У детей, помимо взятия пункции, на анализ берется кровь – по большому количеству лейкоцитов и нейтрофилов определяется точный диагноз.
Лечение тяжелых форм гнойного менингита проводится только в стационаре. Если течение заболевания у малыша проходит в легкой форме, то его можно лечить в домашних условиях. Взрослым проводится лечение только в стационаре. Основной целью в лечении гнойного менингита является своевременная госпитализация больного и выбор правильных методов терапии.
От того, как своевременно начата терапия зависит исход заболевания. При помещении в стационар важно выявить источник и причину заражения, чтобы назначить эффективные препараты.
Традиционная медицина
Лечение гнойного менингита и у взрослых и у детей начинается сразу, как только врач заподозрил воспалительный процесс мозга. В качестве начала терапии вводится антибиотик широкого спектра, после чего больной госпитализируется. Пока проводится диагностика, пациенту продолжают вводить антибиотики. Установив точный диагноз, назначается лечение.
Терапия предполагает применение антибиотиков групп цефалоспорины, пенициллины и макролиды. Их вводят в максимально допустимых дозах, через каждые 4 часа и после заметного улучшения продолжается лечение антибиотиками до месяца.
Для снятия неприятных симптомов назначаются и другие препараты:
- остановить рвоту и снять тошноту – Церукал;
- снять головную боль поможет Баралгин или Кетанол;
- устранить интоксикацию и предотвратить обезвоживание – раствор натрия хлорида, глюкозы, осмотические составы;
- избежать отека головного мозга помогают диуретики.
Статья в тему: Как лечить сильный и сухой горловой кашель у взрослого?
При гнойном менингите проводится трепанация черепа, чтобы удалить гной. Если это вторичная форма нарушения, то назначаются препараты для лечения основного заболевания.
После улучшения самочувствия больного отправляют на домашнее долечивание и последующее диспансерное наблюдение.
Дети наблюдаются у педиатра, инфекциониста и невропатолога в течение 2 лет с регулярным обследованием, сначала – через каждые 3 месяца, потом один раз в полгода. Взрослые после выписки из больницы наблюдаются у терапевта, невропатолога, инфекциониста и психиатра в течение двух лет.
Первые 3 месяца пациент должен посещать специалистов 2 раза в месяц, а потом – один раз в три месяца. На второй год наблюдения достаточно одного посещения врачей в полгода. Сроки действительны при отсутствии ухудшения здоровья.
Народная медицина
Народные способы лечения помогают облегчить состояние больного, но не помогают вылечить само заболевание. Применяют:
- Для снятия судорог хорошо помогает настой травы чертополоха.
- Чай из ромашки помогает больному снять напряжение и успокоиться.
- Настой лаванды снимает судороги и является мочегонным средством: 3 чайные ложки сухих цветов на 2 стакана кипяченой воды, настаивать 30 минут.
- Снять раздражение и головную боль поможет сбор из цветков лаванды, корней первоцвета и валерианы, листьев мяты и розмарина, взятых по 20 г и залитых стаканом кипятка. Пить по 500 мл в день такого настоя после охлаждения и фильтрации.
В домашних условиях до приезда скорой помощи больному надо обеспечить душевный и телесный покой. Закрыть окна шторами, чтобы свет не усиливал головную боль и не слепил глаза, обеспечить тишину.
На голову, руки до локтей и ноги до колен, вдоль позвоночника положить лед или тряпки, смоченные холодной водой и менять их по мере согревания. Можно дать больному препарат от головной боли.