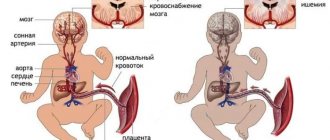
Рассеянный склероз
Это самая часто встречаемая патология среди демиелинизирующих заболеваний ЦНС; в мире приблизительно 2.1 миллиона человек больны рассеянным склерозом. Заболеваемость рассеянным склерозом лежит в границах от 2 до 150 больных на 10000 человек, в зависимости от региона.
Этиопатогенез
Считается что РС автоиммунное заболевание, которым страдают люди с генетической предрасположенностью, под действием внешних факторов. Повреждение образуется в результате того, что иммунная система организма атакует структуры собственной нервной системы. Обычно очаги повреждения локализованы в белом веществе головного мозга, перивентрикулярно, в стволе, базальных ганглиях и спинном мозге, а так же, не редко поражают зрительные нервы.
При РС поражены олигодендроциты – клетки, которые образуют миелин. Параллельно демиелинизирующему процессу, происходит воспалительная реакция, в которой участвуют Т лимфоциты, пересекая гематоэнцефалический барьер. Т лимфоциты атакуют миелин – это является триггером, запускающим воспалительную реакцию, в которую вступает множество цитокинов и антител. Доказано, что параллельно с Т лимфоцитами, в патологической реакции участвуют Б лимфоцыты.
Диагностика
Диагностика болезни сравнительно затруднительна ввиду того, что симптоматика похожа на другие заболевания. Разработаны диагностические критерии (McDonald criteria), которые были пересмотрены в 2010 году. Критерии основаны на клинической картине, лабораторных и радиологических данных.
Радиологические критерии заболевания, основаны на распространении процесса в пространстве и динамике, следовательно, в один момент диагноз установить не всегда возможно, иногда даже приходится проводить повторные МРТ. В пунктате спинномозговой жидкости можно обнаружить олигоклональные антитела (IgG) которые указывают на хронический воспалительный процесс. У 85% пациентов с РС в крови находят олигоклональные антитела.
Клиническая картина
Симптоматика при РС зависит от локализации очагов повреждения в ЦНС. Классическими симптомами считается межъядерная офтальмоплегия, симптом Лермитта, нарушения чувствительности проводникового типа, пирамидальная симптоматика, нейрогенный мочевой пузырь, оптический нейрит. Появление симптомов не прогнозируемо и в основном колеблется в диапазоне от 24 часов и более. Обычно симптоматика редуцируется медленно, ремиссии могут быть не полными. Любая инфекция, может спровоцировать псевдорецидив.
Существует клиническая классификация течения рассеянного склероза. Основываясь на нее, назначают лечение.
РС подразделяют на:
- рецидивирующее ремитирующее течение – обострения с полной/частичной ремиссией, между обострениями стабильное течение (50% в течении 10 лет переходят в вторично прогрессирующую форму);
- Вторично прогрессирующее течение – вначале рецидивирующее ремитирующее течение, за которой следует стабильно прогрессирующее ухудшение симптоматики, на фоне, или без обострений;
- Первично прогрессирующее течение – до 15% пациентов, без ремиссий, начиная с первого симптома;
Лечение
РС не является излечимым заболеванием.
Различают лечение острых эпизодов, иммуномодулирующую терапию, симптоматическое лечение и реабилитацию.
Лечение направленно на уменьшение воспалительного и демиелинизрующего процессов, на отдаление следующего рецидива и замедления прогрессирования инвалидности.
Для лечения обострений используют метилпреднизолон 1000мг / 3-5 дневным курсом в зависимости от тяжести обострения. В некоторых случаях, когда метилпреднизолон не даёт терапевтического эффекта, применяется плазмаферез.
В целях иммуномодулирующей терапии применяются медикаменты, которые снижают частоту рецидивов в случае рецидивирующе ремитирующего течения заболевания. К этой группе медикаментов пренадлежат: Interferon beta 1a (Avonex, Rebif); Interferon beta 1b (Betaferon, Extavia); glatiramer acetate (Copaxone);
Существую определённые критерии, соответствуя которым, по решению консилиума пациент может получить оплаченное государством медикаментозное лечение.
Как и у всех других, у этих медикаментов есть свои побочные эффекты, из-за которых пациент может отказаться принимать их.
Лечение РС – это командная работа, в которой следует принимать участие неврологу, нейрорадиологу, нейроофтальмологу и реабилитологу.
Sclerosis multiplex cerebrospinalis (множественный цереброспинальный склероз, рассеянный склероз) – это хроническое демиелинизирующее заболевание, при котором иммунная система человека атакует центральную нервную систему. В наших географических условиях является довольно распространенной болезнью. РС затрагивает около 60-100/100 000 (и даже больше) человек, особенно людей молодых и среднего возраста.
Иногда может развивается контрастно – у ребенка (МРТ показывает проявления незавершенной миелинизации) или, наоборот, в пожилом возрасте. Заболевание чаще проявляется в 20-40-летнем возрасте, затрагивает больше женщин (соотношение женщин и мужчин составляет 2:1). Точная причина демиелинизирующей болезни пока неуточненная, но в настоящее время РС считается хроническим воспалительным аутоиммунным расстройством, имеющим происхождение в нарушении клеточного иммунитета. Развитие демиелинизирующего заболевания находится под влиянием нескольких факторов – генетических, окружающей среды.
Симптомы
Рассеянный склероз непредсказуем, он проявляется индивидуально у каждого человека. При более легкой форме признаки в течение некоторого времени могут исчезнуть. В других случаях демиелинизирующая болезнь атакует быстро, оставляет постоянные последствия. Преобладающие клинические признаки зависят от местоположения очагов демиелинизации головного мозга. В начале болезни проявляется следующая клиническая картина:
- Оптический ретробульбарный неврит – одностороннее расстройство зрения, которое обычно быстро и полностью корректируется. Иногда остается центральный скотом (место на сетчатке, физиологически не реагирующее на падающий свет, также известное как слепое пятно).
- Чувствительные симптомы – в основном параэстезия (неприятное ощущение покалывания, зуда, жжения кожи без длительных эффектов) в верхних и нижних конечностях, в основном, асимметричная. Слабость или онемение одной или нескольких конечностей – первый признак этого заболевания примерно у половины пациентов. У более молодых пациентов вторичным признаком может быть невралгия тройничного нерва.
- Вестибулярный синдром (нарушение баланса вестибулярного аппарата) – в основном центральный, иногда с сильным головокружением. Нистагм (колебательное движение глазных луковиц) распространен даже без субъективных вестибулярных симптомов. Частые симптомы – это диплопия (двойное зрение) и интернуклеарная офтальмоплегия (поражение нервов шейного отдела – затылочных). Иногда РС может начаться картиной острого диссеминированного энцефалита (острого воспаления головного мозга).
- Спастические двигательные симптомы – в начале заболевания отсутствует выраженный паралич или спастичность (повышенное напряжение мышечных волокон с более или менее частым мышечным подергиванием). Симптомы сопровождаются повышенной усталостью, неопределенностью в ходьбе, слабостью, неуклюжестью. В ходе обследования обнаруживается гиперрефлексия (повышенные рефлексы) со спазматическими пирамидальными явлениями, часто – приглушение абдоминальных рефлексов.
- Расстройства мозжечка – распространенный мозговой симптом, варьирующийся по интенсивности, от легкой атаксии (нарушение координации движения) одной конечности до тяжелой атаксии ходьбы, нарушений равновесия, которые также могут быть связаны с атаксией позвоночника (нарушение равновесия ухудшается в темноте и при закрытых глазах).
- Нарушения сфинктеров, особенно мочеиспускательного, частые позывы к мочеиспусканию, которые должны быть немедленно выполнены (мочевой пузырь имеет низкую емкость, часто сокращается, когда накапливается содержимое). Позднее добавляется удержание или недержание мочи. Могут также возникнуть сексуальные расстройства (импотенция).
- Психические симптомы – аффективность, депрессивные синдромы, эйфория. Интеллект не повреждается. Распространена усталость.
Другие проявления очень разнообразны. Существуют разные варианты опасной злокачественной формы, при которой в течение нескольких лет пациент прикован в постели. Может наступить смерть. При доброкачественных формах в течение многих лет больной подвижен, имеет лишь незначительные симптомы. Тем не менее, в большинстве случаев в течение нескольких лет прогрессивно снижается динамика, в ней могут преобладать спастические и мозжечковые симптомы с тяжелой атаксией, преднамеренным тремором, комбинированными спастическо-атаксичными проявлениями.
Что представляет собой демиелинизирующий процесс?
Некоторые нервные окончания (в частности, аксоны периферической и центральной нервной системы) покрыты специфической миелиновой оболочкой. Эта структура выполняет ряд важных функций. В частности, миелин отвечает за скорость передачи электрических импульсов по нервным волокнам. Кроме того, оболочка выполняет барьерные и опорные функции, а также отвечает за питание нервных окончаний.
Демиелинизирующее заболевание головного мозга сопровождается теми или иным повреждениями миелиновой оболочки, что, естественно, сказывается на работе нервных клеток. К слову, демиелинизирующие болезни представляют собой целую группу тех или иных поражений нервной системы, каждое из которых имеет свои особенности и сопровождается уникальным набором симптомов.
На самом деле существует множество заболеваний, так или иначе связанных с процессом повреждения миелиновых волокон. Например, довольно специфической считается болезнь Девика, которая сопровождается воспалением и демиелинизацией оптических нервов и некоторых сегментов спинного мозга.
К хроническим заболеваниям относится и атрофический боковой склероз, который чаще всего проявляется в зрелом возрасте. Список заболеваний можно пополнить такими патологиями, как острый энцефаломиелит, болезнь Краббе, периаксиальный энцефалит, также концентрический склероз Бало (чаще встречается в молодом возрасте), склероз Марбурга и многие другие.
На самом деле существует множество заболеваний, так или иначе связанных с процессом повреждения миелиновых волокон. Например, довольно специфической считается болезнь Девика, которая сопровождается воспалением и демиелинизацией оптических нервов и некоторых сегментов спинного мозга.
Классификация этого недуга построена на выделении первопричины заболевания:
- Если миелин в организме разрушается по наследственно обусловленным причинам, говорят о миелинокластии.
- Если оболочка вырабатывается и функционирует правильно, но потом исчезает из-за действия сторонних факторов, говорят о миелинопатии.
Кроме того, выделяют основные болезни, которые входят в понятие “демиелинизирующее заболевание ЦНС”:
- Самая распространенная патология такого рода – рассеянный склероз – затрагивает все отделы центральной нервной системы. Характерные симптомы очень разнообразны.
- Прогрессирующая мультифокальная лейкоэнцефалопатия.
- Болезнь Марбурга.
- Острый диссеминирующий энцефаломиелит.
- Болезнь Девика.
Демиелинизирующий процесс головного мозга – это такое заболевание, при котором оболочка нервного волокна атрофируется. При этом разрушаются нейронные связи, нарушаются проводниковые функции мозга.
Принято относить к патологическим процессам данного типа – рассеянный склероз, болезнь Александера, энцефалит, полирадикулоневрит, панэнцефалит и другие заболевания.
Причины демиелинизации до сих пор не до конца выявлены. Современная медицина дает возможность выявить три основных катализатора, увеличивающие риск развития нарушений.
Считается, что демиелинизация возникает как следствие:
Генетического фактора – болезнь развивается на фоне заболеваний, передающихся по наследству. Патологические нарушения возникают на фоне аминоацидурии, лейкодистрофии и т.д.
- Приобретенный фактор – миелиновые оболочки повреждаются по причине воспалительных заболеваний, вызванных попавшей в кровь инфекцией. Может быть последствием проведения вакцинации. Реже патологические изменения вызывают травмы, наблюдается демиелинизация и после удаления опухоли.
- На фоне заболеваний – нарушение структуры нервных волокон, особенно миелиновой оболочки, происходит как следствие острого поперечного миелита, диффузного и рассеянного склероза. Проблемы метаболизма, дефицит витаминов определенной группы, миелиноз и другие состояния являются катализаторами поражения.
Для нарушений характерна следующая симптоматика:
- Повышенная и хроническая утомляемость.
Нарушения мелкой моторики – тремор, потеря чувствительности конечностей рук.
- Проблемы в работе внутренних органов – нередко страдают органы малого таза. У пациента наблюдается недержание кала, произвольные мочеиспускания.
- Психоэмоциональные расстройства – многоочаговое поражение мозга, имеющее демиелинизирующий характер, нередко сопровождаются проблемами в психическом состоянии пациента: забывчивостью, галлюцинациями, снижением интеллектуальных способностей. До тех пор, пока для диагностирования не стали использовать точные инструментальные методы, встречались случаи, когда пациентов начинали лечить от слабоумия и других психологических патологий.
- Неврологические нарушения – очаговые изменения вещества головного мозга демиелинизирующего характера проявляются в нарушениях двигательной функций организма и моторики, парезах, эпилептических припадках. Симптоматика зависит от того, какой отдел мозга поврежден.
Очаги демиелинизации в коре головного мозга, в белом и сером веществе приводят к потере важных функций организма. В зависимости от локализации очагов поражения, наблюдаются специфические проявления и нарушения.
Прогноз заболевания неблагоприятный. Нередко демиелинизация, появившаяся в результате вторичных факторов: операции и или воспаления, перерастает в хроническую форму. При развитии заболевания наблюдается постепенно прогрессирующая атрофия мышечных тканей, парализация конечностей и потеря важнейших функций организма.
Единичные очаги демиелинизации в белом веществе головного мозга склонны к разрастанию. В результате, постепенно прогрессирующего заболевания может наступить состояние, при котором пациент не сможет самостоятельно глотать, говорить, дышать. Самым тяжелым проявлением поражения оболочки нервных волокон, является летальный исход.
Что такое демиелинизация? Процесс развивается в результате негативного воздействия белков-антител на нервную ткань. Это сопровождается развитием воспалительной реакции, повреждением нейронов, разрушением миелиновой оболочки и нарушением передачи нервных импульсов.
Оболочки нервных волокон повреждаются под влиянием:
- Наследственной предрасположенности.
- Инфекционно-вирусных заболеваний.
- Хронических очагов бактериальной инфекции.
- Отравлений тяжелыми металлами, бензином, растворителем.
- Сильных и длительных стрессов.
- Чрезмерного употребления животных белков и жиров.
- Неблагоприятной экологической ситуации.
Все эти неблагоприятные условия приводят к развитию аутоиммунного процесса, но наибольшую роль играет генетическая предрасположенность. Определенные гены и их мутация приводят к выработке неправильных антител, которые проникают в барьер между кровью и нервной тканью, защищающий головной мозг от повреждений. В результате этого белок миелин разрушается под воздействием воспалительного процесса.
Вторым провоцирующим фактором являются инфекционные заболевания. Разрушение нормального миелина при этом возникает немного по-другому. В нормальном состоянии иммунная система после попадания в организм инфекции начинает вырабатывать антитела для борьбы с ней. Но иногда белки возбудителя так похожи на белки в тканях организма человека, что антитела их путают и вместе с бактериями уничтожают собственные клетки.
На начальных этапах поражения нервных волокон, когда воспалительный аутоиммунный процесс только начал развиваться, патологические изменения еще можно обратить. Есть шанс на частичное восстановление миелина, что позволит нейронам выполнять определенную часть своих функций. Но с развитием заболевания нервные оболочки разрушаются все больше, происходит оголение нервных волокон, и они теряют способность к передаче сигналов. Избавиться от нервного дефицита и вернуть головному мозгу утраченные функции на этой стадии невозможно.
Определить вид демиелинизации только исходя из симптомов трудно. Поэтому необходимы дополнительные обследования. Проявления зависят от формы патологических изменений.
Рассеянный склероз
Очаги демиелинизации головного мозга чаще всего обнаруживают при рассеянном склерозе. Заболевание сопровождается аутоиммунизацией, повреждением нервных волокон, распадом миелиновых оболочек и замещением поврежденных участков соединительной тканью.
Полностью определить причины нарушений до сих пор не удалось. Считается, что на головной мозг больше всего влияют плохая наследственность, внешние условия, заражение вирусами и бактериями. Поражению обычно подвергаются головной и спинной мозг.
Проявляться патология может:
- парезами и параличами, повышением сухожильных рефлексов, судорогами мышц;
- нарушением равновесия и мелкой моторики;
- ослаблением лицевых мышц, глотательного рефлекса, речевой функции;
- изменением чувствительности;
- импотенцией, запорами, недержанием или задержкой мочи;
- снижением зрения, сужением его полей, нарушением яркости и восприятия цвета.
Болезнь Марбурга
Это самая опасная форма поражения вещества головного мозга. Патология возникает резко и сопровождается стремительным нарастанием симптоматики. На состоянии пациента это отражается самым негативным образом. Человек может погибнуть в считаные месяцы.
Болезнь вначале напоминает инфекцию и сопровождается лихорадкой, судорогами. С разрушением миелина нарушаются двигательные функции, чувствительность и сознание. Характерно появление сильных болей в голове и рвоты, повышение внутричерепного давления. При злокачественном течении поражается ствол головного мозга, в котором собраны ядра черепных нервов.
Болезнь Девика
При этом происходит поражение зрительных нервов и спинного мозга. Острое развитие патологического процесса приводит к полной слепоте. Из-за того, что недуг поражает спинной мозг, человек страдает от парезов, параличей, расстройств функций органов малого таза, нарушений чувствительности.
Суть патологии
Большинство людей не знает, что это такое, что такое демиелинизация головного мозга. Тем не менее, демиелинизирующие заболевания нервной системы бывают как у деток, так и у взрослых. Интересно, что частота их встречаемости связана с географическим положением и расовой принадлежностью: наибольшее количество больных с таким диагнозом относится к европеоидам и наблюдается в Европе и Америке.
Нейроны имеют специфическую форму, отличающую их от всех других типов клеток. У них есть очень длинные отростки, часть из которых покрыта миелиновой оболочкой, что дает возможность передачи нервных импульсов и делает этот процесс более быстрым. Если миелин разрушился, отросток либо совсем не сможет связываться с другими нейронами посредством электрофизиологических импульсов, либо этот процесс будет чрезвычайно затруднен.
Впоследствии пострадает та структура человеческого организма, иннервация которой связана с поврежденным нервом. Это значит, что исчезновение миелиновой оболочки может иметь самые разные симптомы и последствия. Пациенты с похожими диагнозами, но разной локализацией патологического очага могут прожить разное количество времени, прогноз зависит от важности пораженной структуры.
Очень важную роль в разрушении оболочки играет иммунная система, внезапно атакующая живые структуры организма.
Во многих случаях это объясняется тем, что иммунитет очень бурно реагирует на инфекционных возбудителей, находящихся в мозговом веществе, а заодно – и на структурные компоненты ЦНС; развивается так называемая аутоимммунная реакция. Но бывают и другие, неинфекционные причины таких сбоев.
Причины и механизмы демиелинизации
В человеческом организме нервная система сформирована из двух отделов – центральный (головной и спинной мозг) и периферический (многочисленные нервные ответвления и узлы). Отлаженный механизм регуляции работает таким образом: импульс, вырабатываемый в рецепторах периферической системы под воздействием внешних факторов передается в нервные центры спинного мозга, откуда направляются в нервные центры головного мозга.
Нормальное функционирование всего организма во многом зависит от быстроты и качества передачи электрических сигналов по нервным волокнам, как в восходящем, так и нисходящем направлении. Для обеспечения электрической изоляции аксоны большинства нейронов покрыты липидно-белковой миелиновой оболочкой. Она формируется глиальными клетками, причем в периферийном отделе – из Шванновских клеток, а в ЦНС – олигодендроцитов.
Помимо электроизоляционных функций миелиновая оболочка обеспечивает повышенную скорость передачи импульсов за счет наличия в ней перехватов Ранвье для циркуляции ионного тока. В конечном итоге скорость проведения сигналов в миелинизированных волокнах возрастает в 7-9 раз.
Диагностика
Только по клиническим симптомам врач не сможет определить точный диагноз, а тем более – выбрать правильное лечение. Поэтому необходимы такие диагностические исследования, которые позволяют выявить патологические процессы, происходящие в головном мозге.
- Очень информативной является магнитно-резонансная томография. Она дает возможность увидеть, имеются ли единичные очаги или множественные, их расположение. Очень часто на МРТ-снимках видны изменения именно в лобных долях, локализующиеся перивентрикулярно или субкортикально.
- Электронейромиография позволяет не только определить локализацию очагов, но и степень распада структуры нерва.
- Недавно разработан метод вызванных потенциалов, позволяющий оценивать процесс проведения нервных импульсов путем записи электрической активности структур мозга.
Демиелинизирующий процесс головного мозга требует проведения тщательного диагноза:
- МРТ – магнитная томограмма показывает гиперсигнальные очаги в белом веществе головного и спинного мозга на изображениях Т2 и гипосигнальные очаги – на Т1 (количество коррелирует с тяжестью заболевания);
- исследование цереброспинальной жидкости – интратекальный синтез IgG, наличие по меньшей мере 2 олигоклональных полос в щелочной части спектра, не присутствующей в сыворотке, плейоцитоз мононуклеарных клеток (до 100/3), распространенность лимфоцитов;
- исследование вызванных потенциалов (визуальных и соматосенсорных) – увеличение латентности волн;
- офтальмологическое обследование (в случае ретробульбарного неврита) – в острой стадии присутствует отек папилы, позднее – его временное замирание (проявление атрофии);
- гистология – указывает на присутствие воспалительных изменений в голове, дистрофические процессы, дегенерацию нейронов (глиоз).
На пути к диагнозу
Симптоматика демиелинизации чрезвычайно разнообразна и зависит от локализации поражения, особенностей течения конкретного заболевания, скорости прогрессирования симптомов. Обычно у пациента появляются неврологические нарушения, которые часто носят преходящий характер. Первыми симптомами могут стать зрительные расстройства.
Когда больной чувствует, что происходит что-то не то, но оправдать изменения усталостью или стрессом уже не получается, он отправляется к врачу. Заподозрить конкретную разновидность демиелинизирующего процесса только исходя из клиники чрезвычайно проблематично, да и в наличии самой демиелинизации не всегда есть четкая уверенность у специалиста, поэтому без дополнительных исследований не обойтись.
Это интересно: Как готовится крем от морщин в домашних условиях – основные правила
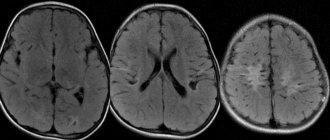
пример очагов демиелинизации при рассеянном склерозе
Главным и очень информативным способом диагностики демиелинизирующего процесса традиционно считается МРТ. Этот метод безвреден, может быть использован для пациентов различного возраста, беременных женщин, а противопоказаниями выступают чрезмерный вес, боязнь замкнутых пространств, наличие металлических конструкций, реагирующих на сильное магнитное поле, психические заболевания.
Круглые или овальные гиперинтенсивные очаги демиелинизации на МРТ обнаруживаются преимущественно в белом веществе под корковым слоем, вокруг желудочков мозга (перивентрикулярно), рассеяны диффузно, имеют различные размеры – от нескольких миллиметром до 2-3 см. Для уточнения времени образования очагов используется контрастное усиление, при этом более «молодые» поля демиелинизации лучше накапливают контрастное вещество, нежели давно существующие.
Основная задача невролога при обнаружении демиелинизации – определить конкретную форму патологии и выбрать соответствующее лечение. Прогноз неоднозначен. К примеру, с рассеянным склерозом можно прожить десяток и более лет, а при других разновидностях продолжительность жизни может быть год и менее.
Причины
Некоторые причины данного заболевания ЦНС не зависят от образа жизни (например, наследственность), другие связаны с пренебрежительным отношением человека к собственному здоровью.
Вероятнее всего, демиелинизирующий процесс головного мозга возникает под влиянием нескольких факторов одновременно.
Развитие этого недуга может быть сопряжено с воздействием таких факторов:
- Дефекты наследственной информации, связанные с формированием миелиновой оболочки.
- Пагубные привычки, вызывающие отравление нейронов дымом, наркотическими соединениями, спиртом.
- Длительное воздействие стресса.
- Вирусы (краснуха, герпетические болезни, корь)
- Нейроинфекции, поражающие нервные клетки.
- Вакцинация от гепатита.
- Аутоиммунное заболевание, на фоне которого осуществляется разрушение миелиновой оболочки.
- Сбои метаболизма.
- Паранеопластический процесс, развивающийся из-за роста новообразований.
- Интоксикации любыми сильнодействующими вредными веществами (в том числе и теми, которые используются в быту – красками, ацетоном, олифой), а также ядовитыми продуктами метаболизма.
- Некоторые врожденные аномалии, такие как «пустое турецкое седло» (подробнее здесь).
Главные причины демиелинизирующего заболевания
Любое демиелинизирующее заболевание ЦНС может проявиться по различным причинам. Самые известные среди них:
- Сбои в работе обмена веществ. Это характерно для таких болезней, как сахарный диабет, заболевания щитовидной железы.
- Паранеопластические процессы, которые являются первым проявлением злокачественной опухоли.
- Интоксикация химическими компонентами: наркотическими, психотропными, алкогольными, лакокрасочными и другими.
- Реакция иммунитета на белки, находящиеся в составе миелина.
Многочисленные исследования последних лет подтверждают, что демиелинизирующие заболевания головного мозга могут развиваться вследствие негативного влияния окружающей среды, плохой наследственности, неправильного питания, затяжных стрессов или бактериального заражения. Важную роль в распространении патологии играют инфекционные заболевания: герпес, корь, краснуха, вирус Эпштейн-Барра.
Далеко не всегда удается выяснить причину появления подобного процесса. Тем не менее, в современной медицине принято выделять несколько основных факторов риска. Например, довольно часто подобный недуг развивается на фоне наследственных заболеваний, включая аминоацидурии, лейкодистрофии, болезнь Александера и т.д.
Демиелизиация может иметь приобретенный характер. В некоторых случаях повреждение миелиновых оболочек возникает на фоне инфекционных воспалительных заболеваний, реже — после введения вакцин. Такие заболевания, как диффузный и рассеянный склероз, острый поперечный миелит также могут вызывать демиелинизацию нервных волокон.
С другой стороны, подобные заболевания могут быть вызваны некоторыми нарушениями метаболизма. В частности, причиной нередко является острый дефицит витамина В12, центральный понтинный миелиноз и некоторые другие состояния.
Среди основных причин, в результате которых в организме начинает развиваться демиелинизация головного мозга принято относить:
- Реакция иммунной системы человека на белок, из которого состоит миелин. В результате необратимых процессов, которые происходят в организме, такой белок начинает восприниматься иммунной системой, как чужеродный. Клетки начинают его атаковать и постепенно разрушать. Данная причина является самой опасной. Запустить этот механизм способны попадание в организм инфекции или особенности иммунитета человека, которые имеют наследственный характер. К ним относят рассеянный склероз, рассеянный энцефаломиелит и т. д.
- Демиелинизирующий процесс может начаться в ответ на наличие нейроинфекции, которая направленно поражает миелин.
- Нарушение обменных процессов в организме. В результате этого миелин начинает страдать от дефицита необходимых ему веществ и постепенно разрушаться. Такое возможно у пациентов, которые имеют в анамнезе сахарный диабет и проблемы связанные с работой щитовидной железы.
- Действие на организм токсинов и химических веществ, среди которых: алкоголь, психотропные препараты, ацетон, продукты жизнедеятельности организма.
- Паранеопластические процессы, возникающие, как осложнение онкологических заболеваний.
В результате проведенных научных исследований, удалось установить, что особую роль в поражении миелина (оболочки нервных волокон), имеют наследственность и неблагоприятные условия окружающей среды. Также есть сведения о связи между вероятностью появления данного заболевания с географическим положением человека, где отмечены очаги демиелинизации.
Немаловажную роль в развитии демиелинизирующего заболевания головного мозга имеют стрессы, неправильное питание, вирусы (среди которых самые распространенные — герпес, корь, краснуха и т. д.), бактерии и плохая экология.
Различают два типа демиелинизации головного мозга:
- Миелинокластия – характеризуется наследственной предрасположенностью к быстрому разрушению оболочки вещества миелина.
- Миелинопатия – процесс разрушения миелиновой оболочки, имеющий другие причины.
Методы лечения
Лечение таких сложных недугов подразумевает два главных подхода: сдерживание патологических явлений в ЦНС и борьба с аутоиммунными процессами (патогенетическая терапия) и смягчение проявления симптомов.
Интерферон
Первое направление лечения подразумевает назначение препаратов, содержащих интерферон. Воздействие на иммунитет предполагает устранение тех иммунных комплексов и антител, которые находятся в крови больного.
Препараты могут вводиться внутривенно, подкожно, и в случае их длительного приема риск резкого прогрессирования действительно снижается.
Плазмаферез
Другой способ устранения опасных для миелина антител заключается в фильтрации ликвора. Во время каждой из восьми последовательных процедур через специальные фильтры прогоняется около 150 мг ликвора. С такой же целью используют и плазмаферез – для удаления антител, циркулирующих в сосудах больного и направляющихся в головной мозг.
Гормоны
Лечение гормонами также помогает удалить из крови агрессивные биохимические соединения, разрушающие оболочку нейронов. Если аутоиммунизация выражена ярко, целесообразно применять цитостатики.
Ноотропы
Симптоматическое лечение предполагает использование ноотропных медикаментов, которые защищают нервную систему от патологического воздействия болезни. Эти препараты принимают длительно, но они не оказывают неблагоприятного воздействия на организм.
Ноотропы не только стимулируют мышление и оптимизируют основные психические процессы, но и предотвращают гибель нейронов и сопутствующих клеток от нехватки кислорода. Под их влиянием улучшается венозная циркуляция и своевременный отток крови от мозга, уменьшается чувствительность структур мозга к отравляющим веществам.
Несмотря на множество положительных эффектов, ноотропы все же имеют противопоказания: их нельзя принимать при серповидноклеточной анемии, наркомании, неврозах, цереброваскулярной недостаточности и некоторых других состояниях.
Миорелаксанты
При данных патологиях может складываться ситуация, когда нейроны с разрушенной оболочкой перестают посылать сигналы для расслабления мышц, и они находятся в непрерывном напряжении. Для устранения такой проблемы назначают миорелаксанты.
Чтобы снизить интенсивность воспаления и затормозить бурную реакцию организма на собственные воспаленные ткани, нужны противовоспалительные препараты. Под их влиянием сосудистая сеть в ЦНС перестает быть столь проницаемой для аутоантител и иммунных комплексов.
Народные методы
Лечение с использованием народных, нетрадиционных методов может быть только вспомогательным. Такие болезни невозможно преодолеть с помощью лекарственных трав, домашних процедур. Но некоторые способы укрепления иммунитета могут быть целесообразны. При этом любые применяемые рецепты должны обсуждаться с лечащим врачом.
Терапия сосредоточена на влиянии на иммунореактивный процесс. К сожалению, причина рассеянного склероза не может быть устранена. Поэтому лечение направлено на улучшение здоровья пациента, смягчение его состояния. Используемые методы можно разделить на 3 группы:
- Кортикоиды – доминирующие средства в период обострения. Они вводятся в основном в период приступа, преимущественно, внутривенно в инфузиях. Применяется Метилпреднизолон. Если терапевтический эффект недостаточен, можно однократно использовать Циклофосфамид.
- В период профилактики рецидивов используются поддерживающие дозы Преднизона или других иммунодепрессантов (Азатиоприн, Циклофосфамид) для замедления дальнейшей атаки и стабилизации процесса. Этот вид лечения в основном используется на ранних стадиях у приступообразной формы. Долгосрочное применение кортикостероидов чревато рядом возможных побочных эффектов, поэтому они всегда вводятся в разовой суточной дозе через день (чередующийся метод).
- Симптоматическое лечение руководствуется клиническими проявлениями. При спастичности применяются миорелаксанты (Баклофен, Тизанидин, Тетразепам). Церебральные симптомы улучшает Физостигмин, тремор – Клоназепам, иногда в сочетании с Тримепранолом. Парестезию может облегчить Карбамазепин, Амитриптилин или гидантоины. Мелипрамин или Дитропан можно использовать против нарушения мочеиспускания. Частью лечения является хорошо подобранная реабилитация. Регулярное целенаправленное лечение важно при наличии определенных провокационных факторов и улучшения прогноза.
Существует ли эффективное лечение?
Эффективность лечения демиелинизированных заболеваний зависит от разновидности патологии, локализации и обширности поражения, запущенности болезни. При своевременном обращении к врачу удается достичь положительных результатов. В ряде случае лечение направлено на замедление процесса и продление жизни.
Медикаментозная терапия основывается на таких методиках:
- Предотвращение разрушения миелина путем блокирования образования антител и цитокинов с помощью интерферонов. Основные препараты – Бетаферон, Релиф.
- Воздействие на рецепторы с целью замедления выработки антител с помощью иммуноглобулинов (Биовен, Веноглобулин). Эта методика используется при лечении острой стадии болезней.
- Инструментальные методы – очистка кровяной плазмы и ликвида с использованием иммунной фильтрации.
- Симптоматическая терапия – назначаются препараты группы ноотропов, нейропротекторов, антиоксидантов, миорелаксантов.
Народная медицина предлагает для лечения патологии такие средства: смесь лука с медом в раной пропорции; сок черной смородины; спиртовая настойка прополиса; чесночное масло; семена мордовника; лечебный сбор из цветков и листьев боярышника, корня валерианы, руты. Конечно, сами по себе народные средства не способны серьезно повлиять на патологический процесс, но совместно с медикаментозными препаратами, они помогают повысить эффективность комплексной терапии.
Разновидности болезни
Классификация этого недуга построена на выделении первопричины заболевания:
- Если миелин в организме разрушается по наследственно обусловленным причинам, говорят о миелинокластии.
- Если оболочка вырабатывается и функционирует правильно, но потом исчезает из-за действия сторонних факторов, говорят о миелинопатии.
Кроме того, выделяют основные болезни, которые входят в понятие “демиелинизирующее заболевание ЦНС”:
- Самая распространенная патология такого рода – рассеянный склероз – затрагивает все отделы центральной нервной системы. Характерные симптомы очень разнообразны.
- Прогрессирующая мультифокальная лейкоэнцефалопатия.
- Болезнь Марбурга.
- Острый диссеминирующий энцефаломиелит.
- Болезнь Девика.
Причины возникновения патологий
Демиелинизирующие заболевания обусловлены повреждением миелиновой оболочки нервных аксонов. Вышерассмотренные эндогенные и экзогенные факторы, обуславливающие процесс демиелинизации, становятся основными причинами болезней. По характеру провоцирующих факторов заболевания подразделяются на первичную (полиэнцефалиты, энцефаломиелополирадикулоневриты, оптикомиелиты, миелиты, оптикоэнцефаломиелиты) и вторичную (вакцинальные, параинфекционные – после гриппа, кори, и некоторых других заболеваний) форму.
Диффузный склероз Шильдера
Демиелинизирующее заболевание также известно, как болезнь Шильдера. Она поражает детей и молодых людей, имеет ненаследственный характер, прогрессивное (быстро развивающееся) течение. Максимальное время выживания – 10 лет.
Основа демиелинизирующей болезни – значительный очаг разрушения миелина, по всей мозговой доле, как правило, распространяющийся по мозолистому телу (каудальное тело, ответственное за присоединение к полушариям головного мозга). Кроме того, в стволе, спинном мозге и зрительных нервах имеются многочисленные единичные небольшие демиелинизирующие поражения.
Симптомы
Развитие болезни Шильдера приводит к следующим проявлениям:
- гемиплегия (паралич всей левой или правой стороны тела) или квадриплегия (полный или частичный паралич всех 4-х конечностей и туловища);
- омонимичная гемианопсия (затемнение половины поля зрения);
- кортикальная слепота, глухоты;
- псевдобульбарный синдром.
Диагностика и лечение – такие же, как при рассеянном склерозе.
Симптоматика
Симптомы зависят от разновидности заболевания и от того, где находятся очаги демиелинизации головного мозга.
В частности, рассеянный склероз характеризуется следующим набором признаков:
- Изменение соотношения интенсивности сухожильных и некоторых кожных рефлексов, парезы, мышечные спазмы.
- Изменение характеристик зрения (искажение поля, четкости, контраста, появление скотом).
- Изменения степени чувствительности различных анализаторов.
- Признаки нарушения функционирования мозгового ствола и нервов, анатомически связанных с головным мозгом (бульбарный синдром, дисфункция мимических мускулов, нистагм).
- Дисфункция органов таза (импотенция, запоры, недержание мочи).
- Изменения нейропсихологического характера (снижение интеллекта, депрессивные состояния, эйфории).
Болезнь Марбурга (рассеянный энцефаломиелит) представляет собой скоротечное смертельно опасное заболевание, которое способно погубить человека за несколько месяцев. Существует классификация, по которой данный недуг относят к форме рассеянного склероза. Он напоминает инфекционное заболевание, при котором проявляются такие симптомы:
- Быстроразвивающаяся демиелинизирующая патология затрагивает ствол мозга и нервы, с ним связанные.
- Повышается внутричерепное давление.
- Нарушается двигательная функция и чувствительность.
- Часто возникает головная боль, сопровождающаяся рвотой.
- Появляются судороги.
Болезнью Девика называют такой процесс демиелинизации, который охватывает преимущественно зрительные нервы, а также вещество спинного мозга. Заболевание считается более опасным для взрослых и менее опасным для детей, особенно если вовремя начать лечение гормональными медикаментами. Проявления этой патологии таковы:
- Проблемы со зрением, влекущие за собой полную слепоту.
- Параличи.
- Дисфункция органов таза.
Другая патология, прогрессирующая мультифокальная лейкоэнцефалопатия, характеризуется сочетанием иммунных сдвигов, вызванных внешними факторами, и появлением демиелинизированных очагов. Заподозрить такой недуг можно по следующим признакам:
- Снижение зрительной способности.
- Снижение интеллекта.
- Потеря координации.
- Судороги.
- Парезы.
Как сами понимаете, подобные проблемы очень снижают качество жизни.
Полиневропатия, поражающая ПНС
Полиневропатия – это группа демиелинизирующих заболеваний периферических нервов, поражающих представителей обоих полов. В возникновении болезни участвуют влияния эндогенных и экзогенных факторов:
- воспаление;
- нарушение обмена веществ;
- токсические, иммунопатогенные эффекты;
- дефицит витаминов, питательных веществ;
- дегенеративные, паранеопластические факторы и др.
Причины следующие:
- наследственные: моторная и сенсорная невропатия;
- метаболические: сахарный диабет, уремия, печеночные расстройства, порфирия, гипотиреоз;
- дефицит питания: недостаток витаминов B12, B1, алкоголь, недоедание, мальабсорбция;
- токсичные: алкоголь, наркотики, органические промышленные вещества (бензол, толуол, акриламид, дисульфид углерода), металлы (ртуть, свинец);
- воспалительно-аутоиммунные: синдром Гийена-Барре, острые и хронические воспалительные демиелинизирующие невропатии, болезнь Лайма;
- аутоиммунные заболевания: узелковый полиартериит, ревматоидный артрит, системная красная волчанка, саркоидоз;
- паранеопластические: рак, лимфопролиферативные расстройства, миелома, гаммапатия.
Затрагиваются, в основном, длинные нервы, клинические проявления преобладают в дистальных отделах конечностей (на противоположной стороне поражения). Признаки могут быть симметричными и асимметричными. Нередко преобладают симптомы чувствительные, двигательные, вегетативные в отношении 3-х основных типов нервных волокон.
Симптомы
Первые симптомы включают жжение, покалывание, чувство стянутости, холода, боль, снижение чувствительности. Эти признаки обычно начинаются на стопах ног, откуда распространяются на лодыжки. Позже, когда поражения вырастают в объемах, проявления достигают области берцовой кости, появляются на пальцах рук.
Среди двигательных проявлений наиболее частые – судороги, тремор мышц (подергивание), слабость мышц, атрофия, повышенная усталость, неуверенная походка.
Расстройство вегетативных нервов вызывает нарушение потливости, кровообращения, сердечного ритма. Происходит снижение рефлексов, нарушение обоняния, поражение глубокой чувствительности и т. д.
Диагностика
Полиневропатия может развиваться остро и хронически. Демиелинизирующее заболевание требует полного профессионального обследования. Необходимо исследовать кровь, мочу (исключить причины диабета, расстройства печени, почек и т.д.). Проводится рентген грудной клетки, ЭМГ, исследование цереброспинальной жидкости (люмбальная пункция), обследование членов семьи, нервная и мышечная биопсия.
Лечение
Лечить полинейропатию можно после определения ее причины. Основа терапии – именно устранение причинного фактора. Значительная часть лечебного процесса – поддерживающая, направленная на регенерацию периферических нервов, но не затрагивающая основные причины, не излечивающая демиелинизирующую болезнь.
Симптомы
На самых ранних этапах развития патологии клиническая картина отсутствует, так как включаются механизмы компенсации, здоровые клетки начинают работать за себя и за склерозированную ткань.
При поражении половины структур пациент начинает жаловаться на различного рода нарушения зрения, снижение чувствительности кожных на туловище и конечностях, слабость в мышцах и изменение походки. Далее самочувствие постепенно ухудшается, симптоматика дополняется болями в руках и ногах из-за спазмирования мускулатуры, появлением патологических рефлексов, выявляемых при общем осмотре специалистом, повышенной утомляемостью при обычной трудовой деятельности, парезом мимических мышц. Отмечается нарушение психики, изменение поведения, настроения. Больной может невнятно разговаривать или говорить несвязанные логически фразы. Иногда затруднены дефекация и мочеиспускание. Редко возникают эпилептические припадки.
На самочувствие человека могут влиять душные помещения, горячий душ, перегревания на солнце. Подобные нюансы стоит помнить избегать с целью предотвращения приступов.
Источники
- https://vsemugolova.com/bolezni/skleroz/vidy-sk/rasseyannyj/kod-po-mkb.html
- https://diabetik.guru/info/cerebralnyj-ateroskleroz-kod-po-mkb-10.html
- https://yusupovs.com/articles/neurology/demieliniziruyushchee-zabolevanie-tsns/
- https://kiberis.ru/?p=21441
- https://diseases.medelement.com/disease/%D0%B4%D0%B5%D0%BC%D0%B8%D0%B5%D0%BB%D0%B8%D0%BD%D0%B8%D0%B7%D0%B8%D1%80%D1%83%D1%8E%D1%89%D0%B8%D0%B5-%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D0%B8-%D1%86%D0%B5%D0%BD%D1%82%D1%80%D0%B0%D0%BB%D1%8C%D0%BD%D0%BE%D0%B9-%D0%BD%D0%B5%D1%80%D0%B2%D0%BD%D0%BE%D0%B9-%D1%81%D0%B8%D1%81%D1%82%D0%B5%D0%BC%D1%8B/13509
- https://diseases.medelement.com/disease/12881
- https://NashiNervy.ru/tsentralnaya-nervnaya-sistema/kod-rasseyannogo-skleroza-po-mkb-10.html
[свернуть]
Латеральный амиотрофический склероз (ЛАС)
ЛАС начинается незаметно. У пациента возникают трудности с обычными действиями (письмо, застегивание пуговиц). Позже развиваются проблемы с ходьбой, мышечные судороги, трудности с глотанием. В конце больной полностью парализован, зависит от искусственного дыхания, питания. При смертельном ЛАС пациент постепенно теряет нервные клетки. В 5-10% случаев заболевание имеет наследственную форму.
Демиелинизирующее заболевание характеризуется селективным нарушением центральных и периферических моторных нейронов (моторный нейрон – нервная клетка, непосредственно иннервирующая скелетные мышцы). Речь идет о постепенном исчезновении мотонейронов спинного мозга, в области мозгового ствола, дегенерации кортикоспинального пути.
Симптомы
Типичные проявления: мышечная атрофия, фасциоз, тендинококковая гиперрефлексия, спастические явления. Болезнь начинается около 40-50-летнего возраста (чаще – до 60 лет). Развивается неуклюжесть рук, позже добавляются трудности при ходьбе. Вскоре возникает атрофия мышц. Могут присутствовать мышечные спазмы, боли. Иногда болезнь начинается с бульбарного синдрома, трудностей с речью, глотанием.
Лечение
Лечения демиелинизирующего недуга не существует, терапия только симптоматичная, но не очень эффективная, не целенаправленная. Некоторая задержка в ходе заболевания была продемонстрирована при применении препарата Рилузол (Рилутек). Прогрессирование очень быстрое, обычно в течение 5 лет с момента начала заболевания.
ОДЭМ = острый диссеминизированный энцефаломиелит
Острый диссеминированный энцефаломиелит (ADEM от англ. Acute disseminated encephalomyelitis)развивается после перенесённой инфекции или вакцинации. У болезни монофазное течение, но у 25% могут быть рецидивы. Заболеваемость составляет 0.4-0.8 больных на 100000, смертность до 5%, полная ремиссия происходит у 50-70%. Для болезни характерны сезонные пики заболеваемости зимой и весной.
Патология
Патогенетические механизмы этого демиелинизирующего заболевания до конца не изучены, не смотра на большое количество иммунологических сдвигов констатированных в процессе изучения болезни. Изучение болезни, в основном, опирается на наблюдения экспериментальных моделей болезни. При ADEM образуется обширное воспаление белого и серого вещества мозга, перивенозной локализации со сливающимися очагами демиелинизации.
Инфильтрат состоит из макрофагов/моноцитов и лимфоцитов. В последних исследованиях обнаружено, что перивенозная демиелинизация связанна с активацией микроглии коры без потери миелина. Макроскопически наблюдается отёк мозга, а микроскопически – гиперэмия, отёк эндотелия, инфильтрация стенки сосудов и периваскулярный отёк.
В отличии от РС, в патогенез ADEM вовлечены про и антивоспалительные цитокины и гемокины: IL-1beta, 2, 4, 5, 8, 10; TNF-alfa, IFN-gamma.
Клиническая картина
В анамнезе перенесённая в последние дни-недели инфекция или эпизод с повишенной температурой; или вакцинация. Нейрологическая симптоматика нарастает быстро, в течении 2-30 дней после инфекции или вакцинации, но полностью не доказана роль инфекции или вакцинации как триггера заболевания.
Клинически, наблюдаются общие симптомы: высокая температура, цефалгия, менингизм, которые появляются перед началом очаговой ЦНС симптоматики. Классические ADEM симптомы – это энцефалопатия, судорожный синдром, двусторонний оптический нейрит и симптоматика в зависимости от локализации очагов поражения в ЦНС.
Диагностика
В спинномозговой жидкости классически выявляется плеоцитоз (100/3), олигоклональные антитела негативны, высокая концентрациябазового миелинового протеина (MBP).
На МРТ визуализируются обширные очаги поражения белого вещества головного и спинного мозга. Классически повреждения локализованы субкортикально и в центральной части белого вещества. Есть свидетельства о локализации повреждений так же, в сером веществе коры головного мозга и базальных ганглиях при ADEM.
Лечение
Стероиды: Метилпреднизолон 20 мг/кг/день 3-5 дней, иногда продолжая Преднизолон п/о, постепенно снижая дозу, в течении 4-6 недель.
IVIG: альтернативный метод лечения, дозировка 0.4-2 г/кг и/в2-3 дня.
Плазмаферез: используется как последнее средстро для лечения ADEM, когда пациент не реагирует на метилпреднизолон в высоких дозах. Плазмаферез улучшает клинику, но нет доказательств, того, что применение этого метода на ранних стадиях эффективно.
Демиелинизирующее заболевание головного и спинного мозга, происходящее после острых вирусных инфекций (корь, краснуха и т.д.) или некоторых видов вакцинации (например, от бешенства, оспы и др.). Это, скорее, иммунологическое осложнение инфекции, чем прямое поражение ЦНС вирусом.
Клиническая картина не отличается от других энцефаломиелитов. Ликворологические данные либо нормальные, либо показывают диссоциацию цитологического белка.
Современные методы диагностики
Основным способом диагностических исследований для выявления демиелинизирующих заболеваний является магнитно-резонансная томография (МРТ). Методика совершенно безвредна и может использоваться для пациентов любого возраста. С осторожностью МРТ применяется при ожирении и психических отклонениях. Для уточнения активности патологии применяется контрастное усиление (недавние очаги быстрее накапливают контрастирующее вещество).
Наличие демиелонизирующего процесса можно выявить путем проведения иммунологических исследований. Для определения степени проводниковой дисфункции применяются специальные методы нейровизуализации.