Психовегетативный синдром характеризуется тем, что может включать в себя большое количество различных симптомов, возникающих со стороны многих систем и органов. Такие признаки настолько многообразны, что человек может длительное время ходить по врачам для выяснения диагноза. Но чаще всего многочисленные исследования не способны выявить какую-либо патологию, и в этом случае врачи рекомендуют больному обратиться к психоневрологу, подозревая наличие психовегетативного синдрома. Так что же это такое?
Особенности проявления психовегетативного синдрома
Эта патология проявляется сердечными недомоганиями, головной болью, повышенным потоотделением, тошнотой, головокружением, тяжестью в желудке, нарушением мочеиспускания, чувствительностью к холоду. Все это сопровождается тревожным, подавленным и раздражительным состоянием, внутренним беспокойством, различными фобиями, апатией и бессонницей. Тщательное обследование показывает, что все органы абсолютно здоровы, а все симптомы являются ложными.
Условия возникновения — кто в группе риска?
В группе риска развития расстройства находятся подростки, дети, молодые люди. Реже страдают синдромом пожилые и люди старше 40 лет. Женщины в период менопаузы находятся в зоне риска.
Возникновение синдрома связано с развитием молодого человека в подростковом возрасте. Если развитие организма и функционирование эндокринной системы не соответствуют друг другу, возможно проявление психовегетативной дистонии.
Наследственные факторы играют большую роль при развитии заболевания. Возможен семейный характер расстройства. Если оно вызвано наследственным фактором, то может дать о себе знать с раннего детского возраста.
В возрасте до 3 лет возможны приступы, сопровождающиеся судорожными сокращениями мышц. Наблюдение психовегетативного синдрома может свидетельствовать о развитии эпилепсии. Во время припадка в детском возрасте синеет кожный покров, ребенок заходится плачем и звуками, схожими с лаем.
Развитие вегетативной дистонии может со временем остановиться и компенсироваться. Но даже в таких случаях относительно здоровое состояние организма не стойкое. Расстройство может при малейшей эмоциональной нагрузке, тревоге или стрессовом состоянии опять возобновиться.
Больным противопоказаны физический труд, резкая смена климатических условий. Синдром может проявиться с новой силой при развитии соматических заболеваний, гормональных изменений.
Ранее здоровый человек может страдать психовегетативным синдромом после длительного стресса, различных экстремальных событий и ситуаций.
Женщины более подвержены расстройству вегетативной функции, поскольку беременность, лактация, климакс, а также преклимакс становятся причинами резких гормональных изменений.
Нередко психовегетативный синдром связан с цереброваскулярными нарушениями, как то атеросклероз головного мозга, ТИА и другие сосудистые нарушения.
Психовегетативный синдром обусловлен нехваткой выработки серотонина. Именно нарушение обмена этого вещества становится благополучной биохимической предпосылкой развития вегетативной дистонии.
Причины
Психовегетативный синдром проявляется из-за конституционных особенностей человека, расстройств психического и соматического типа, под влиянием наследственных факторов, а также в результате органического поражения нервной системы.
Это заболевание может проявляться из-за гормональных перестроек организма, психосоматических болезней (бронхиальная астма, гипертония и т. д.), психофизиологических сдвигов (острый и хронический стресс), болезней нервной системы, неврозов, психических расстройств, некоторых профессиональных заболеваний.
Такие причины приводят к возникновению вегетативной дистонии, которая часто сопровождается паническими атаками.
Консультация специалиста
Консультация требуется, если симптомы тревоги длятся более трех месяцев.
В настоящее время на сайте МЗ Украины размещены клинические протоколы оказания медицинской помощи больным при разных заболеваниях.
Клинический протокол МЗ Украины оказания лечебной помощи при нейроциркуляторной дистонии
С точки зрения кардиолога хотелось бы подробнее рассмотреть протоколы оказания обязательной и дополнительной медицинской помощи больным с нейроциркуляторной дистонией (Приказ № 436 от 03.07.2006 «Об утверждении протоколов оказания медицинской помощи по специальности «Кардиология»). В перечень обязательных обследований наряду со сбором жалоб, анамнеза и клиническим осмотром входят измерение АД, ЭКГ, ЭхоКГ, рентгенография органов грудной клетки, пробы с физической нагрузкой и лабораторные исследования (общий анализ крови, мочи, АЛТ, АСТ, билирубин, креатинин, холестерин, глюкоза крови). Суточное мониторирование АД и ЭКГ отнесены к дополнительным методам исследования.
Обязательная медицинская помощь включает в себя бета-адреноблокаторы, а при симптоматических аритмиях — антиаритмические препараты и… все. Этим и ограничивается лечение кардиологами «полиэтиологического заболевания, основными признаками которого являются нестойкость пульса, АД, кардиалгия, дыхательный дискомфорт, вегетативные и психоэмоциональные нарушения сосудистого тонуса и т.д.».
Клинический протокол МЗ Украины оказания лечебной помощи при вегетососудистой дистонии
А в соответствии с клиническим протоколом оказания медицинской помощи больным с вегетососудистой дистонией (Приказ № 487 от 17.08.2006 «Об утверждении протоколов оказания медицинской помощи по специальности «Неврология»), это заболевание уже должен лечить невропатолог, семейный врач, терапевт.
ВСД характеризуется как «полиэтиологическое заболевание, клинические проявления которого обусловлены несбалансированностью функций симпатического и парасимпатического отделов вегетативной нервной системы, которые проявляются разнообразной перманентной и пароксизмальной симптоматикой, особенно при физической и эмоциональной нагрузке, нестойкостью пульса, АД, повышением температуры тела, цефалгией, кардиалгией, эмоциональной лабильностью, ортостатическими реакциями, паническими расстройствами».
В данном случае объем обследований уже более разнообразный и включает опять же сбор жалоб и анамнеза, но предполагается и осмотр специалистами смежных специальностей, как терапевт, кардиолог, невролог, эндокринолог, отоларинголог, окулист. Обязательным являются измерение АД, ЭКГ, ЭЭГ, ЭхоКГ, лабораторные исследования.
А чем предлагается лечить больного с ВСД? В данном случае невролог может уже назначить седативную, вегетотропную тонизирующую терапию (адаптогены), α- или β-адреноблокаторы, гипотензивные препараты, салуретики, антидепрессанты, ноотропы, венотоники, витаминотерапию, антипароксизмальные препараты. Достойное место отведено немедикаментозным методам лечения, в особенности психотерапии и физическим нагрузкам.
Клинический протокол МЗ Украины оказания лечебной помощи при панических атаках
И только в клинических протоколах оказания медицинской помощи больным с паническими расстройствами (Приказ МЗ Украины № 59 от 05.02.2007 «Об утверждении протоколов оказания медицинской помощи по специальности «Психиатрия») основное внимание уделяется устранению психотравмирующей ситуации, которая и привела к развитию вегетативных пароксизмальных состояний с акцентом в сердечно-сосудистой системе.
Интересным является тот факт, что психиатры в процессе дифференциальной диагностики предлагают прежде всего исключить у больного эндокринологические нарушения (гипо- и гипертиреоз, гипогликемическое состояние при сахарном диабете), а также стенокардию, аритмию, гипертоническую болезнь, хронический бронхит и бронхиальную астму, эпилепсию, гипоталамические нарушения, абстинентный синдром, алкоголизм или наркоманию, гормональные нарушения, связанные с патологией надпочечников, приступы гипотонии или другие органические поражения, обусловленные инфекцией или травмой.
В комплексную клинико-диагностическую программу входят клинико-анамнестический, психодиагностический и клинико-психологический методы обследования, а также методы инструментального и лабораторного обследования (не уточняется, какие именно), при необходимости консультации других специалистов для исключения соматических заболеваний.
Как же лечится паническая атака в соответствии со стандартами лечения МЗ Украины? Лечение панического расстройства включает фармакологические, психотерапевтические и психосоциальные мероприятия и их комбинации.
Какое же фармакологическое лечение рекомендуется больным с паническими расстройствами? На этапе купирования панической атаки в соответствии с приказом МЗ Украины ведущая роль в лечении панических расстройств принадлежит антидепрессантам, β-адреноблокаторам и бензодиазепинам.
бензодиазепины являются симптоматическими препаратами для купирования приступа. Применяются как типичные бензодиазепины (седуксен, феназепам и др.), так и атипичные (клоназепам, алпразолам). Длительность применения бензодиазепинов не должна превышать 3–4 недели, так как может формироваться «лекарственная зависимость», а также наблюдаться масса побочных реакций — синдром отмены, нарушение конгнитивных функций и концентрации внимания, миорелаксация, сонливость и т.д.
Принципиально новым подходом к лечению пациентов с вегетативными кризами явилось создание в НИИ фармакологии им. В.В. Закусова РАМН оригинального селективного небензодиазепинового анксиолитика Афобазола. Появлению препарата предшествовала разработка совершенно новой и оригинальной концепции механизмов анксиолитического действия. Ученые предположили, что возможно избирательное устранение тревожности без влияния на другие психические функции. Афобазол не является агонистом бензодиазепиновых рецепторов. Его действие препятствует возникновению мембранозависимых изменений в ГАМК-рецепторном комплексе, которые возникают в процессе развития тревожного расстройства [1, 8]. Важно, что препарат проявляет выраженное анксиолитическое и легкое стимулирующее действие уже на 5–7-е сутки приема при пассивном фенотипе эмоционально-стрессовой реакции и не оказывает, в отличие от бензодиазепинов, седативного эффекта при активно» типе поведения в эмоционально-стрессовых условиях. По данным экспериментальных исследований установлено, что Афобазол оказывает анксиолитическое действие, не сопровождающееся при использовании широкого диапазона доз гипноседативными и миорелаксантными свойствами, синдромом привыкания, а также негативным влиянием на показатели внимания и памяти.
Какая имеется доказательная база по эффективности применения Афобазола?
Результаты рандомизированных сравнительных клинических исследований эффективности и переносимости Афобазола в качестве анксиолитического средства у больных как с тяжелыми невротическими расстройствами (генерализованное тревожное расстройство), так и со сравнительно легкими состояниями (неврастения, расстройства адаптации), проведенных в ведущих клиниках Российской Федерации, показали, что Афобазол является надежным анксиолитиком и по эффективности действия не уступает диазепаму и оксазепаму [1, 8]. Вместе с тем Афобазол в отличие от бензодиазепинов характеризуется отсутствием привыкания и синдрома отмены при прекращении приема [1, 8].
Какая имеется доказательная база по эффективности применения Афобазола в Украине?
В 2007 году в Украине закончилось проведение мультицентрового открытого сравнительного исследования терапевтической эффективности и переносимости нового небензодиазепинового анксиолитика Афобазол при лечении непсихотических психических и психосоматических расстройств, сопровождающихся тревогой (неврастении, генерализованного тревожного расстройства и расстройств адаптации) и опубликованы его результаты [9].
Клиническая апробация проведена в 11 исследовательских центрах Украины у 300 пациентов (ведущие исследователи профессор А.К. Напреенко и профессор Н.А. Марута).
Были сделаны выводы, что препарат Афобазол (таблетки по 10 мг производства ОАО «Щелковский витаминный завод», Российская Федерация) оказывает значительный самостоятельный анксиолитический эффект (превышающий терапевтическое влияние немедикаментозной терапии в среднем на 37 %), потенцирует действие психотерапии при различных формах неврастении, расстройствах адаптации и генерализованном тревожном расстройстве, а также психосоматических нарушениях. Начало обратного развития основных симптомов указанных непсихотических психических расстройств при применении Афобазола наблюдается уже с 5–7-го дня лечения, а стойкое значительное улучшение — к 30-му дню терапии [9]. Кроме того, целесообразна дифференцированная, в зависимости от клинической формы и степени выраженности заболевания, коррекция дозы Афобазола от 15 до 60 мг в сутки. Наиболее эффективными и хорошо переносимыми являются суточные дозы 30–40 мг. Афобазол потенцирует действие некоторых соматотропных и нейротропных лекарственных средств, что позволяет применять последние в меньших дозах, а также способствует быстрейшему устранению ряда соматических и неврологических симптомов [9]. Оказалось, что препарат безопасен для возрастной группы больных от 18 лет и старше, не вызывает нежелательных изменений по данным лабораторных показателей. Афобазол хорошо переносится больными из разных социальных слоев населения, в том числе с непсихотическими психическими расстройствами, протекающими на фоне экзогенно-органических церебральных изменений и коморбидных соматических заболеваний. Афобазол имеет хорошие показатели интеракции с лекарственными средствами, назначаемыми врачами-интернистами и невропатологами, не вызывает симптомов отмены, а также проявлений формирования лекарственной зависимости от него, равно как и снижения продуктивной психической активности пациентов. Афобазол рекомендуется к широкому медицинскому применению при непсихотических психических, а также психосоматических расстройствах, сопровождающихся тревогой, как в стационарной, так и амбулаторной лечебной практике. Препарат Афобазол в качестве протектора с целью профилактики данных нарушений может быть рекомендован лицам, находящимся в стрессогенных ситуациях [9].
В том же 2007 году на кафедре кардиологии и функциональной диагностики НМАПО им. П.Л. Шупика (г. Киев) было обследовано 30 больных с нейроциркуляторной дистонией в возрасте от 19 до 46 лет с наличием выраженных психосоматических расстройств. Все больные получали бета-адреноблокаторы небиволол в дозе 5–10 мг/сут. или бетаксолол в дозе 10–20 мг/сут. и дополнительно Афобазол (ОАО «Щелковский витаминный завод», Российская Федерация) по 10 мг 3 раза в день в течение месяца.
Исследование проводилось с целью изучить влияние Афобазола на уровень артериального давления, состояние вегетативной нервной системы, а также предсердную и желудочковую аритмогенность у пациентов с НЦД.
В результате проведенного исследования было выявлено выраженное проявление тревожного и тревожно-депрессивного синдрома у всех больных с НЦД, что подтверждалось высоким средним баллом по шкале тревоги HARS и требовало соответствующего патогенетического лечения.
Анализ динамики показателей шкалы тревоги HARS показал, что все они подверглись значительной редукции в процессе лечения Афобазолом. Так, общий балл HARS за 4 недели терапии сократился на 53,6 %, балл психической тревоги — на 51 %, а соматической — на 56 %. Таким образом, Афобазол в равной степени действовал как на психические, так и на соматические компоненты тревоги.
При применении Афобазола наблюдалась стабилизация артериального давления, а также баланса симпатической и парасимпатической вегетативной нервной системы, что выражается в уменьшении проявлений таких нарушений ритма сердца, как наджелудочковая экстрасистолия и тахикардия, а также желудочковая экстрасистолия.
Афобазол также характеризуется хорошей переносимостью, что повышает комплайентность к проводимой терапии [4, 5].
Симптомы
Если имеется подозрение на психовегетативный синдром, симптомы его могут быть различными. Проявляться они могут наличием разнообразных синдромов, которые лечатся только комплексно.
Кардиоваскулярный синдром обычно проявляется нарушениями в работе сердца (тахикардия, брадикардия), повышением артериального давления, зябкостью конечностей, приливами, изменениями цвета кожного покрова (цианоз, бледность).
Кардиологический синдром характеризуется возникновением болей различного характера или чувством дискомфорта в прекардиальной области. Иногда считается, что таким образом проявляется стенокардия, но в этом случае боль не проходит даже после приема нитроглицерина.
Также при гипервентиляционном синдроме человек может страдать от ощущения нехватки воздуха, одышки, кашля. Из-за учащенного дыхания организм начинает испытывать недостаток углекислого газа, что проявляется мышечными спазмами и парестезией в периоральной области и дистальных отделах конечностей. Нехватка воздуха вызывает у больного предобморочное состояние – у него начинает темнеть в глазах, появляются слабость и головокружение.
Возникают боли в сердце и животе из-за нарушенной моторики желудочно-кишечного тракта. У человека пропадает аппетит, появляется синдром раздраженной кишки. В некоторых случаях открывается рвота, возникает расстройство стула, тяжесть в эпигастрии.
Психовегетативный синдром с цереброваскулярными нарушениями сопровождается головными болями, склонностью к обморокам, шумом в ушах и голове, головокружениями. Возникают они из-за церебральных ангиодистоний, основой которых считается дисрегуляция тонуса сосудов мозга гипотонического, гипертонического или смешанного характера.
Психовегетативный синдром проявляется сексуальной дисфункцией. У мужчин в этом случае нарушается эрекция или эякуляция, а у женщин возникает аноргазмия или вагинизм. Может повышаться или понижаться температура тела, появляется озноб.
Сущность
Это распространенный вид невроза, которым страдает существенная часть населения планеты, причем женщин, страдающих от панических атак, примерно в 2 раза больше, чем мужчин.
Те, кто страдает от синдрома панической атаки, обычно редко об этом говорят, стесняются таких психических проявлений.
Панические атаки, по сути, являются незаметными для окружающих. Хотя человека, который страдает от таких атак, во время приступа все пугает, кажется, что создается вид человека с больной психикой, что все кружится, плывет земля под ногами, и что окружающие говорят о нем и его недостатках. Это является одним из заблуждений. Все происходящее находится, по сути, лишь в голове того, кто страдает от рассматриваемого явления.
Что такое паническая атака?
Достаточно много людей время от времени страдают паническими расстройствами. Чаще всего такая патология развивается в возрасте 20-30 лет и в основном у женщин.
Психовегетативный синдром с паническими атаками имеет следующие симптомы:
- нарушаются дыхательные, сосудистые реакции;
- изменяется терморегуляция, потоотделение;
- повышается артериальное давление;
- возникает тахикардия, нарушается сердечный ритм.
Такие симптомы, возникающие внезапно и безо всяких причин, приводят к образованию эмоционально-аффективных расстройств. В этом случае появляется беспричинный страх, доходящий до паники. Случается, что первая паническая атака перерастает в дальнейшем в конкретный страх – возникает боязнь инсульта, инфаркта миокарда, падения, потери сознания, сумасшествия и т. д.
Между приступами у больных обычно развиваются вторичные психовегетативные синдромы. Человек не может находиться в толпе, магазине, слишком далеко от дома или, наоборот, один в квартире. Это приводит к возникновению депрессии, снижается социальная активность, больной теряет интерес к окружающему миру, повышается утомляемость, слабость, снижается аппетит, нарушается сон.
Постпрандиальная гипотензия
Постпрандиальная гипотензия – это внезапное падение артериального давления после еды, вызванное его изменениями во время переваривания пищи. Симптомы включают головокружение, обморок через 15-90 минут после еды. Заболевание встречается у взрослых в возрасте старше 60 лет и у людей с другими нарушениями ВНС.
Во время пищеварения лишняя кровь направляется в желудок и тонкую кишку, заставляя сердце биться быстрее, сильнее. Кровеносные сосуды вдали от пищеварительной системы сужаются. Эти действия влияют на кровоток по всему телу.
У людей с постпрандиальной гипотензией сердце не бьется так быстро, как необходимо, кровеносные сосуды не сжимаются, как следует, поэтому артериальное давление падает.
Диагностика заболевания
Чтобы диагностировать психовегетативный синдром, требуется всестороннее обследование. В первую очередь врач должен исключить все соматические заболевания, которые проявляются подобным образом.
Качественная диагностика требует консультации нескольких врачей разных профилей. Очень важным считается опрос больного. Врач обязан расспросить его обо всех ощущениях и узнать все тонкости проявления заболевания.
В процессе обследования часто назначают электрокардиограмму, компьютерную томографию, МРТ, допплерографию сосудов.
Каким болезням и ситуациям характерен
Некоторые жизненные ситуации и заболевания могут спровоцировать расстройства в работе вегетативной нервной системы. Таковыми являются хронические неврологические и соматические заболевания.
Причиной также могут стать:
- сам факт длительного нахождения в клинике;
- беременность;
- лактация;
- прием гормональных препаратов;
- половое созревание;
- климакс;
- преклимакс;
- резкая отмена приема лекарственных препаратов.
Особенности телосложения имеют немаловажное место среди причин развития вегетативной дистонии.
Лечение
Если возник психовегетативный синдром, лечение его должно проходить по возможности без использования медицинских препаратов. Больному назначают сеансы массажа, рефлексотерапии, лечебную физкультуру. Чтобы уменьшить проявление гипервентиляции, рекомендуется проводить дыхательную гимнастику.
При острых проявлениях заболевания пациенту назначают бензодиазепиновые препараты. При тревожно-депрессивном состоянии с нарушениями сна предписывают антидепрессанты, обладающих седативным действием. Такие препараты, как бета-блокаторы, используют при артериальной гипертензии, болях в сердце, тахикардии.
Важно вести здоровый образ жизни, закаливать тело, применять лечение, укрепляющее организм. Во многих случаях позитивный эффект наступает после рациональной психотерапии, во время которой больному стараются донести, что у него отсутствует заболевание, угрожающее его жизни.
Также практикуется санаторно-курортное лечение, которое эффективно влияет на организм больного из-за смены климата.
Афферентный отказ Baroreflex
Афферентная барорефлексная недостаточность вызывает колебания кровяного давления из-за отказа чувствительных к нему нервов, передающих информацию в мозг. В результате оно чередуется между слишком высоким и слишком низким. Симптомы:
- головокружение;
- обморок;
- головные боли;
- потливость;
- покраснение кожи.
Это состояние возникает при повреждении чувствительных к кровяному давлению нервов в шее после лечения рака, хирургического вмешательства, лучевой терапии. Возникает у людей с инсультом, при котором поражены участки мозга, передающие информацию о кровяном давлении.
Может быть результатом наследственных нарушений, которые влияют на развитие специфических нервов.
Психовегетативный синдром у детей
В детском возрасте это заболевание характеризуется сочетанием вегетативных и психоэмоциональных расстройств, которые возникают из-за различных патологий нервной системы. Способствуют развитию болезни неустойчивость таких вегетативных параметров, как температура и артериальное давление, а также плохая переносимость умственного и физического труда. Синдром довольно часто наблюдается при гормональной перестройке в период взросления. Лечится заболевание медикаментозными и немедикаментозными методами.
Множественная системная атрофия
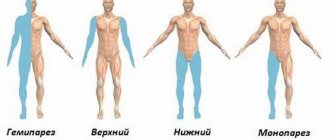
Множественная системная атрофия – это редкий вегетативный синдром. Обычно поражает мужчин и женщин в возрасте 50 лет. Быстро прогрессирует в течение 5-10 лет. Состояние вызывает прогрессирующую потерю двигательной функции. В конечном итоге, возникает необходимость использования инвалидной коляски.
Существует два различных типа этого состояния: мозжечковый и тип болезни Паркинсона. Диагноз, зависит от наиболее выраженных симптомов на момент его оценки.
- Люди с паркинсоническим типом имеют симптомы, похожие на болезнь Паркинсона, такие как медленное движение, скованность, дрожь, проблемы с равновесием, координацией.
- При мозжечковом типе – потеря координации, затруднения при глотании, проблемы с речью, дрожащий голос, необычные движения глаз.
Узнать больше Все о синдроме Прадера-Вилли, Лабхарта-Вилли
Это состояние имеет тенденцию прогрессировать быстрее, чем болезнь Паркинсона. Большинство людей нуждаются в помощи при ходьбе, например, трость, ходунки, инвалидная коляска, в течение нескольких лет после появления симптомов.
Профилактика
При заболевании следует нормализовать режим сна и отдыха и спать в сутки не менее восьми часов
Избежать появления психовегетативного синдрома и предупредить его повторное возникновение в будущем помогают простые профилактические мероприятия. С их помощью человеку удастся нормализовать свой образ жизни и справиться с незначительными отклонениями в работе организма, которые могут перерасти в болезнь.
В первую очередь необходимо нормализовать режим сна и отдыха. В сутки человек должен спать не меньше 8 часов. Также нужно пересмотреть ежедневный рацион питания. Рекомендуется включать в свое меню продукты и блюда, которые могут насытить организм ценными веществами. При необходимости можно пройти курс витаминотерапии. Какой именно препарат выбрать для этих целей – подскажет терапевт или другой узкопрофильный специалист.
Человеку, который оказался в группе риска, необходимо научиться ограждать себя от негативных мыслей и эмоций. Ему следует находиться в здоровой обстановке. Мышление потенциального больного должно быть позитивным. Лишние тревоги и стрессы лишь поспособствуют развитию психовегетативного синдрома.