Экстрамедуллярные опухоли
Экстрамедуллярные опухоли могут быть
Интрадуральные: расположены внутри твердой оболочки мозга, но на поверхности спинного мозга, а не внутри его паренхимы
Экстрадуральные: расположены вне твердой мозговой оболочки
Большинство интрадуральных опухолей доброкачественны и обычно представлены менингиомами и нейрофибромами –двумя самыми частыми первичными опухолями спинного мозга.
Большинство экстрадуральных опухолей метастатические. Они обычно возникают как карциномы легких, молочной железы, предстательной железы, почек, щитовидной железы или как лимфомы, наиболее часто как неходжкинская лимфома, но также и как лимфома Ходжкина, лимфосаркомы и ретикулоклеточные саркомы.
Интрадуральные и экстрадуральные опухоли чаще оказывают свое воздействие путем сдавливания спинного мозга и его корешков, а не путем прорастания в паренхиму. Большинство экстрадуральных опухолей проникают в кость и разрушают ее до того, как окажут компрессирующее воздействие на спинной мозг.
Клинические проявления
Боль – ранний симптом, особенно при экстрадуральных опухолях. Она прогрессирует, не зависит от физической активности и усугубляется в положении лежа. Боль может локализоваться в спине и/или распространяться в зоне дерматома (корешковая боль).
Неврологические нарушения указывают на развившееся со временем поражение определенного отдела спинного мозга. В качестве типичных примеров можно привести спастическую слабость, недержание мочи, а также нарушение функций некоторых или всех сенсорных путей на определенном уровне спинного мозга и ниже. Нарушения обычно появляются билатерально.
Интрадуральные экстрамедуллярные опухоли могут вызывать боль при сдавливании нервных корешков, а также могут быть безболезненными, если компрессии подвергается непосредственно спинной мозг без вовлечения корешков.
Главная » Виды заболеваний » Опухоли спинного мозга
Опухоли спинного мозга
Опухоли центральной нервной системы составляют 12% всех новообразований, опухоли спинного мозга — 3% заболеваний нервной системы и встречаются преимущественно у лиц среднего возраста. У детей и людей пожилого и старческого возраста эти опухоли наблюдаются редко. Опухоли спинного мозга обнаруживаются преимущественно у женщин. Чаще всего они развиваются не из мозгового вещества, а из окружающей ткани, и при увеличении в размерах сдавливают спинной мозг.
Для детей более характерны липомы, дермоидные кисты, саркомы, эпидуральные эпендимомы и ангиомы. У лиц среднего возраста чаще оказываются невриномы, реже — менингиомы. У пожилых людей по частоте на первом месте — менингиомы, реже — невриномы, другие опухоли (кроме метастазов рака) почти не встречаются.
Классификация опухолей спинного мозга
Опухоли спинного мозга в зависимости от их локализации подразделяются на внемозговые (экстрамедуллярные), встречаются в 80% случаев, развиваются из оболочек мозга, его корешков и тканей, окружающих спинной мозг, и внутримозговые (интрамедуллярные), встречаются в 20% случаев, возникают из клеточных элементов мозга (истинные опухоли спинного мозга). В отношении позвоночного канала и твердой мозговой оболочки опухоли спинного мозга делятся на субдуральные, эпидуральные и экстраинтравертебральные (по типу песочных часов). По отношению к длине спинного мозга более, чем в половине случаев, опухоли встречаются в шейном и поясничном отделах. Опухоли конского хвоста встречаются примерно у 1 / 5 больных. В шейном отделе опухоли спинного мозга у детей встречаются вдвое чаще, чем в пожилом возрасте, а в грудном отделе позвоночника — у пожилых людей — втрое чаще, чем у детей. В области конского хвоста у детей опухоли встречаются в 25 раз чаще, чем у пожилых людей. Различают также краниоспинальные опухоли: опухоли распространяются из полости черепа в позвоночный канал или наоборот.
Гистологическая классификация опухолей спинного мозга.
Менингиомы — опухоли оболочек спинного мозга — это доброкачественные опухоли, покрытые оболочкой розовато-серо-коричневого цвета, чаще твердой консистенции. Встречаются у 1 / 3 больных.
Невриномы наблюдаются у 1 / 3 больных. Это доброкачественные опухоли овальной формы, беловато-серого цвета, твердой консистенции. Они часто бывают в форме песочных часов. Возникают, как правило, из задних корешков спинного мозга. Такие опухоли называют также шванома. Множественные невриномы характерные для болезни Реклингхаузена, встречаются редко.
Саркомы составляют 15% всех опухолей спинного мозга. Чаще характерны для детей, проявляющиеся в виде узловатого конгломерата красновато-коричневого цвета плотной консистенции.
Астроцитомы — это доброкачественная форма интрамедуллярных опухолей, чаще характерна для детей 2-5 лет и локализуется в шейно-грудном отделе спинного мозга.
Мультиформная глиобластома и медуллобластомы относятся к злокачественным интрамедуллярных опухолей с инфильтративным ростом.
Эпендимомы встречаются преимущественно у больных 30-40 лет и у детей школьного возраста. Они локализуются преимущественно в шейном отделе и в области конского хвоста. Это опухоли розового цвета, могут распространяться на два, три и более сегментов.
Липомы составляют около 1% всех опухолей, встречающихся преимущественно в детском возрасте. Это опухоли мезенхиматозного происхождения, мягкой консистенции, желтого цвета. Растут инфильтративно в нескольких местах, поражая мозг.
Сосудистые опухоли (гемангиоэндотелиома, гемангиобластома, гемангиоперицитома, ангиолипомах, ангиосаркома) составляют 5-6% пухлый, встречаются преимущественно у лиц среднего возраста.
Симпатобластомы происходят из симпатических узлов, врастая через межпозвонковые отверстия, раздражают их, охватывая корешки спинного мозга, в дальнейшем вызывают компрессию спинного мозга. Развитие этих опухолей сопровождается сильными корешковыми болями и сравнительно быстрым появлением параплегии.
Хондромы, хордомы. хондросаркомы относятся к новообразованиям, редко встречающиеся, локализуются преимущественно в крестцовом отделе.
Опухоли гетеротопической характера (дермоидные кисты, епидермоиды и тератомы), встречаются преимущественно у детей в первые годы жизни.
Метастатические опухоли встречаются в 1% случаев и, как правило, проникают через венозную систему позвоночника. Такие метастазы распространяются по опухолей костей, почек, молочной железы и простаты. Эти опухоли растут быстро, разрушающих костную ткань позвонка, связочного аппарата и мягкие ткани, вызывая сжатие спинного мозга. В твердую мозговую оболочку, как правило, не прорастают.
Клиника опухолей спинного мозга
Для всех опухолей спинного мозга, независимо от их локализации, происхождения и гистологического строения характерен прогрессирующий волнообразное течение с нарастанием симптомов вследствие постепенной компрессии спинного мозга и поражения его корешков. Для клинической картины опухолей спинного мозга характерны следующие синдромы:
1. Корешковый синдром. В зависимости от того, какой из корешков поражен, передний или задний, он проявляется преимущественно болями, нарушением чувствительности и движений по периферическому типу. Для корешкового синдрома характерны фаза раздражения и фаза выпадения функции. Боли — самый ранний, постоянный симптом, который может наблюдаться во всех фазах опухолевого процесса. Чаще болевые ощущения возникают при раздражении задних корешков спинного мозга, но часто боли могут быть следствием воздействия опухоли на чувствительные проводники и оболочки спинного мозга. Такие боли характерны для неврином и менингиом. Поэтому у взрослых боли встречаются чаще и они более интенсивны, чем у детей. Продолжительность боли разная — от нескольких минут до нескольких часов, при экстрамедуллярных опухолях боли усиливаются в положении лежа и уменьшаются в положении стоя и полусидя при локализации процесса в нижнем отделе позвоночника. Это имеет большое диагностическое значение, поскольку при туберкулезном спондилите и менингите боли ослабевают в горизонтальном положении больного. Боли при интрамедуллярных опухолях менее выражены, но имеют большую продолжительность по сравнению с экстрамедулярными. Большое значение имеет симптом остистого отростка: болезненность при перкуссии остистых отростков и паравертебральных точек на уровне патологического процесса.
Симптом «поклона», характеризуется усилением болей при наклоне головы вперед. Для интрамедуллярных неврином характерен симптом так называемого ликворного толчка — возникновение или усиление корешковой боли при компрессии яремных вен. При этом затрудняется отток крови от головного мозга, быстро нарастает внутричерепное давление и волна спинномозговой жидкости распространяется по субарахноидальных пространствах спинного мозга, действуя в виде толчка на опухоль с натяжением корешка, в результате чего появляется или усиливается боль.
В зависимости от степени поражения корешка спинного мозга появляются нарушения чувствительности за корешковым типом в виде онемения, «бегание мурашек», ощущение холода или тепла.
Сначала парестезии бывают временными (фаза раздражения), а в дальнейшем становятся постоянными и переходят в снижение чувствительности (фаза выпадения), при поражении нескольких корешков — до степени анестезии.
Иногда при опухолях спинного мозга у детей в результате напряжения мышц спины и шеи может возникнуть фиксированное положение головы. Этот симптом является результатом защитного действия, обусловлен раздражением корешка и твердой мозговой оболочки спинного мозга опухолью. Рефлексы, дуги которых спинного мозга проходят через пораженный корешок или замыкаются на уровне пораженного сегмента, снижаются или исчезают. Уровень расположения опухоли иногда может быть определен на основании выпадения рефлекторной дуги — тех или иных сухожильных рефлексов (периферический парез или паралич).
2. Синдром поражения поперечника спинного мозга. Появление и развитие этого синдрома обусловлены нарастающей компрессией спинного мозга опухолью, которая растет. При этом отмечаются следующие симптомы: — Нарушения чувствительности имеют проводной характер. При экстрамедуллярных опухолях отмечается восходящий тип нарушения чувствительности, при интрамедуллярных — нисходящий тип нарушения чувствительности, что объясняется законом эксцентричного расположения проводников. — Двигательные нарушения могут быть одно-или двусторонними в зависимости от срединной или боковой локализации опухоли и степени компрессии спинного мозга. Они проявляются в виде парезов или параличей.
Нарушения мышечного тонуса, а именно его повышение, характерное для нарушения проводимости двигательных путей спинного мозга и отвечает глубине пареза в зависимости от степени и продолжительности компрессии. Снижение мышечного тонуса может наблюдаться при остром развитии заболевания, быстро наступающей компрессии спинного мозга с выраженным нарушением гемодинамики, что указывает на крайне истощенную его функцию и плохой прогноз заболевания. Снижение мышечного тонуса также характерно при локализации опухоли в области конского хвоста и поражении периферического нейрона.
Изменение рефлексов. Со временем при нарушении тормозного влияния коры головного мозга усиливается рефлекторная деятельность сегментарного аппарата спинного мозга, что приводит к оживлению, повышение сухожильных и периостальных рефлексов и появления патологических пирамидных рефлексов. Кожные рефлексы, брюшные, кремастерный и другие, наоборот, в зависимости от локализации опухоли исчезают, имеющая топические значение. При опухолях спинного мозга наблюдается синдром Броун-Секара (симптом поражения половины поперечника спинного мозга), но не в классическом варианте, а только его элементы. Классическая симптоматика синдрома Броун-Секара характерна для ранения из перерезки половины поперечника спинного мозга и характеризуется на стороне поражения наличием центрального паралича и выпадением глубоких видов чувствительности (проприоцептивной и вибрационной) а на противоположной стороне — выпадением поверхностных видов чувствительности — болевой и температурной. Тактильная чувствительность снижается при этом с обеих сторон, на стороне повреждения также характерны корешковые нарушения по периферическому типу.
Нарушение функции тазовых органов зависит от уровня локализации опухоли. При опухолях на уровне пояснично-крестцового сегмента могут быть недержание мочи и кала и половые нарушения. При опухолях, расположенных выше симпатических (LI-LII,) и парасимпатических (SIII-SV) центров регуляции тазовых органов, характерны нарушения функции последних по центральному типу — задержка мочи и кала.
В связи с действием опухоли на трофические сегментарные центры, компрессией чувствительных и двигательных проводников у больных может быть трофопаралитичний синдром в виде атрофии мышц и трофических язв конечностей.
При вспомогательных методах обследования выявляется синдром ликворологический (белково-клеточная диссоциация) и ликвородинамический (полная, частичная или клапанная ликворная блокада субарахноидальных пространств).
В зависимости от места локализации опухоли по длине спинного мозга клинические симптомы бывают неодинаковы.
При опухолях шейного отдела спинного мозга на уровне CI-CIV сегмента характерен ранний и устойчивый корешковый боль в затылочной области стреляющего характера с ограничением движений в шейном отделе позвоночника. Медленно нарастает центральный тетрапарез. При локализации опухоли на уровне сегмента CIV характерно нарушение дыхания вследствие поражения диафрагмального нерва (паралич диафрагмы). Наряду с этим при краниоспинальные опухоли возникают симптомы внутричерепной гипертензии с застоем на глазном дне, а при поражении продолговатого мозга присоединяются бульбарные симптомы. При поражении сегментов СV-DI — участок шейного утолщения — наблюдается вялый периферический парез или паралич верхних конечностей в сочетании с центральным парапарезом, который со временем переходит в параплегии нижних конечностей.
При компрессии опухолью целиспинального центра, который расположен в сегментах CVIII-DI, развивается синдром Клод-Бернара-Горнера (птоз, миоз, энофтальм) или его элементы. иногда наблюдается нистагм, который сочетается с изменением функционального состояния вестибулярного анализатора. В ряде случаев оказывается частичное нарушение функции V и IX пар черепно-мозговых нервов (снижение роговичного и глотательного рефлексов).
Опухоли грудного отдела проявляются корешковыми болями по ходу межреберных нервов. При локализации опухоли на уровне сегментов DIV-DVI могут наблюдаться различные нарушения сердечной деятельности. При поражении нижнегрудных сегментов боли возникают в области живота, что может привести к ошибочному диагнозу: холецистита, панкреатита или аппендицита. Важное значение в топической диагностике опухолей нижнегрудного отдела имеет состояние брюшных рефлексов. Полное их отсутствие характерна для опухолей в области DVII-DVIII, средний и нижний — отсутствуют при опухолях DIX-DX. отсутствие только нижних брюшных рефлексов характерна при поражении сегментов DXI-DXII.
Опухоли участка поясничного утолщения (LI-SII). При локализации опухоли в верхних отделах утолщения может наблюдаться смешанное поражение: в проксимальной группе мышц — по периферическим «вялым» типом и в дистальном — по центральному типу. При этом коленные рефлексы не вызываются или снижены, а Ахилл — повышенные. При опухолях нижнего сегмента утолщение коленные рефлексы сохраняются, а пяточные рефлексы утрачиваются. Паралич мышц и анестезия дистальных отделов конечностей распространяется до уровня колен и выше.
Для поражения эпиконуса (LIV-SII) характерны вялые параличи мышц перонеальнои группы, ягодичных мышц при сохранении коленных и потере ахиллова рефлексов. При локализации опухолей спинного мозга от шейного отдела до уровня мозгового конуса наблюдаются нарушения функции тазовых органов по центральному типу — задержка мочеиспускания и дефекации.
Опухоли в области мозгового конуса сопровождаются болью на задней поверхности ягодичной области и в аногенитальной зоне. Вследствие поражения опухолевым процессом парасимпатических центров возникают нарушения функции тазовых органов по периферическому типу (недержание мочи и кала, половая слабость, у детей рано исчезает анальный рефлекс). Опухоли в области конского хвоста проявляются выраженным резким и устойчивым болью в крестцовой области, заднем проходе и нижних конечностях, усиливающиеся в горизонтальном положении. Нарастают двигательные и чувствительные нарушения по корешковым типом, присоединяются нарушения функции тазовых органов по периферическому типу, частичное недержание мочи и кала сменяется полным.
В зависимости от типа опухоли спинного мозга развитие двигательных и чувствительных нарушений при внемозговых и внутримозговых опухолях неодинаков. Для экстрамедуллярных опухолей характерен восходящий тип нарушений — от дистальных отделов (ступня, промежность) с постепенным их распространением вверх до уровня очага поражения, что объясняется постепенной компрессией проводников спинного мозга внешне, где располагаются самые длинные волокна, от которых идет иннервация дистальных частей тела. Клиническая картина заболевания часто начинается с корешкового синдрома с последующим присоединением симптоматики компрессии спинного мозга.
Для внутримозговых опухолей, при которых раньше сдавливаются внутренние, более короткие волокна, которые заканчиваются в сегментах на уровне расположения опухоли, характерен нисходящий тип нарушений функции спинного мозга. При этом корешковый синдром появляется на фоне симптоматики поражения поперечника спинного мозга. Уточнение уровня локализации опухоли в том или ином участке спинного мозга основывается на симптомах сегментарного и проводникового происхождения. При этом наиболее информативными являются чувствительные нарушения, которые точно указывают на уровень расположения опухоли.
Диагностика.
Среди вспомогательных методов обследования в диагностике опухолей спинного мозга большое значение имеет люмбальная пункция с проведением ликвородинамических проб. При биохимических и микроскопических исследованиях ликвора наблюдается значительное увеличение количества белка (в 2-10 раз) на фоне почти неизмененной количества форменных элементов (белково-клеточная диссоциация), что более характерно для экстрамедуллярных опухолей. Повышение уровня белка предопределяется застоем в подпаутинных и эпидуральных венах и трансдукции плазмы в ликвор. Чем ниже расположена опухоль, тем больше белка переходит из вен опухоли в спинномозговые жидкости.
При сосудистых опухолях может наблюдаться ксантохромия, а при распаде тканей цитологическое исследование может выявить клетки опухоли. Проведение ликвородинамических проб (Квеккенштедта и Стукея) выявляет нарушения проходимости ликворных пространств в виде полного, частичного или клапанного блока. При экстрамедуллярных опухолях, особенно невриноме, после люмбальной пункции и выведения ликвора наблюдается синдром вклинения, который проявляется нарастанием нарушений функции спинного мозга, особенно его проводящих путей. При этом парез углубляется или переходит в паралич, усиливаются чувствительные нарушения. Это объясняется тем, что испускание ликвора приводит к смещению опухоли с нарушением спинального кровообращения (А. П. Ромоданов с соавт., 1990).
Спондилография, что производится в двух проекциях, при опухолях спинного мозга, особенно у детей, может обнаружить рентгенологические симптомы в виде сужения, уплощение внутреннего контура и укорочение основания корней дуг — синдром Эльсберга-Дайка. У детей при опухолях спинного мозга часто обнаруживают изменения оси позвоночника в виде сколиоза, кифоза, выпрямление шейного и поясничного лордоза, углубление задней поверхности тел позвонков на уровне опухоли.
Для определения верхней и нижней границы опухоли применяется восходящая и нисходящая миелография. При восходящей миелографии применяется контраст, удельный вес которого меньше ликвор, как правило, — воздух. При нисходящей — контраст тяжелее ликвор. При радиоизотопном обследовании позвоночника и спинного мозга для контрастирования применяется ксенон и воздушно-радоновая смесь.
При опухолях спинного мозга с помощью радиометрии максимальный уровень излучения определяется на уровне нижней границы опухоли. Проведение нисходящей миелографии начинается с субокципитальнои пункции, при которой в большую затылочную цистерну вводится водорастворимый контраст (омнипак), который благодаря большему весу опускается вниз субарахноидальными пространствами спинного мозга. Для экстра-медуллярный опухолей характерна остановка контрастного вещества в виде «шапки», «колпака» или «цилиндра». При интрамедуллярных опухолях вследствие веретенообразной утолщение спинного мозга контрастное вещество может остановиться в виде двух полос, которые постепенно сужаются, расположенных на боковых поверхностях спинного мозга. При веноспондилографии для опухолей спинного мозга характерны изменения венозных сосудов спинного мозга.
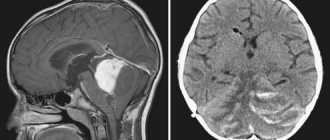
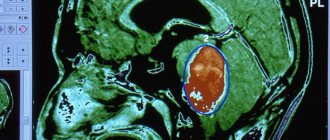
Компьютерная томография и магнитно-резонансная томография позволяют окончательно уточнить характер и локализацию опухолей спинного мозга.
Лечение опухолей спинного мозга только хирургическое. Чем раньше и радикальнее удалена опухоль, тем благоприятнее послеоперационный результат. Доступ к опухоли осуществляют путем ламинэктомии. При чисто экстрадуральных опухолях твердая мозговая оболочка не разрезается. Опухоль удаляется частями. Если опухоль распространяется на большое расстояние по длине мозга, то через каждые 3-4 позвонка оставляют одну дугу неудаленной, удаляя из-под нее опухоль сверху и снизу. Если опухоль расположена субдуральной, то она удаляется после разреза твердой мозговой оболочки. Удаление опухоли, расположенной интрадурально на передней поверхности спинного мозга, проводится после вскрытия зубчатой связки. Удаление внутримозговых опухолей осуществляется с применением микрохирургической техники.
В раннем послеоперационном периоде больным проводится реабилитационная терапия: занятия лечебной гимнастикой, массаж конечностей, назначение сосудорасширяющих препаратов, витаминов группы В и т.д.. В отдаленном послеоперационном периоде показан диспансерное наблюдение, проведение повторных курсов восстановительной терапии в условиях неврологического или реабилитационного отделения.
Результаты лечения опухолей спинного мозга зависят от локализации опухоли, ее морфологического строения, радикальности удаления опухоли во время операции: в 90% случаев экстрамедуллярный доброкачественных опухолей послеоперационные результаты положительные. Прогноз по восстановлению функции зависит от нарушений и времени, прошедшего до операции. Чем грубее клинические проявления и чем длиннее период до операции, тем худшие результаты восстановления утраченных функций после хирургического лечения.
Диагностика
Срочная постановка диагноза и лечение требуются больным с сегментарным неврологическим дефицитом или подозрением на компрессию спинного мозга.
Следующие симптомы позволяют заподозрить опухоль спинного мозга:
Нарастающая боль, корешковая боль или боль в спине в ночное время, которая не имеет других объективных причин
Сегментарные неврологические нарушения
Неврологический дефицит, указывающий на поражение спинного мозга или нервных корешков и не имеющий объективной причины
Необъяснимые боли в спине у больных, имеющих в анамнезе рак, особенно опухоли легких, груди, предстательной железы, почек, щитовидной железы или лимфому.
Диагноз опухоли спинного мозга ставят с помощью МРТ пораженной области спинного мозга. Альтернативой является КТ с миелографией; данный метод может помочь узнать локализацию опухоли, но предоставляет меньше информации, чем МРТ.
Другие образования в позвоночнике (например, абсцессы, артериовенозные мальформации) и паравертебральные опухоли могут проявляться аналогично опухолям позвоночника, но обычно их можно отличить при проведении МРТ.
Разрушение кости, расширение ножек позвонка или смещение паравертебральных тканей, особенно если опухоль метастатическая, могут оказаться случайной находкой на рентгенограмме позвоночника.
Лечение
Резекция опухоли и/или лучевая терапия
Пациентам с неврологическими поражениями для уменьшения компрессии спинного мозга и сохранения его функции необходимо немедленное назначение кортикостероидов (например, дексаметазона 100 мг внутривенно, затем 10 мг перорально 4 раз/сут). При опухолях, сдавливающих спинной мозг, лечение необходимо начинать как можно скорее, так как поражение очень быстро может стать необратимым.
Некоторые хорошо локализованные первичные опухоли спинного мозга можно иссекать хирургически. Примерно у половины больных с такой патологией наблюдается улучшение состояния. При опухолях, которые нельзя иссечь, применяют лучевую терапию с хирургической декомпрессией или без нее. Экстрадуральные метастазы, вызывающие компрессию спинного мозга, обычно иссекают из тела позвонка, затем проводят лучевую терапию. Некомпрессионные метастатические экстрадуральные опухоли можно лечить только лучевой терапией, но если лучевая терапия окажется неэффективной, показано проведение операции.
Что такое опухоль спинного мозга
Данное новообразование представляет собой разрастание патологической ткани, которое расположено в спинномозговой области. Патологии могут быть совершенно разными, однако они обязательно требуют лечения и контроля у специалиста. Недуг долгое время может никак не проявляться, а симптомы появятся только тогда, когда опухоль достигнет больших размеров и лечить ее станет в разы сложнее. Статистика гласит, что подобные новообразования возникают только у десятой части пациентов с опухолями в ЦНС.
Ключевые моменты
Опухоли спинного мозга подразделяются на интрамедуллярные (в паренхиме спинного мозга) и экстрамедуллярные (вне паренхимы).
Экстрамедуллярные опухоли могут быть интрадуральными или экстрадуральными.
Большинство интрадуральных опухолей доброкачественны, представлены менингиомами и нейрофибромами – самыми частыми первичными опухолями спинного мозга. Большинство экстрадуральных опухолей являются метастатическими.
Пациентам с неврологическими поражениями в связи со сжатием спинного мозга необходимо назначение кортикостероидов.
Необходима хирургическая экстракция опухоли спинного мозга и/или применение лучевой терапии.
Читайте также
Опухоли позвоночника
Опухоли позвоночника подразделяются на доброкачественные и злокачественные, и коварство доброкачественных форм состоит в том, что они долгие годы могут не давать никаких симптомов. Разберем, насколько…
Подробнее
Гидроцефалия
Гидроцефалия — накопление жидкости в головном мозге. На МРТ выглядит как расширение желудочков. Сопровождается повышением внутричерепного давления. Выделяют два типа гидроцефалии. Обструктивная (несообщающаяся)…
Подробнее
Кисты головного мозга
Киста головного мозга представляет собой внутричерепное образование значительного объема, которое представляет собой полость, содержащую жидкость. Во многих случаях течение данного заболевания является…
Подробнее
Шум в ушах
Шум в ушах нельзя назвать самостоятельным заболеванием. Точнее будет обозначить его, как расстройство слуха, которое проявляется гулом, звоном или жужжанием в ушах, тогда, как реального источника звука…
Подробнее
Синдром позвоночной артерии
Основные сосудистые магистрали, несущие кровь к головному мозгу, проходят в шее – это две сонные и две позвоночные артерии. Снижение кровотока по позвоночным артериям будет приводить к развитию острой…
Подробнее