Локтевой нерв и его заболевания: невропатия, неврит, туннельный синдром и другие
Во всем плечевом плетении локтевому нерву отведённое самое почетное место, так как он, начинаясь в предплечье, доходит до кисти руки. Он несет ответственность за подвижность и чувствительность всего плечевого сплетения.
Но при невралгических заболеваниях функции локтевого нерва нарушаются. Различные поражения локтевого нерва (невропатия, неврит, тунельный и кубитальный синдромы) являются довольно распространенными и могут они быть связаны с рядом различных факторов.
Туннельный синдром локтевого нерва – это специфическое отклонение, которое проявляется при невралгических заболеваниях. Происходит защемление нерва в районе плеча и предплечья.
- болевой синдром;
- снижение чувствительности.
Лечение локтевого туннельного синдрома запястья подразумевает:
- ограничение двигательной активности;
- физиопроцедуры;
- прием витаминов и нестероидных противовоспалительных средств.
Поражение локтевого нерва при отсутствии должного лечения, может привести к уменьшению чувствительности, а в последующем вызвать полное онемение руки.
- лечебная гимнастика и прочие упражнения, направленные на разработку локтевого нерва;
- прием витаминов, которые способствуют укреплению нервных окончаний.
Основными причинами туннельных невропатий являются острое или хроническое перенапряжение связок и мышц, окружающих нерв (профессиональное, бытовое, спортивное), травма, долгое пребывание в неудобной позе, длительная работа на компьютере.
Ущемлению нерва способствуют гипотиреоз, сахарный диабет, беременность, деформирующий остеоартроз, ревматоидный артрит, опухоль нерва. Чаще болеют женщины климактерического возраста.
Симптомы туннельных невропатий. Пациент с туннельным синдромом чаще всего жалуется на болезненное онемение рук или ног, покалывание, чувство жжения, ползания «мурашек». Как правило, онемение возникает по ночам, заставляя вставать с постели и встряхивать, разминать затекшую конечность.
Вторым симптомом являются боли различной интенсивности в месте ущемления с распространением по ходу нерва.При неврологическом осмотре выявляются нарушения чувствительности. При длительном течении заболевания развивается слабость и похудание мышц.
При постукивании неврологическим молоточком над местом ущемления нерва, боль и мурашки распространяются по ходу нерва. Для каждого нерва есть свои диагностические тесты.
Наиболее распространенные туннельные невропатии:
- Синдром передней лестничной мышцы;
- Синдром нижней косой мышцы головы;
- Синдром запястного канала;
- Невропатия локтевого нерва на разных уровнях;
- Невропатия лучевого нерва;
- Болезнь Рота;
- Синдром грушевидной мышцы;
- Невропатия малоберцового нерва;
- Синдром тарзального канала;
- Невралгия Мортона.
Для подтверждения диагноза нужно пройти ЭНМГ (электронейромиография) и УЗИ нерва. Для исключения гипотиреоза сдать кровь на ТТГ, для исключения сахарного диабета проверить глюкозу крови. МРТ шейного отдела позвоночника назначается только при подозрении радикулопатию.
Лечение туннельного синдрома. Ко мне за помощью часто обращаются люди, длительно и безуспешно лечившиеся от «остеохондроза» в поликлинике и даже стационаре. Для ликвидации ущемления нерва необходимо ввести лекарственное средство с противовоспалительным и противоотечным действием прямо в туннель.
В своей лечебной практике я часто использую лечебные блокады с дипроспаном, лидокаином или новокаином, мовалисом. Улучшение при правильном диагнозе и точном введении препарата наступает уже после первой процедуры. Обычно достаточно 2-3 блокад для устранения болей и онемения рук или ног.
Для восстановления функции нерва показано назначение лекарственных средств:
- Мильгамма 2 мл внутримышечно № 10;
- Тиоктацид 600 мг внутривенно капельно № 10 или внутрь по 600 мг утром 1 месяц;
- Нейромидин по 20 мг 3 раза в день 1 месяц.
При туннельных синдромах адекватное и грамотное лечение дает быстрый и надежный результат.
Анатомия
И опять, без анатомии не обойтись.
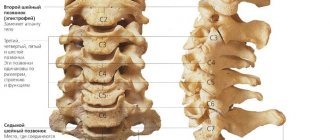
Нервы берут свое начало из плечевого сплетения, которое образовано из спинномозговых нервов С5-Th1 (это нужно знать для понимания симптоматики и лечения туннельного синдрома). Плечевое сплетение — очень сложное (см. картинку), но, одновременно, очень важное образование.
Есть и другие (мышечно-кожный нерв, подмышечный), но они нам менее важны.
На картинке мы сразу видим наиболее очевидное слабое место: область локтевого сустава. Генетически природой обустроено так, что по ходу нерва существует несколько «узких» мест. Это, как правило, каналы, «туннели», сквозь которые нервы проходят. Поэтому, ущемление нерва в канале называется туннельным синдромом. При воспалительных процессах происходит сдавление нерва в канале с соответствующей неврологической симптоматикой.
Как видим, туннельных синдромов множество. Многие из них были описаны в 19, начале 20 века, поэтому имеют романтические и поэтические интересные названия: «паралич медового месяца», «синдром ночного субботнего паралича» и т. д. Опишем наиболее часто встречающиеся туннельные синдромы.
Для локтевого нерва это ущемление в кубитальном канале. Так и называется: «синдром кубитального канала».
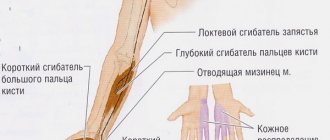
Нерв проходит рядом с внутренним надмыщелком плечевой кости, к которому крепятся сухожилия нескольких мышц. Эти мышцы задействованы в работе кисти. При избыточных, длительных движениях кистью, из-за хронической травматизации места прикрепления мышц к надмыщелку, возникает внутренний эпикондилит (воспаление), куда вовлекается и локтевой нерв. Кубитальный канал становится уже, сдавливает нерв.
Хирургическое лечение: декомпрессия
Как лечить туннельный синдром локтевого нерва, если консервативная терапия не дает желаемого эффекта? К сожалению, иногда просто невозможно обойтись без операции.
Довольно часто проводится так называемая простая декомпрессия. Суть процедуры заключается в рассечении сухожилий и удалении утолщений, которые защемляют нерв. Это довольно простая операция, во время которой есть возможность сохранить кровоснабжение нерва. Да и восстановление функций верхней конечности проходить быстро. К недостаткам можно отнести разве что риск повторного обострения, хотя подобные случаи регистрируются редко.
Анатомо-физиологическая справка
Понять, что именно вызвало нарушение функций локтевого нерва невозможно без самых элементарных знаний анатомии человечьего тела, так как, только таким образом можно получить полную картину хода нервных волокон в локте.
Локтевой нерв – это длинный нерв, находящийся в плечевом сплетении. В его состав входят биологические волокна СVII-CVIII (7-го и 8-го шейных), которые выходят напрямую из спинного мозга.
На саму руку нерв попадает прямиком из подмышечной ямки и перемещается в межмышечную перегородку медиальной области посередине плеча и ложится в костно-фиброзный канал, который образовывается внутри плеча, сухожилия и запястья. Данный канал в медицинской литературе называется капительным либо канал Муше.
Именно в этом месте локтевой нерв находится практически на самой поверхности и максимально близко к костям и именно здесь чаще всего происходит сдавливание нервных волокон.
Как правило, каждый, кто хотя бы раз в жизни травмировал свой локоть, будь то перелом или простой удар об дверную ручку, чувствовал достаточно неприятные ощущения, которые вызывают моментальное обострение болевого синдрома (также нерв в любой момент можно самостоятельно пропульсировать в этом месте и хорошо прочувствовать его на ощупь).
После того как фибра постепенно выходит за пределы данного канала, то она оказывается между предплечными мышцами, но все-таки часть ее окончаний находятся в области мышц. Переходя к границе предплечья она разделяется на несколько частей (внешнюю и тыльную), а также на небольшую ладонную ветвь, переходящая из предплечья в ладонную связку и запястье. Данный отдел человеческого тела отвечает за восприятие внешнего мира, — происходит сгибание и разгибание конечности.
Анатомические знания способствуют быстрейшей диагностике патологии.
Невропатия — наиболее частое заболевание локтевого нерва
Нейропатия локтевого нерва – это процесс онемения и снижения чувствительности пальцев и кисти в целом. Запущенная стадия данного заболевания приводит к атрофии мышц, что может привести к полному онемению кончиков фаланг.
Различают два типа локтевой невропатии:
- Первичный – развитие воспалительной реакции не зависит от другого патологического процесса, происходящего в организме. Чаще всего это состояние наблюдается у людей, которые длительное время опирают локоть на рабочую поверхность станка или стола, подлокотник кресла и пр.
- Вторичный (или симптоматический) – осложнение уже существующего у человека заболевания. Наиболее частой причиной развития дегенеративно-дистрофического изменения является компрессия (защемление) локтевого нерва, которая характерная для некоторых заболеваний:
- остеомы – доброкачественного новообразования костной ткани;
- синовита – воспаления синовиальной оболочки;
- переломов и вывихов плеча или предплечья ;
- ушиба руки ;
- тендовагинита – воспаления внутренней суставной оболочки;
- деформирующего остео-артроза – хронического заболевания хрящевой и суставной тканей;
- бурсита локтевого сустава – воспаления суставной сумки;
- посттравматического артроза .
В некоторых случаях невропатия развивается в результате тяжелого острого инфекционного заболевания (сыпного или брюшного тифа, туберкулеза, сифилиса).
В целом поражение локтевого нерва при нейропатии характерно нарушением его основных функций, что приводит к уменьшению подвижности, болям, снижению чувствительности отдельной группы мышц и общему недомоганию. Причиной данного состояния может быть повреждение, которое было нанесено фибре при сдавлении отдельной части локтя (это приводит к ущемлению и повреждению нерва).
Кроме того, подобное повреждение может выступать как отдельное, так и смежное заболевание.
Зоны онемения при нейропатии локтевого нерва
Симптомы невропатии локтевого нерва выражены в следующем:
- уменьшение чувствительности конечности, что приводит к отсутствию болевых ощущений;
- онемение конечности, что лишает ее подвижности.
При переломе локтя и прочих серьёзных повреждениях онемение и потеря чувствительности могут возникать одновременно.
Постановка диагноза
Для того чтобы установить повреждение локтевого нерва проводится стандартный неврологический осмотр, в ходе которого выясняются причины и характер заболевания. Самым информативным методом повреждения диагноза является электронейромиография. Она позволяет с максимальной точностью определить место и степень повреждения нервных волокон, а также выяснить уровень повреждения нервных корешков, которые формируют локтевой сустав.
При современном обращении пациента диагностика повреждения локтевого нерва является быстрой и максимально точной процедурой.
Лечение нейропатии состоит из таких процедур:
- в первую очередь пациента помещают в стационар, так как нейропатия локтевого нерва является серьёзным заболеванием и без постоянного присмотра врача состояние пациента может только ухудшиться;
- для снижения болевых ощущений назначаются обезболивающие препараты;
- эффективным методом лечения заболевания являются дезинтоксикационная терапия, витамины для поддержания организма, противовоспалительные средства на нестероидной основе, уменьшающие воспалительный процесс.
Лечение
Лечить воспаление локтевого нерва можно амбулаторно, так как данное заболевание не требует стационарного наблюдения, за исключением оперативного вмешательства.
Способы лечения, следующие:
- консервативное;
- хирургическое;
- народное.
Консервативное лечение предполагает использование медикаментозных препаратов, которые, в свою очередь, включают:
- противовоспалительные средства (глюкокортикостероиды, диклофенак, кеторолак);
- обезболивающие (метамизол натрия, анестетические средства);
- антихолинэстеразные препараты (ипидакрин, неостигмин);
- вазоактивные лекарства (никотиновая кислота, пентоксифиллин);
- метаболиты (витамины группы В, альфа — липолиевая кислота).
Наибольший эффект вызывают инъекции указанных выше препаратов, так как увеличивается всасываемость активного вещества.
Кроме того, доктор может прописать компресс с димексидом и холод на болевую зону.
На острой стадии, когда болевой синдром только появился важно произвести двигательную блокаду руки и локтевого сустава, особенно в ночное время.
Больному рекомендована фиксирующая повязка, в большинстве случаев с использованием шины из подручных материалов (игольная спица или крепкая палка).
Дополнением к медикаментозному лечению таблетками назначают физиотерапию, которая в себя включает:
- УВЧ;
- фонофорез;
- магнитотерапия.
Отличным способом для устранения неприятных последствий воспаления (мышечной атрофии) является массаж и электромиостимуляция.
Хирургическое вмешательство (операция) показана в случае отсутствия эффекта от медикаментозных препаратов, наличия гематомы, опухоли, а также в случае развития невропатии туннельного типа.
Виды оперативного вмешательства:
- декомпрессия нерва;
- невролиз;
- удаление спаек;
- транспозиция нерва;
- удаление опухоли;
- удаление рубцов;
- удаление гематомы.
Любая операция, а тем более та, которая проводится на нервах осуществляется под анестезией. Обезболивание может проходить как при помощи общего, так и при помощи местного наркоза.
Вариант оперативного вмешательства
Естественно, для лечения невропатии локтевого нерва применяются домашние средства, которые в большинстве случаев направлены на устранение болевого симптома.
Прежде чем начать использовать народную медицину, настоятельно рекомендуем обратиться к лечащему врачу за консультацией и получить от него разрешение на применение того или иного рецепта.
Настойка из конского щавеля:
Корни конского щавеля замочить в водке в пропорции 1 к 1. А именно на литровую банку используется полбанки корней и пол-литра водки. Настоять корень не менее 10 дней и применять в виде компресса к больному месту. Эффект усиливается, если компресс делается на ночь.
Мазь из лаврового листа:
Смешать 200 гр растительного масла и 4 ст. л. мелко нарезанного лаврового листа. Настаивать мазь неделю. Втирать полученное средство необходимо в то место, которое болит до прекращения боли.
Компресс из хрена:
Хрен перетирают с сырым картофелем в пропорции 1 к 1 и добавляют в полученную смесь 1 ст. л. меда. Получившуюся смесь заворачивают в плотную ткань и прикладывают к левой или правой руке, в зависимости от локализации болевого синдрома на час. Хрен выступает, как анестетик, а картофель компенсирует его жгучее воздействие.
Упражнения для восстановления рук
Дополнительно, на этапе восстановления пациенту показаны упражнения лечебной физкультуры (ЛФК), а также занятия на специализированных аппаратах.
Симптоматика
Происхождение локтевой невралгии может быть различным – соматические и инфекционные патологии, травмы, длительное сдавление.
Воспалительный процесс поражает волокна периферических нервов и проявляется:
- болевым синдромом;
- онемением верхней конечности (нарушением прохождения нервного импульса к головному мозгу);
- нарушением функциональной деятельности мышц руки.
Лечение невралгии локтевого сустава комплексное и состоит из применения медикаментозных и физиотерапевтических методов:
- с помощью гипсовой лангеты фиксируют руку в полусогнутом положении и подвешивают в специальном бандаже – таким образом чаще всего устраняется причина, вызвавшая невралгию;
- при воспалительной реакции назначаются антибактериальные средства, при остром инфекционном заболевании – противовирусные;
- для снятия отечности необходимо принимать мочегонные калийсберегающие препараты;
- эффективным средством для улучшения клеточного метаболизма считаются витамины группы В;
- для улучшения трофики и кровообращения в тканях настоятельно рекомендуется Папаверин;
- для поддержания физиологического напряжения нервных и мышечных тканей назначается электрофорез. ампли-пульс и УВЧ;
- сеансы массажа пациент может проводить самостоятельно, начиная с растирания кончиков пальцев, сгибания и разгибания суставов фаланг и кисти.
Проявляются жгучей болью в области кисти, парестезией (снижение чувствительности), дизестезией (извращение чувствительности), или гиперестезией (повышенная чувствительность) иннервируемых пальцев. Срединный нерв отвечает за первые три пальца.
Диагностика также не представляет особых трудностей. Тщательно собранный анамнез и типичная неврологическая картина помогают поставить правильный диагноз.
В отдельных случаях применяется МРТ лучезапястного сустава, электронейромиография срединного нерва.
Характерная симптоматика
В зависимости от тяжести поражения нерва могут проявляться разные признаки неврита. Общими симптомами являются:
- Нарушение чувствительности, покалывание в пораженной области, онемение, невосприимчивость к прикосновениям — первые признаки заболевания. Или, наоборот, может проявляться острая боль в результате воздействия нервных импульсов.
- Паралич пораженной части тела, обездвиживание либо частичное снижение двигательной функции руки. Наблюдается снижение мышечных сил, на поздних стадиях мышцы могут полностью атрофироваться, рефлексы сухожилий пропасть. В результате чего ладонь может казаться плоской.
- Отечность возле очага поражения, посинение кожи, усиленное выпадение волос, появление пигментации, повышение потливости, ломкость и расслоение ногтевой пластины.
- Снижение чувствительности ладоней и пальцев рук. Суставы на некоторых пальцах разгибаются, а на других сгибаются, поэтому рука напоминает «когтистую лапу».
При обнаружении симптомов необходимо обратиться к врачу для проведения полной диагностики.
Диагностика
В случае, когда пациент обращается к врачу с жалобами на характерную для невропатии локтевого нерва симптоматику, назначаются диагностические мероприятия, направленные на выявление истинных факторов, при которых может поражаться не только локтевой, но и лучевой нерв.
Достаточно эффективно для диагностики невропатии тестирование пациента по методу Фромана. В этом случае больным предлагается к выполнению несколько простых задач:
- Необходимо плотно прижать большими пальцами к ровной поверхности бумажный лист. При положительном тесте на невропатию пациент постоянно сгибает большой палец в фаланге, а при необходимости разогнуть палец, сделать это практически невозможно.
- Для подтверждения защемления локтевого нерва доктор наносит ребром ладони или пальцами несколько легких ударов в месте кубитального канала. В том случае, когда симптоматические признаки усиливаются, становясь более выраженными, что классифицируется как симптом Тиннеля, подтверждается присутствие локтевой невропатии.
- С помощью легких покалываний и ощупываний кисти определяется степень потери чувствительности (парестезии). Наиболее часто при невропатии определяется частичная парестезия.
Положительный симптом Тиннеля, указывающий на поражение локтевого нерва
Во всех случаях пациенты направляются на инструментальную диагностику, предусматривающую следующие методы исследования:
- рентгенологическое обследование и МРТ, необходимые для определения в костной структуре различных дефектов, служащих причиной развития компрессии нервных окончаний в локте или кисти;
- УЗИ используется для визуализации изменений в структуре нервного ствола (в месте вхождения в кубитальный канал или Гийона);
- электромиография (ЭНГ) определяет нарушение импульсной проводимости, возникающей ниже компрессионной области.
Электромиография дает возможность врачу выявить локализацию очага поражения, чтобы определить активность локтевого нерва
Помимо этого, врач может назначить ряд лабораторных анализов (кровь, моча и т.д.), позволяющих более точно определить причину развития патологического состояния. После диагностических мероприятий назначаются лечебные процедуры, предназначением которых является максимально быстрое снятие негативной симптоматики.
Как правило, не представляет трудностей. Тщательно собранный анамнез и типичная неврологическая картина помогают поставить правильный диагноз. В отдельных случаях применяется МРТ локтевого сустава, электронейромиография локтевого нерва.
Невропатия локтевого нерва: особенности, симптомы и лечение
Локтевой нерв относится к периферической системе. Невропатия локтевого нерва – это распространенное нарушение, возникающая из-за привычек человека и травмирующих факторов.
Локтевой нерв проходит через сустав, который считается наименее защищенной зоной. Компрессионное поражение этой области встречается почти также часто, как синдром запястного канала, который также иногда называют туннельным синдромом.
Анатомия расположения нерва
Локтевой нерв начинается в пучке С7-С8, Th1, что находится в медиальной части плечевого сплетения. У локтевой структуры нет ответвлений и небольших корешков. Проходит она через внутреннюю сторону плеча, постепенно формируя заднюю часть.
Важно! В области локтевого сустава нерв располагается ближе всего относительно поверхности кожи, а далее переходит в кубитальный канал.
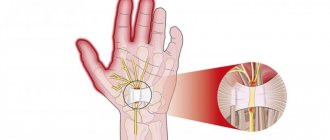
В канале его окружают связки и сухожилия, поэтому защита от травм и компрессии в этой зоне увеличивается. От локтя к запястью нерв пролегает по внутреннему краю предплечья. У головки кости внизу запястья образуется дополнительная ветвь с тыльной стороны кисти, далее он уходит вглубь ладони и снова разделяется на 2 ветви.
Поверхностная ветвь при нарушениях приводит к потере чувствительности мизинца и частично – безымянного пальца. Вторая ветвь берет на себя функции чувствительного органа остальной ладонной связки.
Классификация невропатии локтя
Существует несколько видов невропатии локтевого нерва. Классификация строится на этиологическом основании, то есть, на причинах повреждения:
- посттравматическая невропатия – появляется из-за разрыва или сильного растяжения нерва;
- компрессионная невропатия – связана с синдромом пережатия нерва, в эту же группу входит синдром Гийона.
Последняя группа более распространена и связана с особенностями профессиональной деятельности и заболеваниями человека, при которых поражается уязвимый участок локтя.
Причины нарушения
Особенности положения локтевого нерва влияют на причины повреждений, которые приводят к симптомам невропатии. В отличие от лучевого или серединного, локтевой нерв проходит в нескольких миллиметрах от кожного слоя. Более того, эта область постоянно подвергается травмирующим факторам и давлению. Травматический механизм невропатии возникает при следующих обстоятельствах:
- вывихи, ушибы руки и локтевой зоны;
- переломы разных частей плеча, запястья и предплечья;
- травмы запястья, в том числе вывихи.
Вторая категория обстоятельств, при которых возникает невропатия локтевого нерва, связана с компрессионно-ишемическими нарушениями на фоне заболеваний:
- деформирующий остеоартроз, остеодистрофия;
- синовит, бурсит, тендовагинит;
- разрушение миелиновой оболочки нерва, свойственное различным склерозам, энцефаломиелитам и лейкоэнцефалитам – общее название для таких нарушений – демиелинизирующие;
- аневризмы, находящиеся рядом с суставами;
- новообразования, приводящие к сдавливанию нерва;
- ревматоидный артрит;
- увеличенные лимфатические узлы.
Вызывать невропатию могут профессиональные привычки и особенности:
- привычка опираться на локоть при выполнении какой-либо задачи, либо во время разговора по телефону;
- монотонная и однообразная работа с инструментами при фиксированном положении локтя, в том числе использование профессионального вибрирующего инструмента;
- длительное пребывание под капельницей – руки пациента выпрямлены, нерв находится в состоянии сдавливания;
- регулярная езда на велосипеде или мотоцикле с напряжением локтевых суставов;
- опора на локти при работе за столом, инструментами, а также при вождении машины.
По частоте возникновения невропатия локтевого нерва, обусловленная профессиональными привычками, занимает лидирующее место и соперничать может разве что с такими нарушениями, как артроз.
Симптомы невропатического нарушения
Заболевание периферического нерва вызывают разные причины, но проявления сводятся к одинаковым признакам:
- появляется мышечная слабость и снижается чувствительность в области поврежденного локтя;
- локтевая ямка начинает болеть, неприятные ощущения распространяются на пальцы и охватывают зону вокруг локтя;
- у пациентов с невропатией мизинец не может отводиться от других пальцев даже на 10 градусов;
- по мере развития возникает симптом «когтистой лапы», когда пальцы скрючены, и двигать кистью человеку сложно;
- постепенно развивается онемение и снижается двигательная активность со стороны поврежденного локтя.
Синдром Гийена немного отличается от классической невропатии усиленными симптомами: пальцы болят со стороны ладони, возможет паралич мизинца и безымянного пальца. В некоторых случаях парез, отеки и онемение охватывают часть среднего пальца.
Симптомы заболевания иногда путают с артрозом, так как возникают они в основном утром, сразу же после пробуждения. Однако, в отличие от артроза, боль сильнее и не проходит после непродолжительного отдыха.
Методы диагностики патологии
Обнаружить невропатию локтевого нерва можно без сложных и дорогостоящих обследований. Для начала пациенту нужно обратиться к невропатологу или терапевту. Далее доктор проведет диагностику по методу Фромана:
- К столу нужно прижать большими пальцами бумажный лист так, чтобы остальная часть ладони была как бы перпендикулярно поверхности. Если есть невропатия, большой палец при давлении будет сгибаться, и разогнуть его становится невозможно.
- Для подтверждения патологии нужно ударить ребром ладони или пальцами в месте кубитального канала. Боль в этом случае усилится, как и ощущение онемения или покалывания.
- Пощипываниями и покалываниями врач определяет степень потери чувствительности частей кисти у пациента.
Из инструментальных методов обследования для подтверждения диагноза чаще всего используют УЗИ. Аппарат хорошо отображает изменения в структуре ствола.
Иногда требуется рентген и МРТ, чтобы выявить причины нарушения, если они не были известны заранее. Если эти методы не смогли установить факторы невропатии локтевого нерва, назначают электромиографию. С помощью этого метода определяют нарушение импульсной проводимости.
Сдавать кровь и мочу на анализы необходимо не во всех случаях диагностики невропатии. Однако с их помощью можно исключить инфекции и воспалительные процессы, а также некоторые другие заболевания.
Терапия заболевания
Начинать лечение невропатии локтевого нерва необходимо после подтверждения диагноза. Терапию врач определяет, учитывая сопутствующие обстоятельства, симптомы и основные причины болезни.
В большинстве случаев используется медикаментозная терапия, а также привлекаются средства народной медицины.
В редких случаях, например, при сильных травмах и механическом зажиме волокна, назначают операцию.
Задачи терапии сводятся к решению одной цели – восстановление проводимости нерва, поврежденного внешними факторами. Если это ишемический, компрессионный синдром, то требуется комплексный подход. При травмах и переломах обычно бывает достаточно длительной фиксации поврежденной структуры.
Медикаментозное лечение
Медикаментозная терапия невропатии локтевого нерва сводится в основном к устранению болезненных ощущений. Для этого принимают препараты группы НПВС: «Нимесулид», «Мелоксикам», «Ибупрофен», «Диклофенак» и средства с аналогичными действующими веществами.
Также используют препараты мочегонного действия, если у пациента появился сильный отек. Обязательно применяют комплексные витамины и инъекции с витаминами группы B – они лучше всего влияют на процесс восстановления при таких заболеваниях, как невропатия.
Важно! «Нейромидин» — сильнодействующий препарат для восстановления проводимости нейронов.
Спазмолитики используются, если есть выраженный гипертонус мышц и спазм, не дающий нормально расслабить конечность. В тяжелых случаях прибегают к лидокаиновой или новокаиновой блокаде с применением антибактериальных веществ или глюкокортикостероидов.
Физиотерапевтические методы
В эту группу входят терапевтические методики, от которых невропатия локтевого нерва проходит быстрее. Физиотерапия снимает отеки, нормализует кровообращение, помогает от боли. Некоторые методы помогают избавиться от разрушительных и атрофических процессов. Физиотерапия воздействует на обмен веществ и повышает пользу препаратов.
Важно! Физиотерапевтическое лечение можно проходить только в период реабилитации или ремиссии, в острые фазы болезни она запрещена.
Акупунктурный – точечный – массаж дает хорошие результаты при восстановлении защемленного локтевого нерва. Дополнительно врачи рекомендуют проходить курсы лечебной гимнастики.
Иглоукалывание также относится к акупунктурным методикам и обладает высокой эффективностью. Хорошо стимулируют нерв и снимают спазмы электрические разряды, поэтому лечить невропатию локтевого нерва можно с помощью электрофореза и других методик, использующих ток.
Домашнее лечение народными рецептами
Любые натуральные рецепты можно принимать только после согласования с доктором. Существует множество эффективных народных лекарств, которые уже в течение многих лет используются при невропатии:
- Апельсиновые корки. Отвар из 1 ч. л. сушеных апельсиновых корок и 1 ч. л. сухой мелиссы прекрасно снимает воспаление. Смесь нужно залить стаканом кипятка и настоять 10 минут. Затем его процеживают, смешивают с настойкой валерианы и принимают в течение месяца по стакану в день, разделив порцию на 3-4 приема.
- Спиртовые настойки. Помогают от болезненных ощущений, особенно эффективны, если невропатия локтевого нерва вызвана компрессией. Для настоек можно использовать чистотел, сирень и другие лекарственные травы.
- Тепловые компрессы. Использозвать тепло для лечения можно только в том случае, если невропатия не вызвана воспалительным процессом. Компрессы делают из теплого песка или крупы. Можно использовать грелку, наполненную кипятком.
- Белая глина. Компрессы из белой глины, смешанной с водой, стимулируют расслабление нерва и восстанавливают его.
Можно делать массаж в домашних условиях, используя нерафинированные натуральные масла: камфорное, оливковое, скипидарное.
При интенсивных болях врачи рекомендуют немедленно обращаться к доктору, а не использовать средства народной медицины. Нередко при нестерпимых болезненных ощущениях, когда другие методы не действуют, назначают операцию.
Хирургическое вмешательство при невропатии
Хирургическое вмешательство требуется при запущенной форме заболевания. Для этого используют метод невролиза – с его помощью устраняют защемление нерва. Также проводится изменение канала, в котором расположено волокно, либо формируется новый канал. Дополнительно требуется рассечение ладонной связки.
После процедуры пациент проходит реабилитацию: ЛФК, массаж и прием медикаментов. Период восстановления может длиться до 6 месяцев, так как операция в 90% случаев назначается уже и на без того запущенных участках локтя.
ЛФК
Невропатия локтевого нерва не исчезнет полностью, если пациент не будет заниматься лечебной физкультурой. В комплекс можно включать специальные упражнения для рук и плечевого пояса:
- прорабатывать нужно фаланги всех пальцев, делая упражнения распрямления, надавливания;
- также нужно разминать локоть, делая амплитудные движения вверх и вниз;
- необходимо выполнять движения кистью, чтобы восстановить все двигательные возможности.
Врач выдает направление к физиотерапевту или тренеру ЛФК, специалист подбирает для пациента оптимальный комплекс упражнений.
Воспалительный процесс в области локтя
Неврит локтевого нерва – это воспаление, сопровождающееся постоянными болевыми ощущениями в локтевом суставе, онемением конечности и слабостью всей мышцы.
Симптомы неврита локтевого нерва:
- ощущение жжения в области локтя;
- отечность конечности розово-фиолетового цвета;
- слабость;
- изменение температуры тела;
- свисание конечности при ее перенапряжении.
Лечение представляет собой следующий комплекс процедур:
- В первую очередь происходит фиксирование кисти для предотвращения ее свисания. Делается это при помощи компрессионной повязкой и, как правило, при этом рука полностью обездвиживается.
- Следующий шаг лечения — это ежедневная лечебная гимнастика, прием противовоспалительных и обезболивающих медикаментов.
Через некоторое время, когда подвижность руки улучшается, упражнения усложнятся, постепенно повышая нагрузку.
Срединный нерв
- Ущемляется чаще всего в карпальном канале. Носит название «синдром карпального канала», «синдром лучезапястного канала». Располагается канал, соответственно, в области лучезапястного сустава.Причины:
- Хроническая травматизация сухожилий в области лучезапястного сустава у лиц определенных профессий (любая профессия, связанная с работой за компьютером, с компьютерной мышкой: IT-специалист, копирайтер, дизайнер, и многие другие)
Травмы: переломы лучевой, локтевой костей в типичном месте (типичным местом считается нижняя треть предплечья).
- Когда нерв проходит в мышечных пучках круглого пронатора: «синдром круглого пронатора».
Переломы лучевой, локтевой костей в типичном месте со смещением, а также последующая репозиция и наложение гипса — одна из наиболее частых причин туннельного синдрома срединного нерва.
Защемление локтевого нерва
Защемление локтевого нерва (синдром кубитального канала или сдавления локтевого нерва, ульнарный синдром) может привести к уменьшению чувствительности и к полной потери подвижности руки.
Выражается защемление следующими симптомами:
- онемение и уменьшение подвижности конечности;
- изменение мышечной массы в руке;
- болевой синдром.
Лечение синдрома кубитального канала:
- соблюдение постоянного режима (лечебная гимнастика, уменьшение физической нагрузки и так далее);
- физиопроцедуры ;
- прием обезболивающих препаратов.
Лучевой нерв
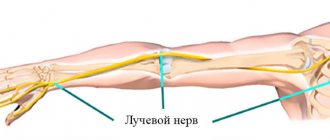
Чаще всего ущемляется в спиральном канале.Клиника также типична: проявляются жгучей болью в области тыла кисти, парестезией (снижение чувствительности), дизестезией (извращение чувствительности), или гиперестезией (повышенная чувствительность) иннервируемой области. Лучевой нерв отвечает за тыл кисти.
Диагностика не вызывает затруднений. Тщательно собранный анамнез, неврологический осмотр и типичная неврологическая картина помогают поставить правильный диагноз.В отдельных случаях применяется МРТ локтевого сустава и верхней трети предплечья, электронейромиография лучевого нерва.
Диагностика локтевого туннельного синдрома
При исследовании локтевого сустава врачом больной может отмечать значительное усиление болей. Болезненное обследование необходимо специалисту для постановки точного диагноза:
- Если нерв сдавливается в канале, то будет положительный симптом Тиннеля, который проявляется ощущением прострела тока по нерву в мизинец и безымянный пальцы кисти, когда врач постукивает неврологическом молотком – хотя это может произойти, когда нерв без патологии, при сильном ударе.
- Врач проверит не выскальзывает ли нерв из канала, когда пациент сгибает руку в локтевом суставе.
- Проверит чувствительность и силу в руке и пальцах.
При возникновении у врача сомнений в причинах возникновения локтевого туннельного синдрома, больному может быть рекомендовано проведение дополнительных обследований, таких как МРТ, ЭНМГ, рентгенография.
Рентгенография. По рентгенограммам можно определить костные экзостозы в проекции канала, которые сдавливают нерв. Но большинство причин сдавления локтевого нерва невозможно увидеть на рентгене, так как они мягкотканного этиопатогенеза.
ЭлектроНейроМиоГрафия (ЭНМГ). Это исследование позволяет определить насколько хорошо происходит проведение импульсов по нерву и установить на каком уровне и на сколько сильно сдаувлен нерв.
Во время определения проводимости нерва, он стимулируется в проксимальном отделе и время, необходимое для проведения импульса измеряется, сравниваясь с нормальными величинами.
Как правило, не представляет трудностей. Тщательно собранный анамнез и типичная неврологическая картина помогают поставить правильный диагноз. В отдельных случаях применяется МРТ локтевого сустава, электронейромиография локтевого нерва.
Факторы развития заболевания
Существующие факторы, способные привести к развитию невропатии, условно разделяются на 2 группы:
- посттравматические – в этом случае воспаление нерва может быть вызвано разрывом и надрывом связок, спровоцированными боковыми вывихами растяжениями, переломом и подвывихом локтей;
- компрессионные (синдром Гийона)- сдавливание нервных окончаний может наблюдаться при различных патологических процессах, которые сопровождаются отеками и изменениями костных структур в месте прохождения нерва.
Компрессии нерва кубитального канала возможны при длительных внутривенных инфузиях, частых сгибаниях в локтевом суставе и привычкой к постоянному облокачиванию руки на любую поверхность (стол, станок, открытое автомобильное окно и т.д.). Синдром Гийона возможен при использовании трости, управлении велосипедами и мотоциклами, работой с отвертками, молотком, дрелью и т.д.
Помимо этих факторов, невропатии компрессионного характера достаточно часто возникают при ревматоидном артрите, аневризме сосудов, опухолевидных образованиях, деформирующих артрозах и артритах. Развитие негативной симптоматики возможно при деформациях костной и соединительной ткани в локте после переломов, синовиальной кисте и утолщении сухожильной оболочки при развитии теносиновита, хондромаляции и хондроматозе.
Симптоматика невропатии зависит от локализации поражения. При синдроме кубитального канала присутствуют:
- снижение чувствительности (парестезия) в локтевом крае кисти, мизинце и безымянном пальце;
- болевые ощущения в области локтевой ямки, которые постепенно распространяются на предплечье, мизинец, безымянный палец и локтевую часть кисти;
- нарушение двигательной активности, проявляющееся мышечной слабостью, затруднениями сгибания и отведения кисти, мизинца и безымянного пальца;
- мышечная атрофия, характеризующаяся изменением внешнего вида кисти («птичья» или «когтистая»).
Симптом «когтистой» кисти
При синдроме канала Гийона наблюдается следующая симптоматика:
- парестезия мизинца и безымянного пальца с ладонной стороны и сохранением чувствительности тыльной стороны кисти;
- присутствие болевой симптоматики и парестезии в мизинце и безымянном пальце со стороны ладони, локтевого края кисти и лучезапястного сустава;
- так же, как и при кубитальном синдроме, присутствует «птичья», или «когтистая», кисть.
Синдром Гийона сопровождается слабостью безымянного пальца и мизинца при сгибании. Разведение и сведение пальцев затруднено, а большой палец невозможно привести к ладони
На какие симптомы стоит обратить внимание?
Проявляются жгучей болью в области кисти, парестезией (снижение чувствительности), дизестезией (извращение чувствительности), или гиперестезией (повышенная чувствительность) иннервируемых пальцев. Срединный нерв отвечает за первые три пальца.
Диагностика также не представляет особых трудностей. Тщательно собранный анамнез и типичная неврологическая картина помогают поставить правильный диагноз.
В отдельных случаях применяется МРТ лучезапястного сустава, электронейромиография срединного нерва.
Локтевой туннельный синдром – также известный, как локтевая невропатия, вызван избыточным давлением на локтевой нерв, который проходит близко к поверхности кожи в области локтя. Больше вероятности к развитию локтевого туннельного синдрома, если есть следующие факторы:
- Многократная опора на локоть, особенно на твердую поверхность.
- Нахождение локтя длительно в согнутом положении, например во время разговора по сотовому телефону или сон на согнутой в локте руке.
- Иногда, локтевой туннельный синдром развивается в результате аномального роста костной ткани в локте или интенсивной физической активности, которая увеличивает давление на локтевой нерв. Игроки бейсбола, например, имеют повышенный риск развития локтевого туннельного синдрома, потому, что совершаются вращательные движение необходимые для удара по мячу, что может приводить к повреждению локтевых связок и травмированию нерва.
Ранние симптомы локтевого туннельного синдрома включают:
- Боль и онемение в локте.
- Покалывание, особенно в безымянном пальце и мизинце.
Более тяжелые симптомы локтевого туннельного синдрома включают:
- Слабость в безымянном пальце и мизинце
- Снижение способности сжимать пальцы (большой и мизинец)
- Снижение силы в кисти
- Атрофия мышц руки
- Деформация кисти руки
Если есть любой из этих симптомов, врач может диагностировать локтевой туннельный синдром на основании только физикального обследования. Кроме того, возможно использование специальных нейрофизиологических тестов (таких как ЭМГ), которые позволяют определить степень нарушения проводимости по нервному волокну или мышце.
Радиальные туннельный синдром обусловлен увеличением давления на лучевой нерв, который проходит в костях и мышцах предплечья и локтя. Причины радиального туннельного синдрома включают:
- Травма
- Доброкачественные опухоли (липомы)
- Опухоли костной ткани
- Воспаление окружающих тканей
Симптомы радиального туннельного синдрома включают в себя:
- Острые жгучие или колющие боли в верхней части предплечья или на тыльной стороне кисти, особенно, когда проводится попытка выпрямить запястье и пальцы.
- В отличие от локтевого туннельного синдром и синдрома запястного канала, радиальный туннельный синдром редко вызывает онемение или покалывание, потому что лучевой нерв главным образом влияет на мышцы.
Так же, как и при локтевом туннельном синдроме, если есть любой из этих симптомов, врач может диагностировать радиальный туннельный синдром на основании только физикального обследования. При необходимости может быть назначена электромиография для подтверждения диагноза, выяснения уровня поражения и степени повреждения нервного волокна.
Какими признаками сопровождается туннельный синдрома локтевого нерва? Симптомы и их выраженность напрямую зависят от степени развития недуга. Например, на начальных стадиях какие-то нарушения самочувствия и вовсе могут отсутствовать. Но по мере сужения пространства в костном канале симптомы становятся все более выраженными. Клиническая картина выглядит следующим образом:
- периодически появляется боль в локте, которая усиливается после физических нагрузок;
- некоторые пациенты жалуются на онемение ладоней или пальцев на руках;
- при растяжении сустава или связок болевой синдром усиливается (постукивание по пораженной зоне также сопровождается дискомфортом);
- по мере развития болезни появляется скованность при движениях в пораженном суставе;
- постепенно мышцы в области пораженного нерва начинают слабеть, постепенно атрофироваться.
Стоит отметить, что при подобной патологии боль может распространяться на предплечье, плече, лопатку и даже спину, что нередко осложняет процесс диагностики.
Необязательно наличие всех признаков.
- Скованность, потеря чувствительности или значительные тупые или острые боли в локтевой части кисти, 4 и 5 пальцах.
- Боли и слабость при осуществлении попыток взять предмет кистью.
- Дискомфорт в области локтя.
Такие симптомы указывают на ишемию (недостаток кровоснабжения) нервной ткани. Наиболее выраженными данные симптомы являются по утрам, после того, как рука провела в покое ночь. По прошествии некоторого времени, при осуществлении больным некоторого количества движений, боль и онемение слегка отступает.
Классификация
Невропатия, возникшая в локтевом нерве, сопровождается снижением чувствительности и онемением кисти и пальцев. При запущенной стадии возможно развитие мышечной атрофии, что может спровоцировать полное онемение кончиков пальцев.
В настоящее время существует 2 типа локтевой невропатии:
- первичная – при таком типе развития воспалительная реакция происходит вне зависимости от дополнительных патологических процессов, развивающихся в организме пациента. Наиболее часто болезнь встречается у людей, достаточно долго опирающихся на локоть при сидении, езде, работе;
- вторичная (симптоматическая) – возникает как результат осложнений заболеваний, которые присутствуют в организме человека. Наиболее часто дегенеративно-дистрофические изменения происходят за счет защемления (компрессии) локтевого нерва, присутствующего при некоторых заболеваниях.
Можете также прочитать: Лечение локтевого туннельного синдрома
К ним можно отнести:
- переломы, вывихи предплечья и плеча;
- ушибы руки;
- синовиты (воспаление синовиальных оболочек) и тендовагиниты (воспаление внутренней оболочки сустава);
- остеомы (доброкачественное новообразование в кости);
- деформирующий остеоартроз (хронический процесс в суставной и хрящевой ткани);
- воспаление суставной сумки (бурсит) и посттравматический артроз.
Крайне редко причиной развития невропатии могут стать острые инфекционные процессы (туберкулез, брюшной и сыпной тиф, сифилис и т.д.).