Эпилепсия представляет собой неврологическое заболевание, протекающее в хронической форме. Выражается болезнь внезапным появлением судорожных приступов.
Главная особенность эпилепсии и ее отличие от других неврологических заболеваний кроется в частоте проявлений. Само по себе заболевание нестабильно, а к основным признакам могут добавляться новые.
Идиопатическая эпилепсия, которая наиболее часто проявляется среди других видов неврологических расстройств, способна видоизменяться на протяжении всей жизни человека. И если в детстве ее симптомы одни, то к зрелому возрасту они могут быть совершенно другими. Чем опасна идиопатическая эпилепсия, и в каких формах проявляется, рассмотрим далее.
Содержание
- 1 Понятие эпилепсии
- 2 Отношение к эпилепсии
- 3 Терминология
- 4 Классификация приступов 4.1 Первично-генерализованные приступы
- 4.2 Парциальные приступы
- 5.1 Международная классификация эпилептических приступов (ILAE, 1981)
- 8.1 Электроэнцефалография
- 12.1 Медикаментозное лечение эпилепсии
Симптомы эпилепсии
Психические расстройства больных эпилепсией определяются:
- органическим поражением головного мозга, лежащим в основе заболевания эпилепсии;
- эпилептизацией, то есть результатом деятельности эпилептического очага,
- зависят от локализации очага;
- психогенными, стрессовыми факторами;
- побочным действием антиэпилептических препаратов — фармакогенные изменения;
- формой эпилепсии (при отдельных формах отсутствуют).
структура психических расстройств при эпилепсии
| 1. Психические нарушения в продроме припадка | 1. Предвестники в виде аффективных нарушений (колебания настроения, тревога, страх, дисфория), астенических симптомов (утомляемость, раздражительность, снижение работоспособности) 2. Ауры (соматосенсорная, зрительная, слуховая, обонятельная, вкусовая, психическая) |
| 2. Психические нарушения как компонент приступа | 1. Синдромы изменения сознания: а) выключение сознания (кома) — при генерализованных припадках и вторично-генерализованных б) особые состояния сознания — при простых парциальных припадках в) сумеречное помрачение сознания — при сложных парциальных припадках 2. Психические симптомы (нарушения высших корковых функций): дисмнестические, дисфазические, идеаторные, аффективные, иллюзорные, галлюцинаторные. |
| 3. Постприступные психические нарушения | 1. Синдромы изменения сознания (сопор, оглушение, делирий, онейроид, сумерки) 2. Афазия, олигофазия 3. Амнезия 4. Вегетативные, неврологические, соматические нарушения 5. Астения 6. Дисфория |
| 4. Психические нарушения в межприступном периоде | 1. Изменения личности 2. Психоорганический синдром 3. Функциональные (невротические) расстройства 4. Психические нарушения, связанные с побочным влиянием антиэпилептических препаратов 5. Эпилептические психозы |
особенности изменений личности при эпилепсии
1. Характерологические:
- эгоцентризм;
- педантизм;
- пунктуальность;
- злопамятность;
- мстительность;
- гиперсоциальность;
- привязанность;
- инфантилизм;
- сочетание грубости и угодливости.
2. Формальные расстройства мышления:
- брадифрения (тугоподвижность, замедленность);
- обстоятельность;
- склонность к детализации;
- конкретно-описательное мышление;
- персеверация.
3. Перманентные эмоциональные расстройства:
- вязкость аффекта;
- импульсивность;
- эксплозивность;
- дефензивность (мягкость, угодливость, ранимость);
4. Снижение памяти и интеллекта:
- легкие когнитивные нарушения;
- деменция (эпилептическое, эгоцентрическое, концентрическое слабоумие).
5. Изменение сферы влечений и темперамента:
- повышенный инстинкт самосохранения;
- повышение влечений (замедленный темп психических процессов);
- преобладание хмурого, угрюмого настроения.
Понятие эпилепсии
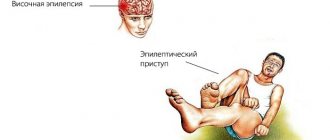
Наступление единичного характерного для эпилепсии приступа возможно из-за специфичной реакции живого организма на процессы, которые в нём произошли. По современным представлениям, эпилепсия — это неоднородная группа заболеваний, клиника хронических случаев которых характеризуется судорожными повторными приступами. В основе патогенеза этого заболевания лежат пароксизмальные разряды в нейронах головного мозга. Эпилепсия характеризуется главным образом типичными повторными приступами различного характера (существуют также эквиваленты эпилептических приступов в виде внезапно наступающих расстройств настроения (дисфории) или характерные расстройства сознания (сумеречного помрачения сознания, сомнамбулизма, трансов), а также постепенным развитием характерных для эпилепсии изменений личности и (или) характерным эпилептическим слабоумием. В некоторых случаях наблюдаются также эпилептические психозы, которые протекают остро или хронически и проявляются такими аффективными расстройствами, как страх, тоска, агрессивность или повышенно-экстатическое настроение, а также бредом, галлюцинациями. Если возникновение эпилептических приступов имеет доказанную связь с соматической патологией, то речь идёт о симптоматической эпилепсии. Кроме того, в рамках эпилепсии часто выделяют так называемую височную эпилепсию, при которой судорожный очаг локализуется в височной доле. Такое выделение определяется особенностями клинических проявлений, характерных для локализации судорожного очага в височной доле головного мозга. Диагностикой и лечением эпилепсии занимаются неврологи и эпилептологи.
В некоторых случаях приступы осложняют течение неврологического или соматического заболевания либо травмы головного мозга.
Причины возникновения
Современные исследования показывают, что такая эпилепсия возникает из-за врожденных (идиопатических) аномалий. Основная причина развития патологии – нарушение созревания коры у ребенка в височной области мозга.
При этом не исключены идиопатические факторы другого типа. Доброкачественная эпилепсия детского возраста примерно в 20-60% случаев вызвана генетическими нарушениями, которые передаются по наследству.
Кроме того, исследователи выделяют следующие факторы, повышающие риски роландической эпилепсии:
- гестоз во время беременности;
- черепно-мозговые травмы;
- частое переутомление;
- недостаточная продолжительность сна;
- инфекционное поражение ЦНС.
Доброкачественная форма эпилепсии относится к числу возрастзависимых патологий.
Частота и интенсивность рецидивов снижается по мере взросления ребенка. Объясняется это тем, что со временем уменьшается активность патологических очагов в головном мозге, вызывающих эпилептические припадки.
Отношение к эпилепсии
Древние греки и римляне объясняли эпилепсию божественным вмешательством — «Геркулесова болезнь», «божественная болезнь», «падучая»[3]. Также в одном из средневековых руководств к вызову духов говорится, что при неправильной подготовке к обряду маг может погибнуть, испытав при этом эпилептический и апоплексический удар[3].
Отношение общества к лицам, страдающим эпилепсией, неоднозначно и преимущественно негативно[4]. Больных эпилепсией по-прежнему широко стигматизируют. Это может повлиять на людей экономически, социально и культурно.
Классификация приступов
Эпилептические приступы могут иметь различные проявления в зависимости от этиологии, локализации поражения, ЭЭГ-характеристик уровня зрелости нервной системы на момент развития приступа. В основе многочисленных классификаций лежат эти и другие характеристики. Однако с практической точки зрения имеет смысл выделять две категории:
Первично-генерализованные приступы
Первично-генерализованные приступы — двусторонние симметричные, без очаговых проявлений в момент возникновения. К ним относятся два вида:
- тонико-клонические приступы (grand mal)
- абсансы (petit mal) — короткие периоды потери сознания.
Парциальные приступы
Парциальные или фокальные приступы — наиболее частое проявление эпилепсии. Они возникают при повреждении нервных клеток в специфической зоне одного из полушарий мозга и подразделяются на простые парциальные, сложные парциальные и вторично-генерализованные.
- простые — при таких приступах не происходит нарушения сознания
- сложные — приступы с нарушением или изменением сознания, обусловлены разнообразными по локализации участками перевозбуждения и часто переходят в генерализованные.
- вторично-генерализованные приступы — характерно начало в виде судорожного или бессудорожного парциального приступа или абсанса с последующим двусторонним распространением судорожной двигательной активности на все группы мышц.
Предупреждение заболевания
Первичная профилактика патологии отсутствует.
Для профилактики судорожных приступов выделяют ряд рекомендаций:
- Обеспечить ребенку постоянный режим дня с достаточным временем на отдых. Одна из причин развития эпиприпадка — нарушение сна в виде его малой продолжительности.
- Спать больной должен в общей с родителями комнате, так как его нежелательно оставлять одного. Если это невозможно, следует использовать радионяню. Родители, находящиеся рядом с ребенком, могут своевременно заметить ауру и оказать необходимую первую помощь.
- За 1-2 часа до сна необходимо исключить игры за компьютером, смартфоном, а также любую нагрузку, стимулирующую работу головного мозга. Кроме того, не следует плотно кормить детей перед сном.
Эпилептический приступ
Возникновение эпилептического приступа зависит от комбинации двух факторов самого мозга: активности судорожного очага (иногда его ещё называют эпилептическим) и общей судорожной готовности мозга. Иногда эпилептическому приступу предшествует аура (греческое слово, означающее «дуновение», «ветерок»). Проявления ауры очень разнообразны и зависят от расположения участка мозга, функция которого нарушена (то есть от локализации эпилептического очага). Так же те или иные состояния организма могут быть провоцирующим фактором эпиприступа (эпиприступы, связанные с наступлением менструаций; эпиприступы, наступающие только во время сна). Кроме того, эпилептический приступ может быть спровоцирован рядом факторов внешней среды (например, мерцающим светом). Существует целый ряд классификаций характерных эпилептических приступов. С точки зрения лечения наиболее удобна классификация, основанная на симптоматике приступов. Она помогает также отличить эпилепсию от других пароксизмальных состояний.
Международная классификация эпилептических приступов (ILAE, 1981)
- Парциальные (фокальные, локальные) приступы. Простые парциальные приступы, протекающие без нарушения сознания. Моторные приступы:
- фокальные моторные без марша;
- фокальные моторные с маршем (джексоновские);
- адверсивные;
- постуральные;
- фонаторные (вокализация или остановка речи).
- Соматосенсорные приступы или приступы со специальными сенсорными симптомами (простые галлюцинации, например, вспышки пламени, звон):
- соматосенсорные;
- зрительные;
- слуховые;
- обонятельные;
- вкусовые;
- с головокружением.
- Приступы с вегетативно-висцеральными проявлениями (сопровождаются эпигастральными ощущениями, потливостью, покраснением лица, сужением и расширением зрачков).
- Приступы с нарушением психических функций (изменения высшей нервной деятельности); редко бывают без нарушения сознания, чаще проявляются как сложные парциальные приступы:
- дисфазические;
- дисмнестические (например, ощущение «уже виденного»);
- с нарушением мышления (например, мечтательное состояние, нарушение чувства времени);
- аффективные (страх, злоба, и др.,);
- иллюзорные (например, макропсия);
- сложные галлюцинаторные (например, музыка, сцены, и др.,).
- Простой парциальный приступ с последующим нарушением сознания:
- начинается с простого парциального приступ (А.1 — А.4) с последующим нарушением сознания;
- только с нарушения сознания;
- Простые парциальные приступы (А), переходящие в сложные, а затем в генерализованные.
- Абсансы Типичные абсансы
- только с нарушением сознания;
- изменения тонуса более выражены, чем при типичных абсансах;
- случайные приступы, наступающие неожиданно и без видимой причины;
Международная классификация эпилепсий и эпилептических синдромов (1989)
- ЛОКАЛИЗАЦИОННО-ОБУСЛОВЛЕННЫЕ (ФОКАЛЬНЫЕ, ПАРЦИАЛЬНЫЕ) ЭПИЛЕПСИИ И СИНДРОМЫ Идиопатические (с возраст-зависимым дебютом) Доброкачественная эпилепсия детского возраста с центрально-височными пиками
- Эпилепсия детского возраста с затылочными пароксизмами
- Первичная эпилепсия чтения
- Хроническая прогрессирующая постоянная эпилепсия детского возраста (Кожевниковский синдром)
- Идиопатические (с возраст-зависимым дебютом) Доброкачественные семейные неонатальные судороги
- Неспецифической этиологии Ранняя миоклоническая энцефалопатия
- С генерализованными и фокальными приступами Неонатальные судороги
- Приступы, связанные с определённой ситуацией Фебрильные судороги
Формы заболевания у детей
Различают несколько форм эпилепсии у детей.
Доброкачественная локальная эпилепсия
Иначе называется роландической эпилепсией, проявляется глоточно-ротовыми и односторонними лицевыми двигательными приступами, которые возникают во время засыпания и пробуждения. Это частый вид пароксизмов у детей. Болезнь проявляется в детском возрасте от 2 до 14 лет. Преимущественно болеют мальчики.
Характеризуется простыми парциальными пароксизмами, которые появляются во время засыпания и пробуждения. Все начинается с парестезии, нарушения чувствительности в области ротоглотки, десен, языка.
Потом дети производят звуки как при полоскании горла, выделяется большое количество слюны. Появляются подергивания лицевой мускулатуры: клонические, тонические и клонико-тонические судороги мышц рта, глотки, мимических мышц. У некоторых пациентов судороги переходят на руку или ногу. Приступы могут переходить в генерализованные пароксизмы.
Доброкачественная миоклоническая эпилепсия новорожденных
Это генерализованные пароксизмы в виде миоклонических судорог. Начинается в период с трехмесячного возраста ребенка до четырех лет. Проявляется кивательными движениями головы и приподнимание туловища и плеч, движениями локтей в стороны. Сознание сохранено, приступы постепенно учащаются. У таких детей тонус мышц понижен, психика развивается нормально.
Синдром Доозе
Синдром Доозе — миоклоническо-астатические пароксизмы. Начинается у детей с годовалого возраста до 5 лет. Проявляются асинхронным сокращением мышц конечностей. Приступы кратковременны. Могут появляться кивательные движения с приподниманием туловища. Сознание сохранено.
Судороги возникают часто, иногда несколько в минуту, называется эпилептическим статусом.
У таких детей нарушена координация движений, поражена ЦНС, они отстают в психическом развитии.
Детский абсанс и юношеский
Юношеский и детский абсансы — это генерализованные приступы длительностью несколько секунд, с отсутствием, замиранием, малым количеством двигательных сокращений.
Редко встречающиеся формы заболевания
Синдром Панайотопулоса — доброкачественная детская идиопатическая парциальная эпилепсия с затылочными приступами и ранним началом в период с 1 года до 13 лет. Приступы при этой форме имеют тяжелое течение.
Характеризуются вегетативными нарушениями и долгим отсутствием сознания, возникают во время сна: сначала рвота, потом голова и глаза поворачиваются в одну сторону. Пароксизмы переходят в генерализованные. Приступы возникают редко, 1-2 раза за всю историю болезни.
Синдром Гасто — доброкачественный эпилептический синдром с затылочными приступами и с поздним началом в период с трехлетнего возраста до 15 лет. Приступы простые, длительностью от нескольких секунд до нескольких минут, во время них возникают зрительные галлюцинации. После приступа у пациентов появляется сильная головная боль с тошнотой и рвотой.
Судорожный очаг
Судорожный очаг является результатом органического или функционального повреждения участка мозга, вызванного любым фактором (недостаточное кровообращение (ишемия), перинатальные осложнения, травмы головы, соматические или инфекционные заболевания, опухоли и аномалии головного мозга, нарушения обмена веществ, инсульт, токсическое воздействие различных веществ). На месте структурного повреждения рубец (в котором иногда образуется заполненная жидкостью полость (киста)). В этом месте периодически может возникать острый отек и раздражение нервных клеток двигательной зоны, что ведёт к судорожным сокращениям скелетных мышц, которые, в случае генерализации возбуждения на всю кору головного мозга, заканчиваются потерей сознания.
Судорожная готовность
Судорожная готовность — это вероятность увеличения патологического (эпилептиформного) возбуждения в коре головного мозга сверх уровня (порога), на котором функционирует противосудорожная система мозга. Она может быть высокой или низкой. При высокой судорожной готовности даже небольшая активность в очаге может привести к появлению развернутого судорожного приступа. Судорожная готовность мозга может быть настолько велика, что приводит к кратковременному отключению сознания и в отсутствие очага эпилептической активности. В данном случае речь идёт об абсансах. И наоборот, судорожная готовность может отсутствовать вовсе, и, в этом случае, даже при очень сильном очаге эпилептической активности, возникают парциальные приступы, не сопровождающиеся потерей сознания. Причиной повышенной судорожной готовности является внутриутробная гипоксия мозга, гипоксия в родах или наследственная предрасположенность (риск эпилепсии у потомства больных эпилепсией составляет 3—4 %, что в 2—4 раза выше, чем в общей популяции).
Образ жизни и предостережения
Для того чтобы улучшить состояние больного необходимо придерживаться диеты, предписанной доктором. Как правило, она не отличается от диет, предписанных людям больным другими формами эпилепсии.
Некоторые доктора исключают из рациона больного жидкость, другие врачи назначают безбелковую или бессолевую диету. В обязательном порядке больному придется отказаться от следующего:
- алкоголь;
- кофе;
- чай;
- курение.
Доктор может назначить и кетогенную диету, которая направлена на снижение приступов. Начинать ее стоит с голодания, то есть можно пить только негазированную воду. Начиная с четвертого дня, разрешено в пищу вводить некоторые продукты. В пищу должны поступать еда с большим количеством жиров.
Как правило, люди, у которых выявлена эта болезнь, считаются инвалидами, так как в отношении с работой у них есть некие ограничения.
Так, людям с этим диагнозом нельзя работать со следующей техникой и в таких сферах:
- с вычислительными приборами;
- на конвейерных линиях;
- с водой, химикатами;
- с очагами воспаления и возгорания;
- на предприятиях с низкими или высокими температурами.
Для того чтобы больной человек не смог навредить своему здоровью нужно придерживаться следующих рекомендаций:
- ограничить использование колюще-режущих предметов;
- водить автомобиль только в присутствии других лиц;
- ежегодно отдыхать в санатории;
- посещать бассейны, водоемы, реки в присутствии окружающих;
- каждый день гулять на свежем воздухе и выполнять физические упражнения.
Диагностика эпилепсии
Электроэнцефалография
Для диагностики эпилепсии и её проявлений получил широкое распространение метод электроэнцефалографии (ЭЭГ), то есть трактовки электроэнцефалограммы. Особенно важное значение имеет наличие фокальных комплексов «пик-волна» или асимметричных медленных волн, указывающих на наличие эпилептического очага и его локализацию. О наличии высокой судорожной готовности всего мозга (и, соответственно, абсансов) говорят генерализованные комплексы пик—волна. Однако всегда следует помнить, что ЭЭГ отражает не наличие диагноза эпилепсии, а функциональное состояние головного мозга (активное бодрствование, пассивное бодрствование, сон и фазы сна) и может быть нормальной даже при частых приступах. И наоборот, наличие эпилептиформных изменений на ЭЭГ не всегда свидетельствует об эпилепсии, но в некоторых случаях является основанием для назначения антиконвульсантной терапии даже без явных приступов (эпилептиформные энцефалопатии).
Постановка диагноза
Ранняя диагностика очень важна в изучении эпилепсии. Кроме того для быстрого восстановления пациента она должна быть точной. Первое с чего нужно начать – это с выявления причин, по которым возник приступ. Лечение будет зависеть от причин проявления заболевания.
Одним из важных методов в диагностике является электроэнцефалография, благодаря которой можно выявить электрические потенциалы между двумя точками. Для проведения этой процедуры на голову нужно надеть электроды. Этот метод позволяет выявить очаг воспаления, характеристику волн и изменение состояния больного человека в период между приступами.
Кроме того осмотр пациента должен провести невролог, который после осмотра может сделать такие выводы:
- насколько выражены рефлексы у пациента;
- есть ли отклонения в эмоциональной и интеллектуальной сферах;
- нормальное ли состояние больного.
Вспомогательными методами для подтверждения диагноза, можно назвать следующие:
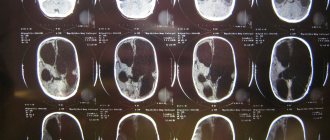
- МРТ;
- КТ;
- Эхо-энцефалограмма;
- Антиография сосудов мозга.
Причина смерти при эпилепсии
Особенно опасен эпилептический статус в связи с выраженной мышечной активностью: тонико-клонические судороги дыхательной мускулатуры, аспирация слюны и крови из ротовой полости, а также задержки и аритмии дыхания ведут к гипоксии и ацидозу; сердечно-сосудистая система испытывает запредельные нагрузки в связи с гигантской мышечной работой; гипоксия усиливает отёк мозга; ацидоз усиливает нарушения гемодинамики и микроциркуляции; вторично все больше ухудшаются условия для работы мозга. При пролонгированном в клинике эпистатусе нарастает глубина коматозного состояния, судороги принимают тонический характер, гипотония мышц сменяется их атонией, а гиперрефлексия — арефлексией. Нарастают гемодинамические и дыхательные нарушения. Судороги могут полностью прекратиться, и наступает стадия эпилептической прострации: глазные щели и рот полуоткрыты, взор безучастный, зрачки широкие. В таком состоянии может наступить смерть. Два основных механизма ведут к цитотоксическому действию и некрозу, в них клеточная деполяризация поддерживается стимуляцией NMDA-рецепторов и ключевым моментом является запуск внутри клетки каскада разрушения. В первом случае чрезмерное нейрональное возбуждение является результатом отека (жидкость и катионы поступают внутрь клетки), ведущее к осмотическому повреждению и клеточному лизису. Во втором случае активация НМДА-рецепторов активирует поток кальция в нейрон с аккумуляцией внутриклеточного кальция до уровня выше, чем вмещает цитоплазматический кальций-связывающий белок. Свободный внутриклеточный кальций является токсичным для нейрона и ведёт к серии нейрохимических реакций, включающих митохондриальные дисфункции, активирует протеолиз и липолиз, уничтожающие клетку. Этот замкнутый круг и лежит в основе гибели больного при эпистатусе.
Наиболее распространённая причина смерти при эпилепсии — утопление в ванне во время эпилептического приступа. По этой причине происходит примерно 1 смерть в год на 1000 пациентов.
Прогноз при эпилепсии
В XIX веке было широко распространено представление, что эпилепсия обусловливает неизбежное снижение интеллекта. В XX веке это представление подверглось пересмотру: было обнаружено, что ухудшение когнитивных функций происходит лишь в сравнительно редких случаях[5]:287.
В большинстве случаев после единичного приступа прогноз благоприятный. Приблизительно у 70 % больных на фоне лечения наступает ремиссия, то есть приступы отсутствуют в течение 5 лет. В 20—30 % приступы продолжаются, в таких случаях нередко требуется одновременное назначение нескольких противосудорожных препаратов.
Жизнь с эпилепсией
Вопреки расхожему мнению, что человеку с эпилепсией придется во многом себя ограничить, что многие дороги перед ним закрыты, жизнь с эпилепсией не так уж строга. Самому пациенту, его близким и окружающим необходимо помнить, что в большинстве случаев они не нуждаются даже в оформлении инвалидности. Залогом полноценной жизни без ограничений является регулярный бесперебойный прием подобранных врачом препаратов. Защищенный лекарствами мозг становится не таким восприимчивым к провоцирующим воздействиям. Поэтому пациент может вести активный образ жизни, работать (в том числе, за компьютером), заниматься фитнесом, смотреть телевизор, летать на самолетах и многое другое.
Но есть ряд занятий, которые по существу являются «красной тряпкой» для мозга у пациента с эпилепсией. Такие действия должны быть ограничены:
- Вождение автомобиля;
- Работа с автоматизированными механизмами;
- Плавание в открытых водоемах, плавание в бассейне без присмотра;
- Самостоятельная отмена или пропуск приема таблеток.
А также существуют факторы, которые могут вызвать эпилептический приступ даже у здорового человека, и их тоже надо опасаться:
- Недосыпание, работа в ночные смены, суточный режим работы.
- Хроническое употребление или злоупотребление алкоголем и наркотиками
Эпилепсия и личность
В XIX веке авторы трудов по психиатрии предполагали, что эпилептические приступы вызывают разрушение личности. В начале XX века утвердилось мнение, что и эпилепсия, и изменения личности при этом заболевании представляют собой следствие какой-либо общей глубинной патологии. Распространено было представление, в соответствии с которым «эпилептическую личность» характеризовали как эгоцентричную, раздражительную, религиозную, сварливую, упрямую и обладающую вязким мышлением. В дальнейшем стало очевидно, что эти идеи возникли в результате наблюдений за постоянно пребывающими в стенах клиник тяжелобольными с серьёзным поражением мозга. Обследование же пациентов с эпилепсией, живущих в обществе, привело к выводу, что лишь меньшинство из них испытывают трудности, обусловленные аномалиями личности, а если такие личностные проблемы всё же возникают, они обычно не носят какого-либо специфического характера. В частности, очень мало данных, свидетельствующих в пользу гипотезы о связи между эпилепсией и агрессивностью[5]:287.
В случаях, когда у пациента с эпилепсией действительно наблюдается расстройство личности, в его этиологии, видимо, играют важную роль социальные факторы — в частности, социальные ограничения, налагаемые на эпилептика, его собственные затруднения, реакция окружающих. Также высказывалось предположение, что патология личности при эпилепсии может быть связана с повреждениями височной доли головного мозга[5]:287.
Диета и статус больного
При наличии эпилепсии, которая сопровождается потерей адекватности, человеку присваивается группа инвалидности. Ему нельзя выполнять работы, связанные с повышенным уровнем контроля и концентрации внимания, так как это может спровоцировать массу неблагоприятных последствий.
Также желательно избегать вождения транспортного средства.
Родственникам важно постоянно контролировать больного, а также ограничить количество колющих и режущих предметов, которые могут быть травмоопасными при появлении приступа.
Рекомендовано проходить специальные курсы реабилитации, где опытный врач расскажет, каким должен быть образ жизни больного.
Следует полностью исключить потребление алкогольных напитков и курения. Ограничить жирную и жареную пищу, а также тщательно следить за рационом.
Люди, страдающие эпилепсией, не представляют опасность для общества, однако в некоторых ситуациях, когда человек не может контролировать свое поведение, его пребывание в коллективе должно производиться исключительно под наблюдением кого-либо из близких людей, способных при необходимости оказать первую помощь.
Таким образом, идиопатическая эпилепсия имеет несколько форм, отличающиеся друг от друга клинической картиной проявления приступа. Ранняя диагностика и комплексное лечение, а также постоянный контроль состояния здоровья, позволят снизить частоту и интенсивность приступов, однако полностью избавиться от недуга невозможно.
Многие люди, увидев на улице или в транспорте человека, у которого случился эпилептический припадок, не знают, как помочь. Первая помощь при эпилепсии — это комплекс простых мероприятий, которые может провести любой человек, не имеющий медицинского образования.
На основании каких симптомов ребенку ставится диагноз эпилепсия, расскажем в этой теме.
Лечение эпилепсии
Общая цель лечения может быть разделена на отдельные цели, которые требуют применения различных усилий:
Цели лечения эпилепсии
| Название цели | Способы достижения |
| Обезболить периоды приступов | Для больных, испытывающих во время приступа боль, уменьшить её, например, регулярным приёмом противосудорожных и/или обезболивающих лекарств. Кроме лекарств, также могут подойти и другие средства. Например, помочь снять боль в этом случае может регулярное употребление богатого кальцием сушёного чернослива, но этот способ не устраняет причину приступов — спонтанную реакцию начала приступа в головном мозге больного эпилепсией, он только повысит содержание кальция в организме, что, возможно, облегчит течение судорог. |
| Предотвратить наступление новых приступов | Хирургически, медикаментозно, Кетогенная диета |
| Снизить частоту приступов | Если приступы полностью не удается предотвратить, то можно достичь цели снизить их частоту. Хирургически, медикаментозно, VNS-терапия, Кетогенная диета |
| Снизить длительность отдельных приступов | длящиеся более минуты приступы с задержкой дыхания называют тяжёлыми приступами, а длящиеся менее 10—15 секунд — лёгкими. Во время тяжёлых приступов с задержкой дыхания может пострадать мозг и другие органы из-за недостатка их снабжения кислородом. |
| Добиться отмены приёма лекарств | Без возобновления припадков |
| Свести к минимуму побочные эффекты лечения | Подбирается индивидуально |
| Обезопасить общество от больных эпилепсией, совершающих общественно опасные действия | В предчувствии приступа, во время него или после него больные могут чувствовать себя особенным образом, что может привести к невменяемому состоянию и совершению противоправных действий. Медикаментозно, физическое усмирение: изоляция, надевания смирительной рубашки; профилактические мероприятия — например, в виде регулярного контроля того, что ногти на руках обрезаны и в невменяемом состоянии ими будет невозможно поцарапать других людей. |
Лечение заболевания проводится как амбулаторно (у врача-невролога или психиатра), так и стационарно[4] (в неврологических больницах и отделениях или в психиатрических — в последних, в частности, в случае, если больной эпилепсией совершил общественно опасные действия во временном расстройстве психической деятельности или при хронических расстройствах психической деятельности и к нему применены принудительные меры медицинского характера)[6]. В Российской Федерации принудительная госпитализация должна быть санкционирована судом. В особо тяжёлых случаях это возможно до вынесения судьёй решения[источник не указан 691 день
]. Больные, принудительно помещённые в психиатрический стационар, признаются нетрудоспособными на весь период нахождения в стационаре и имеют право на получение пенсии и пособий согласно законодательству РФ об обязательном социальном страховании[7].
Медикаментозное лечение эпилепсии
- Противосудорожные, другое название антиконвульсанты, снижают частоту, длительность, в некоторых случаях полностью предотвращают судорожные приступы.
При терапии эпилепсии главным образом применяют противосудорожные препараты, использование которых может продолжаться на протяжении всей жизни человека.[8] Выбор антиконвульсанта зависит от типа приступов, синдромов эпилепсии, состояния здоровья и других лекарств принимаемых пациентом.[9] В начале рекомендуется использование одного средства.[10] В случае когда это не имеет должного эффекта, рекомендуется перейти на другое лекарство.[11] Два препарата одновременно принимают только если одно не работает.[11] Приблизительно в половине случаев первое средство эффективно, второе даёт эффект у ещё примерно 13 %. Третье либо совмещение двух может помочь дополнительным 4 %.[12] У около 30% людей приступы продолжаются несмотря на лечение антиконвульсантами.[13]
Возможные препараты включают в себя фенитоин, карбамазепин, вальпроевую кислоту, и примерно одинаково эффективны как при частичных, так и генерализованных приступах(абсансы, клонические приступы).[14][15] В Великобритании карбамазепин и ламотриджин рекомендованы как препараты первой линии для лечения частичных приступов, а леветирацетам и вальпроевая кислота второй линии из-за их цены и побочных эффектов.[11] Вальпроевая кислота рекомендована как препарат первой линии при генерализованных приступах, а ламотриджин второй.[11] У тех, кто не имеет приступов, рекоменуются этосуксимид или вальпроевая кислота, которая особенно эффективна при миоклонических и тонических или атонических приступах.[11]
В апреле 2020 года консультативный совет FDA рекомендовал зарегистрировать лекарственный препарат на основе каннабидиола. Его предназначение — терапия тяжёлых форм эпилепсии у детей. В случае положительного решения регулятора, препарат станет первым в США зарегистрированным средством из медицинской марихуаны. Препарат представлен в форме сиропа, содержание тетрагидроканнабинола составляет менее 0,1 %. Лекарственное средство успешно прошло клинические исследования среди детей старше 2 лет, страдающих синдромом Драве и синдромом Леннокса-Гасто – редких и тяжелых форм эпилепсии. Согласно данным испытаний, лекарственное средство на основе каннабидиола помогает снизить частоту приступов на 50 % у 40 % больных синдромом Леннокса-Гасто (в группе плацебо показатель составляет — 15 % пациентов). Похожая эффективность была продемонстрирована при лечении синдрома Драве.[16]
- Нейротро́пные сре́дства — могут угнетать или стимулировать передачу нервного возбуждения в различных отделах (центральной) нервной системы.
- Психоактивные вещества и психотропные средства влияют на функционирование центральной нервной системы, приводя к изменению психического состояния.
- Рацетамы перспективный подкласс психоактивных ноотропных веществ.
Немедикаментозные методы лечения
- Кетогенная диета
- Электростимуляция блуждающего нерва
- Хирургическая операция
- Метод Войта
- Изучение влияния внешних раздражителей, влияющих на частоту приступов, и ослабление их влияния. Например, на частоту приступов может влиять режим дня, а может быть индивидуально удастся установить связь, — к примеру, когда употребляется вино, а затем оно запивается кофе, но это всё индивидуально для каждого больного эпилепсией[источник не указан 688 дней
][
стиль
].
Лечение
Единого мнения о том, лечить или не лечить доброкачественную эпилепсию в детском возрасте, нет. Обусловлено это тем, что даже без медикаментозного либо иного вмешательства наступает полная ремиссия. Однако некоторые исследователи отмечают, что, если терапия у детей не проводится, то со временем роландическая эпилепсия провоцирует развитие синдрома псевдо-Леннокса, или атипичной формы заболевания.
Кроме того, не всегда удается точно поставить диагноз. И если припадки обусловлены течением другого заболевания, то в отсутствие адекватного лечения возможно развитие тяжелых осложнений.
В связи со сказанным тактика лечения подбирается в индивидуальном порядке. Если врач принял решение приступить к терапии, то пациенту назначается один из препаратов вальпориевой кислоты. Также в лечении заболевания применяются противоэпилептические лекарства типа «Карбамазепина» или «Дифенина» (рекомендуют детям старше 7 лет). Причем, если приступы беспокоят только в ночное время, то назначается однократный прием медикамента перед отходом ко сну.
Чтобы снизить частоту рецидивов, дети должны нормально отдыхать. Важно соблюдать режим сна и бодрствования. Не рекомендуется плотно кормить пациента перед отходом ко сну.
В случае достижения положительных результатов противоэпилептической терапии ребенка переводят на специализированную диету, в состав которой вводят продукты с большим содержанием жиров.
Примечания
- Commission on Epidemiology and Prognosis, International League Against Epilepsy (1993). «Guidelines for epidemiologic studies on epilepsy. Commission on Epidemiology and Prognosis, International League Against Epilepsy». Epilepsia34
(4): 592–6. DOI:10.1111/j.1528-1157.1993.tb00433.x. PMID 8330566. - Blume W, Lüders H, Mizrahi E, Tassinari C, van Emde Boas W, Engel J (2001). «Glossary of descriptive terminology for ictal semiology: report of the ILAE task force on classification and terminology». Epilepsia42
(9): 1212–8. DOI:10.1046/j.1528-1157.2001.22001.x. PMID 11580774. - ↑ 12
Эпилепсия. Болезни в истории - ↑ 12Казенных Т.В., Семке В.Я.
Психотерапевтическая коррекция в системе комплексной терапии больных эпилепсией // Сибирский научный медицинский журнал. — 2006. — № 1. - ↑ 123Гельдер М., Гэт Д., Мейо Р.
Оксфордское руководство по психиатрии: Пер. с англ. — Киев: Сфера, 1999. — Т. 1. — 300 с. — 1000 экз. — ISBN 966-7267-70-9, 966-7267-73-3. - А.В. Шпак, И.А. Басинская.
Принудительное лечение больных эпилепсией (рус.). Проверено 27 декабря 2010. Архивировано 4 февраля 2012 года. - Закон Российской Федерации «О психиатрической помощи и гарантиях прав граждан при её оказании» от №3185-I (2 июля 1992)., статья 13.
- National Clinical Guideline Centre.
The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. — National Institute for Health and Clinical Excellence, January 2012. — P. 21–28. - National Clinical Guideline Centre.
The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. — National Institute for Health and Clinical Excellence, January 2012. - Elaine Wyllie.
Wyllie’s Treatment of Epilepsy: Principles and Practice. — Lippincott Williams & Wilkins, 2012. — P. 187. — ISBN 978-1-4511-5348-4. - ↑ 12345National Clinical Guideline Centre.
The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care. — National Institute for Health and Clinical Excellence, January 2012. — P. 57–83. - Medical aspects of disability; a handbook for the rehabilitation professional. — 4th. — New York : Springer, 2010. — P. 182. — ISBN 978-0-8261-2784-6.
- (Nov 2011) «Genetics of epilepsy.». Semin Neurol31
(5): 506–18. DOI:10.1055/s-0031-1299789. - Nolan, SJ (23 August 2013). «Phenytoin versus valproate monotherapy for partial onset seizures and generalised onset tonic-clonic seizures.». The Cochrane database of systematic reviews8
: CD001769. DOI:10.1002/14651858.CD001769.pub2. PMID 23970302. - Tudur Smith, C (2002). «Carbamazepine versus phenytoin monotherapy for epilepsy.». The Cochrane database of systematic reviews
(2): CD001911. DOI:10.1002/14651858.CD001911. PMID 12076427. - Первый препарат с каннабидиолом готовится к выходу на рынок США
Литература
- Брюханова Н. О., Жилина С. С., Айвазян С. О., Ананьева Т. В., Беленикин М. С., Кожанова Т. В., Мещерякова Т. И., Зинченко Р. А., Мутовин Г. Р., Заваденко Н. Н.
Синдром Айкарди–Гутьерес у детей с идиопатической эпилепсией // Российский вестник перинатологии и педиатрии. — 2020. — № 2. — С. 68–75. — ISSN 1027-4065. - Брюханова Н. О., Жилина С. С., Беленикин М. С., Мутовин Г. Р., Айвазян С. А., Притыко А. Г.
Возможности генетического тестирования при резистентных формах эпилепсии // Педиатрия. Журнал им. Г. Н. Сперанского. — 2020. — № 5. — С. 77–80. — ISSN 0031-403X. - Абрамов А. А., Шахтарин В. В., Айвазян С. О., Жилина С. С., Осипова К. В., Яворская М. М., Бачманова М. С., Мутовин Г. Р., Притыко А. Г.
Полиморфизм гена MDR1 и фармакорезистентность к противосудорожным препаратам при эпилепсии // Детская больница. — 2011. — № 4. — С. 12-15. — ISSN 2076-3875. - Айвазян С. О., Ширяев Ю. С.
Видео-ЭЭГ-мониторинг в диагностике эпилепсии у детей // Журнал неврологии и психиатрии. — 2010. — № 6. — С. 70–76. — ISSN 1997-7298. - Виктор М., Роппер А. Х.
Руководство по неврологии по Адамсу и Виктору : учеб. пособие для системы послевуз. проф. образования врачей / Морис Виктор, Аллан Х. Роппер; науч. ред. В. А. Парфёнов; пер. с англ. под ред. Н. Н. Яхно. — 7-е изд. — М. : Мед. информ. агентство, 2006. — 677 с. — ISBN 5-89481-275-5 - Розенбах П. Я.
Эпилепсия // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Диагностика заболевания
Диагностировать роландическую эпилепсию у детей без участия врача достаточно сложно. Активная стадия заболевания не всегда сопровождается мышечными судорогами. Кроме того, патология проявляется обычно до, во время или сразу после сна, а приступы носят кратковременный характер, из-за чего родители не замечают отклонений в развитии ребенка.
Основу диагностики заболевания составляет энцефалография, которая показывает аномальную активность отдельных участков (участка) головного мозга.
Процедура информативна только в том случае, если проводится во время приступа. В связи с этим при подозрении на эпилепсию назначают полисомнографию либо ЭЭГ-мониторинг.
При необходимости диагностические мероприятия дополняют МРТ и КТ головного мозга. Эти процедуры позволяют определить органическое поражение органа и другие нарушения, вызывающие сходные с эпиприступами симптомы. В случае обнаружения повреждений в структурах головного мозга потребуются дополнительные исследования, по результатам которых можно выявить или исключить взаимосвязь между судорожными припадками и органическим поражением нервных тканей.