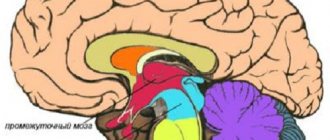
Человеческий мозг представляет собой сложноорганизованную структуру, состоящую из разных отделов, связанных между собой анатомически и функционально и отвечающих за выполнение определенных видов деятельности в организме человека.
Одной из важнейших составных частей мозга, в частности его заднего отдела, является мозжечок. Он является ответственным за координацию движений, регулирует тонус мышц, без него невозможно обеспечить нормальное равновесие тела человека в пространстве. Кроме того, доказано участие мозжечка в психических функциях. Вот почему патология в этом отделе головного мозга привлекает внимание не только неврологов, но и психиатров.
Что такое пирамидная система
Итак, врач обнаруживает симптом Бабинского слева или справа, и делает вывод о нарушениях в пирамидной системе. Что это значит?
Все движения, которые мы совершаем, контролируются отделами нервной системы – мозжечком, пирамидной и экстрапирамидной системами.
Пирамидная система (которую мы опишем) помогает нам делать любые движения, по желанию останавливаться или менять их. И первоначально все движения рождаются в коре головного мозга. Как известно, она состоит из 6 слоев, а 5-й и 6-й из них как раз и отвечают за эту функцию.
В пятом слое находятся так называемые гигантские пирамидные клетки, или клетки Беца, соединяющиеся с мышцами при помощи аксонов (длинных отростков), составляющих пирамидный путь, который спускается по стволу головного мозга и сливается с клетками спинного мозга. Таким образом, сигнал, рождающийся в коре, заставляет мышцы сокращаться. Если же его передача по какой-то причине нарушается, то, соответственно, нарушаются и рефлексы, а это свидетельствует о возможности паралича или пареза.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки – врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба».
Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ. При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства.
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови.
В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%.
С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Дефект межжелудочковой перегородки может быть единственной внутрисердечной аномалией (изолированный ДМЖП) или входить в структуру сложных пороков (тетрады Фалло, общего артериального ствола, транспозиции магистральных сосудов, атрезии трехстворчатого клапана и др.). В ряде случаев межжелудочковая перегородка может отсутствовать полностью – такое состояние характеризуется как единственный желудочек сердца.
Дефект межжелудочковой перегородки
Чаще всего дефект межжелудочковой перегородки является следствием нарушения эмбрионального развития и формируется у плода при нарушениях закладки органов.
Поэтому дефекту межжелудочковой перегородки часто сопутствуют другие сердечные пороки: открытый артериальный проток (20%), дефект межпредсердной перегородки (20%), коарктация аорты (12%), стеноз устья аорты (5%), аортальная недостаточность (2,5—4,5%), недостаточность митрального клапана (2%), реже – аномальный дренаж легочных вен, стеноз легочной артерии и др.
В 25-50% случаев дефект межжелудочковой перегородки сочетается с пороками развития внесердечной локализации – болезнью Дауна, аномалиями развития почек, расщелиной твердого неба и заячьей губой.
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр.). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Межжелудочковая перегородка образует внутренние стенки обоих желудочков и составляет примерно 1/3 площади каждого из них. Межжелудочковая перегородка представлена мембранозным и мышечным компонентами. В свою очередь, мышечный отдел состоит из 3-х частей – приточной, трабекулярной и отточной (инфундибулярной).
Межжелудочковая перегородка, наряду с другими стенками желудочков, принимает участие в сокращении и расслаблении сердца. У плода она полностью формируется к 4-5-ой неделе эмбрионального развития.
Если этого по каким-либо причинам не происходит, в межжелудочковой перегородке остается дефект.
Нарушения гемодинамики при дефекте межжелудочковой перегородки обусловлены сообщением левого желудочка с высоким давлением и правого желудочка с низким давлением (в норме в период систолы давление в левом желудочке в 4 – 5 раз выше, чем в правом).
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия.
При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается.
Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют:
- перимембранозные дефекты межжелудочковой перегородки – 75% (приточные, трабекулярные, инфундибулярные) расположены в верхней части перегородки под аортальным клапаном, могут закрываться самопроизвольно;
- мышечные дефекты межжелудочковой перегородки – 10% (приточные, трабекулярные) – расположены в мышечном отделе перегородки, на значительном удалении от клапанной и проводящей систем;
- надгребневые дефекты межжелудочковой перегородки – 5% – расположены выше наджелудочкового гребня (мышечного пучка, отделяющего полость правого желудочка от его выносящего тракта), самопроизвольно не закрываются.
Клинические проявления больших и малых изолированных дефектов межжелудочковой перегородки различны. Малые дефекты межжелудочковой перегородки (болезнь Толочинова—Роже) имеют диаметр менее 1 см и встречаются в 25-40% от числа всех ДМЖП. Проявляются нерезко выраженной утомляемостью и одышкой при нагрузке.
Физическое развитие детей, как правило, не нарушено. Иногда у них определяется слабо выраженное куполообразное выпячивание грудной клетки в области сердца – «сердечный горб».
Характерным клиническим признаком малых дефектов межжелудочковой перегородки служит аускультативно выявляемое наличие грубого систолического шума над областью сердца, который фиксируется уже на первой неделе жизни.
Большие дефекты межжелудочковой перегородки, имеющие размеры более 1/2 диаметра устья аорты или более 1 см, проявляются симптоматически уже в первые 3 месяца жизни новорожденных, приводя в 25-30% случаев к развитию критического состояния.
При больших дефектах межжелудочковой перегородки отмечается гипотрофия, одышка при физической нагрузке или в покое, повышенная утомляемость. Характерны затруднения при кормлении: прерывистое сосание, частые отрывы от груди, одышка и бледность, потливость, пероральный цианоз.
В анамнезе у большинства детей с дефектом межжелудочковой перегородки – частые респираторные инфекции, затяжные и рецидивирующие бронхиты и пневмонии.
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам.
Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера).
На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия, расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия. В нижних отделах легких выслушиваются застойные хрипы.
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография.
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии.
У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW).
Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины.
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики.
Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца.
Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС.
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией.
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком.
В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте.
В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет.
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов.
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным.
К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и др.
) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки.
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте.
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка.
Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности.
У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца.
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания.
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет.
При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений.
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни.
Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере.
Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/ventricular-septal-defect
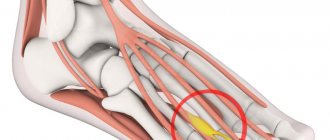
Как проводится исследование симптома Бабинского
Названный в честь французского невропатолога, описавшего его еще в 19 в., симптом Бабинского является весьма достоверным показателем состояния нервной системы пациента. Для этого врач при помощи рукоятки медицинского молоточка с легким нажимом проводит по наружному краю подошвы (касание не должно вызывать боль), загибая траекторию дугой под пальцы.
В норме и у взрослых, и у детей старше 2-х лет в ответ на такое раздражение появляется рефлекторное сгибание пальцев стопы. Если же большой палец ноги распрямляется, медленно подтягиваясь вверх, а остальные либо остаются неподвижными, либо раздвигаются веером, можно заподозрить у больного поражения коры головного мозга.
Описанный симптом Бабинского может свидетельствовать о том, что у пациента имеются серьезные патологические состояния – инсульт, опухоль головного мозга, рассеянный склероз, черепно-мозговая травма и другие нарушения пирамидной системы.
Клинические проявления асинергии
Эта патология была описана французским ученым Бабинским, согласно его представлениям существуют:
- лобная асинергия (при патологии соответствующих долей мозга) — нарушения при ходьбе проявляются тем, что ноги отстают от туловища, которое постепенно отклоняется назад, и человек падает на спину вследствие смещения центра тяжести тела;
- мозжечковая 1 типа — человек испытывает затруднения при попытке встать из горизонтального положения без помощи рук (при скрещенных на груди руках), из-за отсутствия симметричного сокращения мышц ягодиц таз и ноги не прижимаются к опоре, а поднимаются при вставании кверху. Описаны случаи одностороннего нарушения — гемиасинергия.
- мозжечковая асинергия 2 типа — патология червя мозжечка — больной при запрокидывании головы назад и попытке прогнуться, падает, теряя равновесие, на спину, так как не происходит симметричного сокращения мышц и сгибания ног в коленных и разгибания в тазобедренных суставах.
Следует отметить, что бурно нарастающая клиника атаксии и асинергии характерна для острых ситуаций (кровоизлияние в мозг, инфаркт в мозжечке), быстро развивается симптомокомплекс при опухоли, абсцессе мозга, алкоголизме.
Эпизодические проявления нарушения координации могут отмечаться при поступлении в организм некоторых лекарств (противосудорожные) или при наследственной патологии. Медленно прогрессирует атаксия и асинергия при идиопатических поражениях и дегенеративных формах болезней, рассеянном склерозе.
Наличие симптома Бабинского у детей – норма или патология?
В роддоме новорожденных обязательно проверяют на наличие рефлекса Бабинского. У здоровых малышей он должен быть положительным (то есть пальчики распрямляются и раздвигаются веером) и симметричным на обеих ножках.
Отрицательный результат говорит о том, что у малыша имеются неврологические расстройства – ДЦП, цереброваскулярные нарушения, опухоли мозга и др.
По мере взросления ребенка, с развитием прямохождения, а именно после 1,5-2 лет, симптом Бабинского исчезает. Если же он сохраняется и после четырех лет, то на этот раз уже его наличие свидетельствует о патологии в ЦНС.
Понятие патологического рефлекса
При поражении главного нейрона головного мозга или нейронных путей возникают патологические рефлексы. Они проявляются новыми связями между внешними раздражителями и ответной реакцией на них организма, которые нельзя назвать нормой. Это значит, что тело человека неадекватно реагирует на физический контакт, по сравнению с нормальным человеком без патологий.
Такие рефлексы свидетельствуют о каких-либо психических или неврологических заболеваниях у человека. У детей многие рефлексы считаются нормой (разгибательно-подошвенный, хватательный, сосательный), в то время как у взрослого такие же считаются патологией. В возрасте до двух лет все рефлексы обусловлены неокрепшей нервной системой.
Патологические рефлексы распределяются по следующим группам:
- Рефлексы верхних конечностей. В эту группу входят кистевые патологические рефлексы, нездоровый ответ на внешние раздражители верхних конечностей. Могут проявляться непроизвольным захватыванием и удержанием предмета. Возникают при раздражении кожи ладоней у основания пальцев.
- Рефлексы нижних конечностей. К ним относятся патологические стопные рефлексы, реакции на постукивание молоточком в виде сгибания или разгибания фаланг пальцев ноги, сгибание стопы.
- Рефлексы ротовых мышц – патологическое сокращение мышц лица.
О чем свидетельствует наличие двустороннего симптома Бабинского
Наличие описываемого рефлекса у взрослого, как уже упоминалось выше, является признаком нарушения взаимосвязей на разных уровнях спинного и головного мозга. Если данный симптом обнаруживается с одной стороны – слева или справа, то это свидетельство одностороннего поражения мозга (миелопатия, инсульт и т. п.), а в ситуациях, когда присутствует симптом Бабинского с двух сторон, речь, как правило, идет о диффузном поражении, имеющем место при энцефалопатии. Нужно отметить, что данный рефлекс сохраняется довольно стойко, за исключением рассеянной формы заболевания – в таком случае он то возникает, то снова исчезает.
Кстати, появление симптома Бабинского у взрослого человека может рассматриваться и как улучшение, но, правда, лишь в случае, если больной вышел из состояния шока или же у него идут на убыль проявления воспалительного процесса в периферической нервной системе.
Что такое пробы на асинергию?
Их проводят специалисты при подозрении на патологию мозжечка следующим образом:
- из исходной позиции «лежа на спине» больного просят скрестить руки на груди и подняться, при этом здоровый человек легко садится, а при мозжечковых расстройствах у человека поднимаются кверху ноги или одна нога при гемипоражении, но сам он не может сесть без помощи;
- из положения «стоя» человеку предлагают опереться на ладони врача, стоящего впереди, при быстром убирании рук, больной падает вперед (симптом, описанный Ожеховским). Если человек здоров, то он слегка отклонится назад или будет стоять ровно на месте;
- больной не в состоянии самостоятельно подняться со стула из-за того, что ноги не симметрично сгибаются в коленных суставах;
- в вертикальном положении человек не может прогнуться назад и запрокинуть голову, а падает на спину;
- при передвижении тело отстает от ног, и постепенно происходит падение больного на спину.
Следует отметить, что все вышеописанное относится к проявлениям асинергии, обусловленной наличием органических поражений мозга, но существует еще и асинергия функционального характера, например, диссоциативные нарушения моторики у больных шизофренией или другими психиатрическими заболеваниями.
Лечебные мероприятия при асинергии сводятся к выяснению причины данного состояния и симптоматической терапии. Необходимо проводить адекватное лечение основного заболевания.
Наследственные и идиопатические формы не лечатся, на первый план выступают вопросы социальной адаптации пациентов, лечебных упражнений. Прогноз обычно малоблагоприятный.
Что делать, если обнаружен рефлекс Бабинского
Если у взрослого человека симптом Бабинского положительный (то есть большой палец распрямляется), то ему назначаются дополнительные исследования для определения точной причины появления данного рефлекса и установки диагноза. В таких случаях, как правило, назначают:
- клинический анализ крови;
- КТ и МРТ позвоночника и головы;
- ангиографические исследования головы.
При необходимости пациенту делают и спинномозговую пункцию с забором ликвора для анализа, и другие обследования. Только после изучения всех результатов невропатолог определит истинную причину патологии и назначит терапевтические мероприятия.
Нужно отметить, что игнорирование наличия симптома Бабинского у взрослого человека может привести к развитию у него в итоге в паралича, так что значимость данного рефлекса трудно преувеличить.
О лечении словцо
Лечение синдрома асинергии, как такового, не существует, поскольку это не болезнь, а симптом заболевания мозжечка.
Специалисты, как правило, назначают препараты, богатые на витаминный состав, а так же массажные процедуры. Данный курс способствует поддержанию общего тонуса организма, укреплению иммунитета, разминке мышечных тканей, но не приводит к абсолютному выздоровлению больного.
Не стоит посещать сомнительных домашних докторов при проявлении симптома. Ведь если современной медицине не известны способы устранения расстройства, то целителю-самоучке уж тем более. Берегите себя!
Особая роль
Симптом Бабинского справа или слева относят к патологическим рефлексам. То есть к таким, которые проявляются при структурных или функциональных повреждениях разных отделов ЦНС. Их, как вы уже поняли, используют для диагностики нервных болезней.
При высокой интенсивности проявлений таких рефлексов говорят о гиперрефлексии, если же она снижена вплоть до утраты, то речь идет о гипорефлексии, а если проявление рефлекса неравномерно, то об анизорефлексии. Но, кстати, если понижение или повышение рефлексов симметричное, то часто это не является признаком заболеваний ЦНС.
Какие бывают рефлексы
В нормальной ситуации все рефлексы появляются и исчезают в свое время. Их делят на врожденные (безусловные) и приобретенные (условные). Первые всегда с нами, их потеря означает болезнь. Что касается второй группы, то одни из них с возрастом теряются, другие появляются. Если наличие рефлекса не свойственно данному периоду жизни человека или наблюдается усиление (ослабление) его — это патология, относящаяся к сфере деятельности врача-невропатолога.
Как безусловные, так и условные рефлексы могут носить патологический характер. Приобретенные (условные) рефлексы считаются патологией, если они вызывают неадекватную реакцию на действие простого раздражителя. О патологическом характере врожденных рефлексов говорят, если они не вписываются в неврологический статус данному возрасту или являются несоответствующими с биологической позиции.
В практической деятельности неврологов изучаются разные безусловные патологические рефлексы, говорящие о повреждении связей между головным и спинным мозгом. Чаще всего — это знаки с нижних конечностей. Ответное действие на раздражитель проявляется в разгибании первого пальчика (разгибательные рефлексы) или сгибании всех пальцев стопы (сгибательная группа). Основным патологическим разгибательным рефлексом является рефлекс Бабинского.
Причины возникновения
Патологические рефлексы могут стать результатом поражений головного мозга, патологий центральной нервной системы, таких как:
- повреждение коры головного мозга инфекциями, болезни спинного мозга, опухоль;
- гипоксия — функции мозга не выполняются вследствие нехватки кислорода;
- инсульт – поражение сосудов головного мозга;
- ДЦП (детский церебральный паралич) — врожденная патология, при которой рефлексы новорожденных с течением времени не угасают, а развиваются;
- гипертония;
- паралич;
- состояние комы;
- последствия травм.
Любые заболевания нервной системы, повреждения нейронных связей, болезни головного мозга могут быть причиной возникновения неправильных, нездоровых рефлексов.
Примечания
- Асинергия // Большая медицинская энциклопедия / Гл. ред. Б.В.Петровский. — 3-е изд. — М.: Советская энциклопедия, 1975. — Т. II (Антибиотики — Беккерель). — С. 259. — 608 с.
- Пулатов А.М, Никифоров А.С.
Пропедевтика нервных болезней. — Т.: «Медицина», 1979. — С. 108-120. — 368 с. — 20 000 экз. - Гусев Е. И., Артарян А. А., Ложникова С. М., Моргунов В. А., Сперанский В. С., Фанарджин В. В.
Мозжечок // Большая медицинская энциклопедия / Гл. ред. Б.В.Петровский. — 3-е изд. — М.:: Советская энциклопедия, 1981. — Т. XV (Меланома-Мудров). — С. 359. — 576 с. — 150 000 экз.
| Это заготовка статьи по неврологии. Вы можете помочь проекту, дополнив её. |
Тонические рефлексы
В норме тонические рефлексы проявляются у детей с рождения и до трех месяцев. Продолжающееся их проявление и на пятом месяце жизни может свидетельствовать о поражении ребенка ДЦП. При детском церебральном параличе врожденные двигательные автоматизмы не угасают, а продолжают развиваться. К таковым и относятся патологические тонические рефлексы:
- Лабиринтный тонический рефлекс. Проверяется в двух положениях – на спине и на животе — и проявляется в зависимости от расположения в пространстве головы ребенка. У детей с ДЦП выражается в повышенном тонусе разгибательных мышц при положении на спине и сгибательных, когда ребенок лежит на животе.
- Симметричный шейный тонический рефлекс. При ДЦП проявляется влиянием движений головы на тонус мышц конечностей.
- Асимметричный шейный тонический рефлекс. Проявляется усилением тонуса мышц конечностей при повороте головы в сторону. На стороне, куда повернуто лицо, активизируются разгибательные мышцы, а со стороны затылка – сгибательные.
При ДЦП возможно сочетание тонических рефлексов, что отражает степень тяжести заболевания.