Причиной его возникновения будут врожденные болезни или стрессы.
В критических ситуациях возможны такие кризы.
Найди ответ
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Почему возникает заболевание
Причины вагоинсулярного криза до конца не изучены, хотя доподлинно известно, что существенное влияние на его развитие оказывает нейроциркулярная (вегетососудистая) дистония. У каждого второго пациента с ВСД время от времени случаются кризы. Здоровые люди гораздо меньше подвержены такому состоянию.
Медики выделяют несколько основных причин:
- Травмы головы;
- Употребление алкоголя и курение;
- Несбалансированное питание;
- Остеохондроз шейного отдела позвоночника;
- Психические, эмоциональные и физические перегрузки;
- Патологии нервной системы;
- Заболевания сердца и сердечно-сосудистой системы (напр., вегетативная дисфункция сердца);
- Наследственная предрасположенность;
- Заболевания эндокринной системы (гипертериоз, гипотериоз, сахарный диабет и др.);
- Особенности личности (ипохондрия, повышенная тревожность);
- Злоупотребление кофеином;
- Тяжелые инфекционные заболевания;
- Психические расстройства;
- Неврозы.
Возможные осложнения криза
Если вагоинсулярные кризы возникают повторно, следует провести полное обследование. Эти состояния опасны для здоровья.
Тяжелые расстройства гемодинамики могут привести к нарушению кровоснабжения сердечной мышцы, головного мозга и других органов.
К осложнениям криза относятся такие патологии, как инфаркт и инсульт, кардиогенный шок, острая почечная недостаточность, гипогликемическая кома. Все эти состояния способны привести к летальному исходу. Поэтому важно устранение причин ваготонии.
Диагностика
При подозрении на вегето-сосудистую дистонию врач обычно назначает комплексное обследование ввиду многообразия симптомов. Только такой подход помогает детально разобраться в причинах заболевания и способах его лечения. Здесь важна именно дифференциальная диагностика, позволяющая исключить органическую патологию. При подозрении на ВСД пациент проходит консультации невролога, эндокринолога и кардиолога.
Выявление факторов риска
Выясняя анамнез больного, врач устанавливает семейную отягощенность со стороны вегетативной дисфункции. Значение имеет наличие у кого-то из близких родственников язвенной болезни желудка, бронхиальной астмы, гипертонии, ИБС, гипертиреоза, сахарного диабета. В детском возрасте вегето-сосудистая дистония может отягощаться рецидивирующими очаговыми инфекциями – как острыми, так и хроническими.
Оценка состояния вегетативной системы
Для назначения эффективного лечения вегето-сосудистой дистонии необходимо провести оценку исходного вегетативного тонуса (в состоянии покоя), определить показатели вегетативной реактивности. С этой целью анализируются жалобы пациента, также выполняется ЭЭГ (электроэнцефалография) головного мозга. Вегетативные реакции поверяются посредством различных функциональных проб.
Исследование сердечно-сосудистой системы
Поскольку причины заболевания напрямую связаны с состоянием сосудов, то для назначения правильного лечения вегето-сосудистой дистонии может понадобиться прохождение допплерографии сосудов (шеи, головного мозга). Возможно также, что врач назначит Вам ЭКГ (электрокардиографию).
Крайне не рекомендуется отказываться от лечения вегето-сосудистой дистонии, каким бы незначительным не казался Вам выбранный метод. Если врач посчитает нужным назначить терапию, пройдите весь курс – не пренебрегайте собственным здоровьем.
Ночные пароксизмы
Ночная пароксизмальная дистония – отдельный вид вегетативных приступов, который не вписывается в традиционную классификацию. В отличие от других форм патологии, причины ее происхождения пока неизвестны.
Проблема проявляется эпизодами двигательной хаотичной активности с втягиванием в процесс конечностей и всего тела после пробуждения.
Клинически ночной пароксизм дистонии напоминает эпилептический припадок, но при нормальных показателях электроэнцефалографии (ЭЭГ). Считается, что причина появления таких движений — потеря механизмов торможения в стволе головного мозга.
В норме они препятствуют мышечной активности человека во время сна. Патология проявляется характерными припадками. Средняя продолжительность эпизода – 10–60 минут. Лечение пока не разработано.
Диэнцефальный криз
Богатая симптоматика свойственна диэнцефальному кризу, в основе которого лежат поражения гипоталамуса в результате:
- Гормональных нарушений;
- Воздействия токсических веществ;
- Хронической психотравмирующей обстановки;
- Рразвития опухолевого процесса;
- Черепно-мозговой травмы и других неблагоприятных факторов.
По своим проявлениям этот тип во многом похож на вагоинсулярный, однако признаки симпатико-адреналового криза также имеют место. Диэнцефальный пароксизм характеризуется:
- Быстрым развитием событий, где состояние больного ухудшается, как говорится, «на глазах»;
- Выраженной вегетативной симптоматикой;
- Болями в сердце и учащенным сердцебиением;
- Ощущением удушья;
- Колебаниями артериального давления и частоты пульса;
- Бледностью или гиперемией лица;
- Синюшным цветом конечностей;
- Болью в эпигастральной области, сухостью во рту, жаждой;
- Повышением температуры тела (возможно, до 39 градусов);
- Ознобом, сменяемым чувством жара;
- Усиленным мочевыделением, потливостью;
- Возбуждением, беспокойством, страхом смерти.
После приступа больного, как правило, охватывает чувство слабости и сонливости.
Симптомы
В связи с тем, что при данном пароксизме преобладают процессы торможения, заболевание имеет ряд следующих специфических симптомов:
- Перед приступом и в самом его начале у больного появляются слабость, темнеет в глазах, кружится голова.
- По мере развития пароксизмального состояния могут отмечаться урежение частоты СС (сердечных сокращений) до 40-50 уд/мин, потливость, затрудненное дыхание и/или одышка, снижение АД, понижение температуры тела. Наблюдаются частые позывы к дефекации, на пике – рвота, не приносящая облегчения. В редких случаях человек теряет сознание.
- Часто вагоинсулярный криз сопровождается различными нарушениями сердечной деятельности: аритмиями, экстрасистолиями, усиленным сердечным выбросом и др.
- После криза, который может длиться до 1-2 часов, как правило, остается потливость, сопровождающаяся тревогой и страхом смерти, головная боль, одышка, боли и ощущение дискомфорта в брюшине. Иногда приступ повторяется через 10-20 минут. Такое состояние называется волнообразным вагоинсулярным кризом.
Лечение и прогнозы
У пациентов с вегето-сосудистой дистонией лечение проводится под наблюдением врачей следующих специализаций: терапевта, невролога, эндокринолога, психиатра. Те или иные назначения будут зависеть от преимущественных симптомов ВСД. Обычно с учетом характера и этиологии заболевания проводится комплексная длительная индивидуальная терапия.
Занятия лечебной физкультурой
Специальная физкультура наиболее полезна при лечении ВСД как у взрослых, так и у детей. Такие занятия оказывают общеукрепляющий эффект и являются превосходным средством для тренировки всего организма и повышения работоспособности. Разработанная для лечения ВСД и продуманная с учетом возраста и состояния здоровья, лечебная физкультура должна также исключать прыжки. В целом подвижный образ жизни может являться неотъемлемой составляющей профилактики вегето-сосудистой дистонии.
Прохождение физиопроцедур
Положительный эффект при лечении ВСД также дают лечебный массаж, водные процедуры, рефлексотерапия. Физиотерапевтическое воздействие выбирается в зависимости от типа заболевания: это может быть электрофорез с кальцием или кофеином (в случае ваготонии) либо с магнием, папаверином или бромом (для лечения симпатикотонии).
Применение медикаментозного лечения
Если общеукрепляющих и физиотерапевтических мер оказывается недостаточным для эффективного лечения ВСД, специалист индивидуально подбирает медикаментозную терапию, которая может включать следующие препараты:
- седативные, снижающие активность вегетативных реакций, антидепрессанты, ноотропные средства;
- бета-адреноблокаторы и растительные психостимуляторы, помогающие уменьшить вегето-сосудистые проявления;
- витаминно-минеральные комплексы обычно оказывают благоприятный общеукрепляющий эффект.
При необходимости для лечения разных форм ВСД также проводится курс терапии, направленный на устранение хронических очагов инфекции, сопутствующей эндокринной или соматической патологии. Врач регулярно наблюдает за пациентом с вегето-сосудистой дистонией. Может назначаться диспансеризация (раз в 3-6 месяцев), особенно в осеннее-весенний период.
Причины развития патологического состояния
Существует множество причин, вследствие которых возможно развитие вагоинсулярного криза. Среди них, как эндо-, так и экзогенные воздействия.
Чаще всего патологическое состояние развивается на фоне нервного перенапряжения. Вагоинсулярные кризы наблюдаются и при изменениях со стороны эндокринной и сердечно-сосудистой систем.
Ведь все органы связаны между собой посредством иннервации. К причинам возникновения криза относятся:
- Травмы головного мозга.
- Сосудистые нарушения. Чаще всего они возникают на фоне шейного остеохондроза, повышения артериального давления.
- Невротические состояния.
- Чрезмерные эмоциональные и физические нагрузки.
- Вегето-сосудистая дистония, обусловленная отягощенной наследственностью.
- Патологии щитовидной железы.
- Сахарный диабет.
- Кардиологические заболевания.
- Психические расстройства.
- Тяжелая интоксикация организма.
Вагоинсулярный криз в детском возрасте развивается из-за осложнений родов и беременности. К вегето-сосудистой дистонии склонны люди, подвергающиеся травмам головы в период младенчества. Пароксизмы, вызванные повышением уровня инсулина в крови, часто возникают у детей, родители которых страдают от ваготонии.
Загадочный вагоинсулярный криз: как выявить и лечить при ВСД?
При нарушении регуляции вегетативной нервной системой сосудистого тонуса развивается нейроциркуляторная дистония, одним из проявлений бывает вагоинсулярный криз. Его возникновение связано с активизаций парасимпатического отдела и проявляется в виде приступа падения артериального давления, уровня глюкозы крови и усиления перистальтики кишечника («медвежья болезнь»).
Для лечения используют тонизирующие препараты, в качестве профилактических мер эффективна физиотерапия, также применяют народные средства.
Причины вагоинсулярного криза
Непосредственным фактором, провоцирующим криз, является повышение тонуса блуждающего нерва – ваготония. Причинами активизации парасимпатической нервной системы могут быть:
- черепно-мозговые травмы, в том числе и родовые;
- недостаток кислорода при внутриутробном развитии;
- стрессовые состояния, переживания;
- инфекционные болезни;
- низкая физическая активность;
- сахарный диабет, чаще 2 типа;
- ожирение;
- возрастные гормональные изменения – пубертатный период, климакс;
- умственное перенапряжение;
- заболевания органов пищеварительной системы;
- смена климата.
Рекомендуем прочитать статью о нейроциркуляторной дистонии. Из нее вы узнаете о причинах появления патологии, ее типах и симптомах, проведении диагностики и методах терапии, мерах профилактики.
А здесь подробнее об артериальной гипотензии.
Симптомы
Типичными признаками высокого тонуса парасимпатической системы являются:
- сужение зрачков;
- интенсивное выделение слюны, желудочного сока;
- падение давления в артериальных сосудах;
- замедленный сердечный ритм;
- сужение бронхов;
- стимуляция выделения желчи;
- сокращение мочевого пузыря;
- расслабление кишечника;
- усиление выделения поджелудочной железой пищеварительных ферментов и инсулина.
Поэтому вагоинсулярный криз сопровождается общей слабостью, головокружением и предобморочным состоянием (падение давления и глюкозы в крови), затрудненным дыханием, болью в кишечнике и позывами на дефекацию.
Пациенты отмечают прилив жара, замирание сердцебиения, головную боль пульсирующего характера, приступ голода, дрожание рук.
Продолжительность приступа может колебаться от нескольких минут до 2 — 3 часов. Их частота возникновения отражает тяжесть течения нейроциркуляторной дистонии. Чаще всего такие кризы развиваются весной и осенью.
У детей проявлениями бывают аллергические реакции и внезапное удушье, что расценивают как предвестники бронхиальной астмы. Ваготонические реакции в детском возрасте характеризуются повышенной потливостью, чувствительностью к холоду и духоте, частыми респираторными заболеваниями.
После криза наступает период астении. Пациенты ощущают сильную утомляемость, нарушается сон, отмечается непереносимость громких звуков, яркого света, запахов. Фон настроения понижен, трудно сосредоточиться на умственной деятельности, ослабляется физическая активность. Дети отличаются крайней неусидчивостью, капризностью и плаксивостью.
Смотрите на видео о нейроциркуляторной дистонии и ее проявлениях:
Диагностика
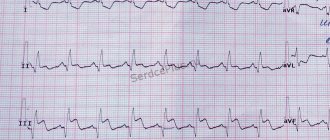
При осмотре пациентов отмечается покраснение кожи, красный дермографизм (при проведении тонкой палочкой остается красный след), артериальное давление и частота пульса понижены, на ЭКГ могут быть единичные экстрасистолы на фоне брадикардии. В анализе крови – гипогликемия (низкий уровень сахара).
Для исключения заболеваний, протекающих с подобными симптомами, показаны консультации невропатолога, эндокринолога.
Лечение у детей и взрослых
При терапии вагоисулярных кризов тактика может быть выбрана в зависимости от частоты и тяжести приступов, наличия фоновых заболеваний.
Медикаментозное лечение
Назначается в межприступный период для нормализации тонуса парасимпатической нервной системы. С этой целью используют:
- средства для улучшения обменных процессов в головном мозге – Ноотропил, Глицин, Глутаминовая кислота, Пикамилон, Пантогам;
- тонизирующие препараты – настойки или экстракты адаптогенов (элеутерококк, родиола розовая, лимонник, женьшень), Пантокрин, Тонгинал;
- витаминные комплексы – Неуробекс Нео, Мильгамма.
Коррекция образа жизни
При лечении вегетососудистой дистонии нормализация образа жизни не менее важна и эффективна, чем прием медикаментов. Для успешного избавления от ваготонии и кризов рекомендуется:
- четкий распорядок приема пищи, кратность не менее 5 — 6 раз;
- полезные продукты – молочнокислые напитки, овсяная и гречневая каша, сухофрукты, свежие соки, мед, цветочная пыльца, зеленый чай, орехи;
- достаточный сон;
- ежедневные пешие прогулки;
- закаливание;
- физическая активность в виде лечебной гимнастики, пилатеса, плавания, йоги;
- ограничить просмотр телевизора, пребывание за компьютером;
- контрастный душ, обливания прохладной водой;
- ванны с морской солью.
Физиотерапия
Широко используется при вагоисулярных кризах водное лечение – гидромассаж, хвойные ванны, а также кислородные, жемчужные. Души назначают струевые и циркулярные.
Лечение струями воды
На шейно-воротниковую зону рекомендуется электрофорез с хлористым кальцием, мезатоном или кофеином. Для процедуры электросна выбирается частота импульсов со скоростью подачи 20 — 40 за секунду. Показана дарсонвализация волосистой части головы и шейного отдела позвоночника.
Профилактика
Своевременное выявление, лечение и последовательная профилактика приводят к исчезновению или существенному уменьшению основных проявлений вегето-сосудистой дистонии (в 80-90 % случаев). Полный комплекс мер позволяет восстановить адаптационные возможности организма. Весомую роль в этом играет коррекция образа жизни, которая включает нормализацию трудового режима, устранение гиподинамии, обеспечение ежедневной дозированной физической нагрузки, ограничение чрезмерных эмоциональных воздействий, правильное питание.
Неотъемлемая составляющая профилактики вегето-сосудистой дистонии – отдых. Крайне важно регулярно выезжать за пределы города. Оптимальным вариантом станет прохождение лечения в санатории, пребывание в котором не только позволяет полноценно отдохнуть от постоянных физических и психоэмоциональных нагрузок, но обеспечивает возможность прохождения специальных процедур в одном месте.
Если Вы ищете способ эффективного лечения и профилактики ВСД или хотите пройти комплексное обследование, обращайтесь в клинику «ABC-медицина». Для связи со специалистами наберите наш московский номер.
Симпатоадреналовый криз
От вегетативного пароксизма можно ждать многообразия проявлений, поэтому и симптомы вегето-сосудистого криза будут зависеть от того, какой отдел удерживает первенство, то есть, клинические признаки определит тип пароксизма. Скажем, симптомы симпатоадреналового криза будут следующими:
- Повышение артериального давления;
- Резкий, внезапно наступивший озноб;
- Головная боль и тахикардия, которая может стать пароксизмальной;
- Частое мочеиспускание со значительным количеством выделяемой мочи;
- В некоторых случаях наблюдается подъем температуры тела;
- Сухость во рту;
- Чувство необъяснимой тревоги и страх смерти.
Этот криз могли спровоцировать умственные и физические перегрузки, стрессы, перемена погоды.
Симптомы
В связи с тем, что при данном пароксизме преобладают процессы торможения, заболевание имеет ряд следующих специфических симптомов:
- Перед приступом и в самом его начале у больного появляются слабость, темнеет в глазах, кружится голова.
- По мере развития пароксизмального состояния могут отмечаться урежение частоты СС (сердечных сокращений) до 40-50 уд/мин, потливость, затрудненное дыхание и/или одышка, снижение АД, понижение температуры тела. Наблюдаются частые позывы к дефекации, на пике – рвота, не приносящая облегчения. В редких случаях человек теряет сознание.
- Часто вагоинсулярный криз сопровождается различными нарушениями сердечной деятельности: аритмиями, экстрасистолиями, усиленным сердечным выбросом и др.
- После криза, который может длиться до 1-2 часов, как правило, остается потливость, сопровождающаяся тревогой и страхом смерти, головная боль, одышка, боли и ощущение дискомфорта в брюшине. Иногда приступ повторяется через 10-20 минут. Такое состояние называется волнообразным вагоинсулярным кризом.
Сосудистый криз причины
Основной причиной возникновения сосудистого криза считаются характерные расстройства в тонусе сосудов. В данном случае нарушаются процессы регуляции нервного и гуморального характера этого тонуса. Кроме того, на образование различных видов сосудистых кризов могут оказывать влияние многие заболевания.
Как правило, к ним можно отнести гипертоническую болезнь, различные патологические процессы, происходящие в периферических сосудах, а также в центральной нервной системе.
Кроме того, формированию сосудистого криза способствуют некоторые заболевания, при которых избыточно поступают в русло сосудов вазоактивные субстанции, то есть гормоны в виде альдостерона, серотонина, адреналина и др.
Характерными этиологическими факторами, провоцирующими появление сосудистого криза, могут являться воспалительные процессы в сосудах, обморожения, поражения атеросклерозом. Все эти причины приводят к изменениям чувствительности стенок сосудов и рецепторного аппарата.
Нарушенная гемодинамика также считается одной из причин развития сосудистого криза. В основном это касается коартации аорты, так как она характеризуется сужением в перешеечной области самой аорты и является врождённой патологией.
Особенности течения
Лечение вегетативных пароксизмов комплексное. Проводится с применением как специализированных препаратов (преимущественно влияющих на функционирование ВНС), так и нелекарственных методик:
- акупунктура;
- ароматерапия;
- физиотерапия;
- медитация.
При фиксации фактора, который провоцирует появление очередного пароксизма, с его дальнейшим устранением удается нормализовать состояние человека.
В полной мере ликвидировать появление приступов возможно при нормализации баланса между ветвями вегетативной системы и повышении порога возбудимости нервной системы.
Факторы риска развития криза
Несмотря на то, что нервным и физическим перенапряжениям подвергаются практически все люди, вагоинсулярные кризы развиваются лишь у определенной части населения. Это связано с наследственной предрасположенностью к данному состоянию, которая имеет большое значение. Чаще, вегето-сосудистая дистония диагностируется у женщин молодого возраста.
К факторам риска относятся особенности психики человека, питания, наличие вредных привычек, сопутствующих патологических состояний, образ жизни и т. д. Кризы могут возникать в следующих случаях:
- При наличии постоянного нервного перенапряжения. Например, вследствие тяжелого умственного труда.
- Если человек долгое время держит эмоции в себе, то есть является интровертом.
- У людей, склонных к ожирению. Гиперхолистеринемия относится к факторам риска ваготонии.
- При злоупотреблении кофеином.
- В случаях, когда формируется тревожный или ипохондрический тип личности.
Вагоинсулярный криз относится к острым состояниям, при которых необходимо оказать пациенту неотложную помощь. Какие лечебные мероприятия провести, чтобы остановить приступ, должен знать каждый врач.
Неотложная помощь
Важно сразу при проявлении приступа вызвать скорую помощь. Только так можно предотвратить дальнейшее ухудшение ситуации. Следует оказать больному первую помощь. Нужно уложить его на ровной и мягкой поверхности.
Нужно расстегнуть воротники и пуговицы, чтобы ничего не сдавливало тело. Чтобы не затруднялся и не сбивался ритм дыхания.
Больному необходим свежий воздух, приложите к телу холод.
Чтобы не было паники – нужно попытаться успокоить больного. Важно не допустить нервного срыва от симптомов криза.
В качестве первой неотложной помощи уместно дать человеку клофелин – в каплях или таблетках. В список необходимых лекарств следует добавить валидол, валериану, валокордин. Какое-то из этих лекарств следует дать больному до приезда скорой.