Все статьи автора
Автор статьи: Конева Елена Владиславовна
Практикующий врач гештальт-терапевт (психология). Стаж работы более 15 лет.
Псевдобульбарный синдром – неврологический симптомокомплекс, который вызывается различными причинами. Не является широко распространённым, но может диагностироваться как у детей, так и у взрослых. По клиническим проявлениям сходен с бульбарным синдромом, но отличается от него уровнем поражения нервных структур и прогнозом.
Что такое бульбарный синдром?
Бульбарный сидром – это психоневрологическое расстройство, возникающее на фоне нарушения связей черепных нервов (9,10 и 12). На фоне выраженной дисфункции нарушается работа различных мышц, что сказывается на невозможности осуществления естественных процессов. Снижается слух, нарушается процесс глотания и дыхания, возникает аритмия.
Заболевание является прогрессирующим, поэтому требует комплексного подхода в лечении и выявлении истинных причин. В противном случае в довольно короткие сроки человек приобретает инвалидность. Увеличивается риск развития летального исхода от сердечной недостаточности и асфиксии.
Литература
- Bing Robert Компендіумъ топической діагностики головного и спинного мозга. Краткое руководство для клинической локализации заболеваній и пораженій нервныхъ центровъ Переводъ съ второго изданія — Типографія П. П. Сойкина — 1912
- Гусев Е. И., Коновалов А. Н., Бурд Г. С. Неврология и нейрохирургия: Учебник. — М.: Медицина, 2000
- Дуус П. Топический диагноз в неврологии Анатомия. Физиология. Клиника — М. ИПЦ «Вазар-Ферро», 1995
- Нервові хвороби/ С. М.Віничук, Є.Г.Дубенко, Є.Л.Мачерет та ін.; За ред. С. М.Віничука, Є.Г.Дубенка — К.: Здоров’я, 2001
- Пулатов А. М., Никифоров А. С. Пропедевтика нервніх болезней: Учебник для студентов медицинских институтов — 2-е изд. — Т.: Медицина, 1979
- Синельников Р. Д., Синельников Я. Р.
Атлас анатомии человека: Учеб. Пособие. — 2-е изд., стереотипное — В 4 томах. Т.4. — М.: Медицина, 1996 - Триумфов А. В.
Топическая диагностика заболеваний нервной системы М.: ООО «МЕДпресс». 1998
Причины развития и факторы риска
Чаще всего провоцируют поражение триады черепных нервов такие заболевания:
- Болезнь Лайма – инфекционное заболевание, которое передается через клещей от диких и некоторых домашних животных. Бореллии вместе с током крови проникают в головной мозг, поражая нервные волокна.
- Полиомиелит – вирусное заболевание, также способное поражать центральную и периферическую нервную систему.
- Синдром Гийена-Барре – полинейропатия инфекционно-воспалительного генеза, в ходе которой утрачиваются нейронные связи.
- Ишемический инсульт головного мозга – сопровождается острым нарушением мозгового кровообращения, что чревато отмиранием крупных нервов, регулирующих работу языка, лицевых мышц и других частей тела.
- Боковой амиотрофический склероз – вызывает поражение нервных окончаний спинного мозга, на фоне чего нарушается работа не только периферической, но и центральной нервной системы.
- Гипертиреоз – на фоне нарушения работы щитовидной железы отмечается дисфункция в работе всех органов и систем.
Гипертиреоз — возможная причина бульбарного синдрома
Установлено, что бульбарный синдром может передаваться по наследству, то есть имеет генетическую обусловленность. При развитии определенных факторов заболевание разовьется и вызовет ряд характерных симптомов.
Известны факты, когда бульбарный синдром проявлялся в поствакционном периоде. Особенно это касается вакцин от полиомиелита и дифтерии. Ослабленный иммунитет не способен включаться в работу, что оказывает повышенную нагрузку на нервную систему.
Факторами риска считаются такие патологические процессы и заболевания:
- Новообразования в продолговатом мозге, которые по мере увеличения в размерах сдавливают сосуды и нарушают питание нервов.
- Сирингобульбия – патология центральной нервной системы, которая сопровождается образованием пустот на месте спинного или продолговатого отдела мозга.
- Менингит и энцефалит – синдром развивается через 2-3 месяца, когда данные заболевания благополучно вылечены.
- Травмы костной ткани черепа и аномалии развития головного мозга, при которых нарушаются нейронные связи.
Поскольку чаще всего бульбарный синдром развивается на фоне инфекционно-воспалительного процесса, в группу риска попадают люди, обладающие слабым иммунитетом и те, которые занимаются самолечением. Даже самые простые заболевания, которые не были вылечены в срок, могут провоцировать ряд осложнений.
Развитие синдрома у детей
Такая проблема, как псевдобульбарный синдром, у новорожденных может проявляться достаточно ярко. Уже на первом месяце жизни становятся заметны признаки такого заболевания.
При осмотре малыша с псевдобульбарным синдромом не выявляются фибрилляции и атрофии, но фиксируется рефлекс орального автоматизма. Также подобный синдром может привести к появлению патологического плача и смеха.
Иногда врачи диагностируют комбинированные формы псевдобульбарного и бульбарного синдрома. Такая форма заболевания является следствием боковых амиотрофических склерозов, тромбоза в системе вертебрально-базилярных артерий, неоперабельных злокачественных опухолей ствола или демиелинизирующих процессов.
Патологии, сопровождающиеся бульбарным синдромом
Заболевание может возникать на фоне прогрессирования таких групп патологий:
- Сердечно-сосудистые – особенно при наличии слабых сосудов, лишнего веса и повышенной склонности к тромбообразованию. Практически каждый инсульт сосудов головного мозга сопровождается бульбарным синдромом.
- Эндокринные – нарушения в работе щитовидной железы и коры надпочечников вызывают ряд осложнений, в том числе и на работу нервной системы.
- Иммунодефициты различной этиологии – слабый иммунитет как открытые ворота для вирусов и бактерий, определенные виды которых способны провоцировать развитие заболеваний, вызывающих осложнение на нервную систему.
- Генетические заболевания – связаны с нарушением закладки генов на этапе внутриутробного развития.
Бульбарный синдром всегда возникает в качестве осложнения, вызванного прогрессированием основного заболевания.
Псевдобульбарный синдром — причины
Развитие данного синдрома является следствием атеросклероза мозговых сосудов и образующихся из-за этого очагов размягчения, которые могут локализоваться в обоих полушариях.
Но это не единственный фактор, ведущий к подобному синдрому. Свое негативное влияние способна оказать и сосудистая форма сифилиса мозга, а также нейроинфекции, дегенеративные процессы, инфекции и опухоли, поражающие оба полушария.
По сути, псевдобульбарный синдром возникает, когда на фоне какого-либо заболевания прерываются центральные пути, идущие от двигательных центров коры больших полушарий к моторным ядрам продолговатого мозга.
Классификация патологии
В зависимости от степени прогрессирования и места поражения нервов, бульбарный синдром бывает таких видов:
- Острый – начинается внезапно, симптомы яркие, сопровождается стремительным ухудшением общего состояния. Острая форма характерна для острых состояний: инсульт, инфаркт, нейроинфекции.
- Прогрессирующий – возникает на фоне прогрессирующего дегенеративного процесса. Паралич усугубляется в течение 2-3 лет, новые симптомы проявляются не сразу.
- Альтернирующий – сопровождается параличем одной половины туловища.
Самым опасным считается острый бульбарный синдром. Процент выживаемости минимальный, прогноз неблагоприятный.
Как лечить
При выявлении псевдобульбарного синдрома нужно в первую очередь лечить основное заболевание. Если это гипертоническая болезнь, назначают гипотензивную и сосудистую терапию. При специфических васкулитах (сифилитическом, туберкулезном) обязательно используют противомикробные средства, антибиотики. При этом лечение может проводиться совместно с узкими специалистами – дерматовенерологом или фтизиатром.
Помимо специализированной терапии назначаются препараты для улучшения микроциркуляции в головном мозге, нормализации работы нервных клеток и улучшения передачи нервных импульсов. Для этого используются различные сосудистые, метаболические и ноотропные средства, антихолинэстеразные препараты.
Нет универсального средства для лечения псевдобульбарного синдрома. Врач подбирает схему комплексной терапии с учетом всех имеющихся нарушений. При этом в дополнение к приему медикаментов могут быть использованы специальные упражнения для пораженных мышц, дыхательная гимнастка по Стрельниковой, физиотерапия. При нарушении речи у детей обязательно назначаются занятия с логопедом, это значительно улучшит адаптацию ребенка в обществе.
К сожалению, полностью избавиться от псевдобульбарного синдрома обычно не удается, ведь такие нарушения возникают при выраженных двусторонних поражениях головного мозга, которые нередко сопровождаются гибелью многих нейронов и разрушением нервных путей. Но лечение позволит компенсировать нарушения, а реабилитационные занятия помогут человеку приспособиться к возникшим проблемам. Поэтому не стоит пренебрегать рекомендациями врача, ведь важно замедлить прогрессирование основного заболевания и сохранить нервные клетки.
Источник: doctor-neurologist.ru
Псевдобульбарный паралич (супрануклеарный бульбарный паралич)
— синдром, характеризующийся параличом мышц, иннервируемых V,VII, IX, X, XII краниальными нервами, в результате двустороннего поражения корково-ядерных путей к ядрам этих нервов. При этом страдают бульбарные функции, преимущественно артикуляция, фонация, глотание и жевание (дизартрия, дисфония, дисфагия). Но в отличие от бульбарного паралича не наблюдаются атрофии мышц и имеют место рефлексы орального автоматизма: повышенный хоботковый рефлекс; появляется назо-лабиальный рефлекс Аствацатурова; рефлекс Оппенгейма (сосательные движения в ответ на штриховое раздражение губ), дистантно-оральные и некоторые другие аналогичные рефлексы, а также патологический смех и плач. Исследование глоточного рефлекса менее информативно.
Основные причины псевдобульбарного паралича:
1. Сосудистые заболевания, поражающие оба полушария (лакунарное состояние при гипертонической болезни, атеросклерозе; васкулиты). 2. Перинатальная патология и родовая травма в том числе. 3. Врождённый билатеральный околоводопроводный синдром. 4. Черепно-мозговая травма. 5. Эпизодический псевдобульбарный паралич при эпилептиформном оперкулярном синдроме у детей. 6. Дегенеративные заболевания с поражением пирамидных и экстрапирамидных систем: БАС, первичный боковой склероз, семейная спастическая параплегия (редко), ОПЦА, болезнь Пика, Крейтцфельдта-Якоба болезнь, прогрессирующий супрануклеарный паралич, болезнь Паркинсона, множественная системная атрофия, другие экстрапирамидные заболевания. 7. Демиелинизирующие заболевания. 8. Последствия энцефалита или менингита. 9. Множественная или диффузная (глиома) неоплазма. 10. Гипоксическая (аноксическая) энцефалопатия («болезнь оживлённого мозга»). 11. Другие причины.
Сосудистые заболевания
Сосудистые заболевания, поражающие оба полушария — самая частая причина псевдобульбарного паралича. Повторные ишемические нарушения мозгового кровообращения, обычно у лиц старше 50 лет, при гипертонической болезни, атеросклерозе, васкулитах, системных заболеваниях, болезнях сердца и крови, множественных лакунарных инфарктах мозга и т.д., как правило, приводят к картине псевдобульбарного паралича. Последний может иногда развиваться и при однократном инсульте, по-видимому, в силу декомпенсации скрытой сосудистой мозговой недостаточности в другом полушарии. При сосудистом псевдобульбарном параличе последний может сопровождаться гемипарезом, тетрапарезом или двусторонней пирамидной недостаточностью без пареза. Выявляется сосудистое заболевание головного мозга, обычно подтверждаемое картиной МРТ.
Перинатальная патология и родовая травма
В силу перинатальной гипоксии или асфиксии, а также родовой травмы, могут развиваться разнообразные формы детского церебрального паралича (ДЦП) с развитием спастико-паретических (диплегических, гемиплегических, тетраплегических), дискинетических (главным образом дистонических), атактических и смешанных синдромов, в том числе с картиной псевдобульбарного паралича. Помимо перивентрикулярной лейкомаляции у этих детей часто имеет место односторонний геморрагический инфаркт. Более половины этих детей обнаруживают симптомы отставания в психическом развитии; примерно у одной трети развиваются эпилептические припадки. В анамнезе обычно имеются указания на перинатальную патологию, задержку психомоторного развития а в неврологическом статусе выявляются резидуальные симптомы перинатальной энцефалопатии. Дифференциальный диагноз детского церебрального паралича включает некоторые дегенеративные и наследственные метаболические расстройства (глутаровая ацидурия I типа; недостаточность аргиназы; допа-респонсивная дистония; гиперэкплексия (с ригидностью); Леша-Нихана болезнь), а также прогрессирующую гидроцефалию, субдуральную гематому. МРТ обнаруживает те или иные нарушения в мозге почти у 93 % больных ДЦП.
Врождённый билатеральный водопроводный синдром
Этот дефект встречается в детской неврологической практике. Он приводит (как и врождённый билатеральный склероз гиппокампа) к выраженному нарушению речевого развития, которое иногда даже имитирует детский аутизм и картине псевдобульбарного паралича (главным образом с речевыми нарушениями и дисфагией). Отставание в психическом развитии и эпилептические припадки наблюдаются примерно в 85 % случаев. МРТ обнаруживает мальформацию околосильвиевых извилин. Тяжёлая черепно-мозговая травма (ЧМТ) Тяжёлая черепно-мозговая травма у взрослых и детей часто приводит к различным вариантам пирамидного синдрома (спастический моно-, геми-, три- и тетрапарез или плегия) и псевдобульбарным расстройствам с грубыми нарушениями речи и глотания. Связь с травмой в анамнезе не оставляет повода для диагностических сомнений.
Эпилепсия
Описан
эпизодический псевдобульбарный паралич
при эпилептиформном оперкулярном синдроме у детей (приступообразная оральная апраксия, дизартрия и слюнотечение), наблюдаемом в медленной фазе ночного сна. Диагноз подтверждается эпилептическими разрядами в ЭЭГ во время ночного приступа.
Дегенеративные заболевания
Многие дегенеративные заболевания, протекающие с вовлечением пирамидных и экстрапирамидных систем, могут сопровождаться псевдобульбарным синдромом. К таким заболеваниям относятся боковой амиотрофический склероз, прогрессирующий супрануклеарный паралич (эти формы как причина псевдобульбарного синдрома встречаются чаще других) первичный боковой склероз, семейная спастическая параплегия (редко приводит к выраженному псевдобульбарному синдрому), болезнь Пика, болезнь Крейтцфельдта-Якоба, болезнь Паркинсона, вторичный паркинсонизм, множественная системная атрофия, реже — другие экстрапирамидные заболевания.
Демиелинизирующие заболевания
Демиелинизирующие заболевания часто вовлекают кортико-бульбарные пути с двух сторон, приводя к псевдобульбарному синдрому (рассеянный склероз, постинфекционный и поствакцинальный энцефаломиелит, прогрессирующая мультифокальная лейкоэнцефалопатия, подострый склерозирующий панэнцефалит, комплекс СПИД-деменция, адренолейкодистрофия). В эту же группу («болезни миелина») можно отнести
метаболические болезни миелина
(болезнь Пелициус-Мерцбахера, болезнь Александера, метахроматическая лейкодистрофия, глобоидная лейкодистрофия).
Последствия энцефалита и менингита
Энцефалиты, менингиты и менингоэнцефалиты наряду с другими неврологическими синдромами, могут включать в свои проявления и псевдобульбарный синдром. Всегда выявляются симптомы основного инфекционного поражения головного мозга.
Множественная или диффузная глиома
Некоторые варианты глиомы ствола головного мозга проявляются вариабельной клинической симптоматикой в зависимости от её локализации в пределах каудальных, средних (варолиев мост) или оральных отделов ствола головного мозга. Чаще всего эта опухоль начинается в детстве (в 80 % случаев до 21 года) с симптомов вовлечения одного или более краниальных нервов (чаще VI и VII с одной стороны), прогрессирующего гемипареза или парапареза, атаксии. Иногда проводниковые симптомы предшествуют поражению краниальных нервов. Присоединяются головные боли, рвота, отёк на глазном дне. Развивается псевдобульбарный синдром.
Дифференциальный диагноз с понтинной формой рассеянного склероза
, сосудистой мальформацией (обычно кавернозная гемангиома) и стволовым энцефалитом. В дифференциальном диагнозе существенную помощь оказывает МРТ. Важно разграничивать фокальную и диффузную форму глиомы (астроцитомы).
Гипоксическая (аноксическая) энцефалопатия
Гипоксическая энцефалопатия с серьёзными неврологическими осложнениями характерна для больных, переживших реанимационные мероприятия после асфиксии, клинической смерти, длительного коматозного состояния и т.п. Последствия тяжёлой гипоксии, помимо длительной комы в остром периоде, включают несколько клинических вариантов, в том числе деменцию с (или без) экстрапирамидными синдромами, мозжечковую атаксию, миоклонические синдромы, корсаковский амнестический синдром. Отдельно рассматривается отсроченная постаноксическая энцефалопатияс плохим исходом. Иногда встречаются больные с гипоксической энцефалопатией, у которых стойкие остаточные явления заключаются в преимущественной гипокинезии бульбарных функций (гипокинетическая дизартрия и дисфагия) на фоне минимально выраженной или полностью регрессирующей общей гипокинезии и гипомимии (этот вариант псевдобульбарных расстройств называют «экстрапирамидным псевдобульбарным синдромом» или «псевдопсевдобульбарным синдромом»). Эти пациенты не имеют никаких нарушений в конечностях и туловище, но инвалидизированы в связи с вышеуказанными проявлениями своеобразного псевдобульбарного синдрома.
Другие причины псевдобульбарного синдрома
Иногда псевдобульбарный синдром проявляется как составная часть более экстенсивных неврологических синдромов. Например, псевдобульбарный синдром в картине центрального миелинолиза моста (злокачественное новообразование, печёночная недостаточность, сепсис, алкоголизм, хроническая почечная недостаточность, лимфома, кахексия, тяжёлая дегидратация и электролитные нарушения, геморрагический панкреатит, пеллагра) и перекрывающегося с ним
синдрома «запертого человека»
(окклюзия основной артерии, черепно-мозговая травма, вирусный энцефалит, поствакцинальный энцефалит, опухоль, геморрагия, центральный миелинолиз моста). Центральный миелинолиз моста — редкий и потенциально летальный синдром, который проявляется быстрым развитием тетраплегии (на фоне соматического заболевания или энцефалопатии Вернике), и псевдобульбарного паралича в связи с демиелинизацией центральных отделов моста, которая видна на МРТ и в свою очередь может приводить к синдрому «запертого человека». Синдром «запертого человека» (синдром «изоляции», синдром де-эфферентации) — состояние, при котором избирательная надъядерная двигательная деэффереитация приводит к параличу всех четырёх конечностей и каудальных отделов черепно-мозговой иннервации без нарушения сознания. Синдром проявляется тетраплегией, мутизмом (афония и анартрия псевдобульбарного происхождения) и невозможностью глотать при сохранном сознании; при этом возможность общения ограничена лишь вертикальными движениями глаз и век. КТ или МРТ обнаруживают деструкцию медиовентральной части варолиева моста.
Источник: sprauting.ru
Особенности клинических проявлений
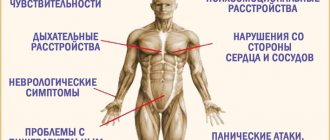
Ключевыми симптомами, указывающими на развитие бульбарного синдрома, являются:
- Нарушение процесса глотания, при котором человек может подавиться собственной слюной, не говоря уже о приеме пищи.
- Отсутствие мимики лица, что указывает на поражение лицевого нерва.
- Острая сердечная недостаточность, проявляющаяся в нарушении сердечного ритма, одышке и панических атаках.
- Гнусавость голоса, невозможность четко произносить конкретные слова.
- Нарушение процесса дыхания.
- Склонение языка на непораженную часть, его подергивание, отсутствие вкуса и увеличение его в размерах.
Нарушение процесса глотания — симптом бульбарного синдрома
В зависимости от степени поражения, проявляемые симптомы могут иметь различную интенсивность проявления. При жизнеугрожающих состояниях клиническая картина может меняться в считанные секунды, вызывая асфиксию и летальный исход.
Признаки заболевания
Для псевдобульбарного синдрома характерно расстройство речи и глотания одновременно. Также появляются признаки орального автоматизма и насильственных гримас.
пациент с псевдобульбарным синдромом
Проблемы с речью у больного резко влияют на произношение слов, дикцию и интонацию. Возникает «выпадение» согласных, теряется смысл слов. Данное явление называется дизартрией и обосновано оно спастическим тонусом мышц или их параличом. При этом голос становится глухим, тихим и хриплым, возникает дисфония. Иногда человек теряет способность разговаривать шепотом.
Проблемы с глотанием объясняются слабостью мышц мягкого неба и самой глотки. Еда часто застревает за зубами и на деснах, а жидкая пища и вода вытекают через нос. Но при этом атрофия и подергивание мышц не беспокоят больного, а глоточный рефлекс зачастую становится даже повышенным.
Признаки орального автоматизма обычно остаются незамеченными пациентом. Чаще всего впервые они дают о себе знать во время медицинского осмотра врачом-неврологом. Благодаря воздействию на некоторые зоны, доктор выявляет сокращение мышц рта или подбородка. Обычно реакция становится заметна при простукивании носа или нажатии специальным инструментом на уголок рта. Также у пациентов реагируют жевательные мышцы на легкий хлопок по подбородку.
Насильственный плач или смех имеет кратковременный характер. Мимика меняется непроизвольно, независимо от реальных чувств или впечатлений человека. Часто поражается мускулатура всего лица, вследствие чего больному становится тяжело жмурить глаза или открывать рот.
Псевдобульбарный паралич не может возникнуть из ниоткуда. Он развивается вместе с другими неврологическими расстройствами. Симптоматика болезни напрямую зависит от первопричины появления недуга. Например, поражение лобного отдела головы характеризуется эмоционально-волевым нарушением. Больной становится малоподвижным, вялым или, наоборот, излишне активным. Могут возникнуть двигательные и речевые нарушения, произойти ухудшение памяти.
Диагностика
Первичная диагностика заключается в определении характерных бульбарному синдрому симптомов. Врач особенное внимание уделяет ротоглотке, отмечая патологии языка и отсутствие соответствующих рефлекторных ответов. Для подтверждения предположений и поиска первопричины синдрома используют такие методы диагностики:
- МРТ головного мозга с контрастом – показывает дисфункцию в работе 9, 10, 11 и 12 пары мозговых нервов, а также позволяет определить возможные предпосылки для развития данного синдрома.
- Рентгенография – уместна при наличии новообразований, скопления свободной жидкости и инородных тел.
- Электромиография – показывает степень нарушения проводимости нервного импульса, что позволяет определить очаги поражений.
- ЭКГ – назначается в случае проявления характерных симптомов сердечной недостаточности.
- Общий анализ мочи и крови – может показывать наличие острого инфекционно-воспалительного процесса, а также нарушение функций кроветворения.
При подозрении на инфекционную природу заболевания назначается исследование ликвора, забор которого осуществляется с помощью пункции.
Прогноз
Развитие псевдобульбарного синдрома чаще всего протекает медленно. На поздних, запущенных стадиях болезнь грозит апоплексическим ударом (инсультом).
При ранней диагностике, своевременном адекватном лечении есть шансы уменьшить проявления болезни, хотя бы частично избавиться от них. Восстановить организм до прежнего состояния практически невозможно.
Осложнением синдрома может стать псевдобульбарная дизартрия. Это состояние, при котором симптоматика усугубляется. При тяжелой дизартрии больной совершенно утрачивает способность управлять мимическими мышцами, языком и нижней челюстью. Более легкие степени болезни могут выражаться в нечетком произнесении звуков, нарастающими проблемами с глотанием, что может закончиться смертью пациента.
Методы терапии
Лечение направлено на восстановление нейронных связей, улучшение мозгового кровообращения, а также купирование первопричины формирования бульбарного синдрома.
Реанимационные мероприятия
Острая фаза, которая в буквальном смысле лишает человека жизни, должна быть купирована с помощью следующих реанимационных мероприятий:
- Поддержание нормального дыхания – больного подключают к искусственной вентиляции легких, либо делают интубацию трахеи, что предотвращает развитие асфиксии.
- Купирование выраженного инфекционно-воспалительного процесса – назначаются ударные дозы антибиотиков, которые подавляют деятельность патогенных бактерий.
- Диуретики – назначаются для выведения лишней жидкости из организма и предотвращения ее скапливания в головном мозге, что снижает риски развития отека головного мозга.
- Атропин и препараты с его содержанием подавляют гиперактивную выработку слюны.
- Препараты для улучшения мозгового кровообращения – используются в случае развития острой недостаточности.
Появление бульбарного синдрома диктует необходимость помещения больного в условия интенсивной терапии, где ему будет оказан весь спектр медицинских услуг. Дальнейшее лечение полностью зависит от состояния и развития сопутствующих симптомов.
Медикаментозное и симптоматическое лечение
Могут назначаться следующие группы препаратов:
- Ноотропы – улучшают работу головного мозга, стимулируя к активной регенерации поврежденные нервные волокна. Применяются курсами через определенные промежутки времени.
- Глюкокортикостероиды – уместны при развитии аллергической реакции и отеках, блокируют работу коры надпочечников, отвечающих за формирование общей клиники заболевания.
- Витамины группы В – принимают активное участие в регенерации нервных клеток и формировании новых нейронных связей.
- Антиоксиданты – выводят из организма шлаки и токсины, улучшают питание клеток и нормализуют внутриклеточный обмен.
- Спазмолитики и сосудорасширяющие препараты – купируют острый спазм гортани, что позволяет наладить процесс глотания и минимизирует риски развития асфиксии.
Ноотропы — препараты для лечения бульбарного синдрома
Научно доказано, что использование стволовых клеток позволяет в кратчайшие сроки получить видимое улучшение общего состояния больного.
К сожалению, полностью вылечить болезнь, как и устранить первопричину ее развития, невозможно. Всевозможные вспомогательные методы в виде физиотерапевтических процедур, могут лишь улучшить состояние здоровья.
Лечение болезни
В отдельных случаях для спасения жизни при бульбарном синдроме необходима срочная помощь.
Основной целью этой помощи является нейтрализация угрозы жизни больного. прежде чем его доставят в медучреждение, в котором затем будет определено и назначено лечение.
Врач, в соответствии с симптомами и характером расстройства, может предположить исход болезни, а также действенность назначаемого лечения при бульбарном синдроме, которое осуществляется поэтапно, а именно:
- реанимирование, поддержка функций организма, которые из-за расстройства были нарушены – восстановление дыхания запуск глотательного рефлекса, уменьшение слюнотечения;
- далее следует лечение проявлений, нацеленное на облегчение больного;
- лечение болезни, из-за которой произошло возникновение синдрома;
- кормление больных производится при помощи пищевого зонда.
На фото специальная гимнастика при бульбарном синдроме
Хороший результат достигается при лечении псевдобульбарного синдрома при применении стволовых клеток.
Их введение больному псевдобульбарным расстройством приводит к тому, что они замещают функционально пораженные клетки. В итоге человек начинает жить нормально.
Достаточно важно при псевдобульбарном и бульбарном синдромах тщательно следить за полостью рта. а также при потребности наблюдать за больным во время еды, чтобы не задохнулся.
Профилактические меры
Снизить вероятность развития данного заболевания позволят меры, направленные на устранение провоцирующих факторов:
- Иммунизация согласно календарю прививок, что снижает риски развития множества инфекционно-воспалительных заболеваний, которые сопровождает бульбарный синдром.
- Контроль уровня сахара в крови и потребляемых жиров.
- Отказ от вредных привычек.
- Физическая и умственная активность.
- Полноценный сон и отдых.
Бульбарный синдром всегда имеет предпосылки и не развивается на ровном месте. Только ответственный подход к собственному здоровью позволяет не допустить развития жизнеугрожающих состояний.
Массаж и физиотерапия
Касаясь использования массажа, стоит отметить, что он имеет преимущественно тонизирующий и в редких случаях расслабляющий эффект. Он также проводится всем малышам. Тем новорожденным, которые имеют спастичность конечностей, массаж показан раньше — на 10-м дне жизни. Но важно не превышать актуальную норму — 15 сеансов. При этом данный способ лечения сочетается с принятием «Мидокалма» (дважды в день).
Физиотерапия, в свою очередь, ориентирована на проведение электрофореза сульфата магния с алоэ или лидазой на шейный отдел позвоночника.