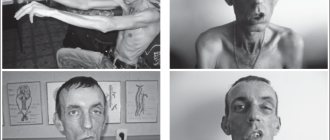
Миастения – это болезнь, при которой у человека развивается нарушение передачи нервных импульсов, приводящее к слабости поперечнополосатых мышц.
В зависимости от разновидности заболевания, локализация пораженных участков различна. Слабеющие мышцы влияют на работу органов. Например, у больного могут быть постоянно полузакрыты веки, нарушение мочеиспускания, возникать трудности при жевании, ходьбе. Всё это связано с нарушением функций нервно-мышечной системы. В результате болезнь может привести к инвалидности и даже смерти. Заболевание не является широко распространенным. Качество жизни человека при нем намного ухудшается.
Миастенией в 2/3 случаев страдают женщины. Большинство пациентов – люди молодого возраста. Но симптомы могут наблюдаться также у детей, подростков, пожилых людей. Миастения бывает врожденной или приобретенной. Она может проявляться как симптом другого заболевания, в том числе онкологического.
Болезнь поражает не только людей, но и животных, в том числе любимцев человека – кошек и собак.
Общие сведения
Что это за болезнь и что за странная приставка гравис? По древнегречески название болезни читается, как myasthenia gravis, что дословно означает слабость мышц. В целях экономии словарного запаса или времени, а быть может, еще по какой-то причине, второе слово опустили.
Аутоиммунное — данный тип болезни означает, что клетки иммунитета путают свои клетки с инфекцией и начинают атаковать их.
Миастения является довольно распространенным, аутоиммунным заболеванием, которое характеризуется снижением мышечного тонуса, и чрезмерной утомляемостью, которая наступает довольно быстро. Несмотря на свою распространенность, болезнь так до конца и не изучена.
Есть мнение, что недуг имеет связь с наследственной предрасположенность, однако, оно не доказано. Ну а если есть мнение о наследственности, соответственно имеются и другие варианты развития недуга, более подробно которые описаны в разделе причины.
Миастения поражает взрослых людей в возрасте 30–35 лет, но имеются свидетельства о заболевании и в менее младшем возрасте (от 20 до 30 лет). Кроме того, во врачебной практике есть случаи заболевания детей, в возрасте от 15 лет.
Что касается пананатомии (патологическая анатомия), то она также до конца не изучена. Известно, что в вилочковой железе часто находят фолликулярную гиперплазию, а в печени и со стороны эндокринологии, в частности, в щитовидной железе, надпочечнике находят лимфоидные инфильтраты.
Фолликулярная гиперплазия — повышение интенсивности размножения клеток ткани любого вида.
Лимфоидный инфильтрат — клетки крови, которые содержат повышенное содержание лимфоцитов.
В группе риска находятся женщины, которые превосходят мужчин по частоте заболевания в 4 раза.
Передача нервного импульса
Как проявляется заболевание
Основной симптом миастении – это слабость и повышенная утомляемость скелетных мышц, которые происходит при длительной работе и напряжении. Слабость нарастает при повторении одних и тех же движений на протяжении некоторого времени. Описать это состояние можно так – мышцы сильно устают и перестает слушаться человека, а потом и вовсе наступает полный их паралич. После отдыха, который может быть довольно длительным, они снова начинают функционировать в обычном режиме.
Что за болезнь миастения? Существуют три формы этого тяжёлого недуга. Это глазная, бульбарная и генерализованная. Каждая из них имеет свои собственные признаки и своё лечение. Именно поэтому так важно поставить правильный диагноз перед началом лечения. При развитии тяжёлой формы болезни развивается такое состояние, как миастенический криз, который угрожает жизни человека.
Классификация
Миастения главным образом поражает мышцы верхней части тела (глазные, шейные, глотки, языка и лица). Существует два вида классификации. Так, по развитию разделяют:
- Врожденная.
- Приобретенная.
По локализации, различают:
- бульбарная форма (болезнь Эрба-Гольдфлама);
- глазная (офтальмологическая) форма;
- генерализованная.
Иногда болезнь называют псевдопаралитическая миастения, так как она не парализует мышцы, а ослабляет их, из-за чего в некоторых случаях и создается впечатление паралича.
Что такое миастения?
Миастения является аутоиммунным заболеванием, которое поражает рецепторы, отвечающие за связь мышц и нервной системы. Иммунитет начинает атаковать собственные клетки организма, которые являются абсолютно здоровыми. Это может приводить к нарушению глотательных движений, к нехарактерной слабости органов дыхания, а также к другим не менее тяжелым расстройствам. По мере прогрессирования патологии у больного атрофируются мышцы губ, лица, глотки, языка, шеи, глаз, всего тела.
Медицинский термин, который характеризует миастению, звучит как «myasthenia gravis pseudoparalytica». В переводе на русский язык это означает астенический бульбарный паралич. Российские медики часто пользуются таким понятием, как «миастения Гравис».
Заболевание сводится к тому, что нервный импульс передается от головного мозга к мышцам с нарушениями. Это происходит из-за сбоя в метаболизме ацетилхолина в организме.
Скелетные мышцы отвечают за движение конечностей человека. Работу внутренних органов и сосудов обеспечивает гладкая мускулатура. Чтобы привести в движение скелетные мышцы, будут задействованы двигательные нервы. В том месте, где нерв соединяется с мышцей, возникает электрический импульс. Для его передачи требуется ацетилхолин. Это специальное вещество, которое попадает из нерва в щель между ним и мышцей, обеспечивая электрический разряд. За счет него мышца сокращается.
Когда у человека развивается миастения, синтез и выброс ацетилхолина нарушается. Поэтому импульс будет проходить к мышце со сбоем. С каждым разом проводимость становится все хуже. Поэтому движения человека страдают. На терминальных стадиях болезни пациент оказывается полностью обездвиженным.
Нередко миастения развивается на фоне опухоли вилочковой железы, а также при гиперплазии. Иногда у пациентов выявляют органическое поражение нервной системы, опухоли молочных желез, опухоль легких, рак яичников или простаты.
Причины заболевания
Как было указано ранее, причина развития данного недуга до конца неизвестна. Неврологи имеют предположения и некоторые результаты лечения других больных, но это всего лишь догадки, основанные на врачебной практике. А не результаты исследований.
Тем не менее предположительные причины возникновения заболевания, следующие:
- наличие ОРВИ в организме;
- нарушения нервной системы;
- летаргический энцефалит;
- тиреотоксикоз;
- ботулизм;
- сбой в иммунной системе (дерматомиозит, склеродермия);
- гормональный сбой (нарушение выработки тестостерона и т. п.);
- наличие опухолевых процессов, происходящих в вилочковой железе;
- рак печени, легкого, молочной железы;
- нервные переживания и стрессы.
Стоит отметить, что стресс является пусковым механизмом, в то время, как наличие нервных проблем формирует проблему изнутри.
Зачастую миастения является предвестником бокового амиотрофического склероза (БАС), и в такой ситуации болезнь выступает, как сопутствующий миастенический симптом. А не как самостоятельное заболевание. Причем, длительное время пациент может и не догадываться, о начале развития БАС.
Профилактика миастении и её осложнений
Предотвратить заболевание нельзя, но можно сделать всё возможное для того, чтобы и с таким диагнозом жить полноценно. Во-первых, контроль врача. Таких пациентов ведут неврологи. Помимо прописанной схемы лечения и систематического посещения невролога необходимо контролировать общее состояние (сахар крови, давление и т. п.), чтобы не допустить развития других заболеваний на фоне лечения миастении. Во-вторых, стоит избегать чрезмерных нагрузок – физических и эмоциональных. Стрессы, тяжелая физическая работа, излишне активные виды спорта ухудшают состояние больных. Умеренная физзарядка, прогулки даже полезны. В-третьих, стоит исключить пребывание на солнце. В-четвертых, необходимо знать противопоказания для больных миастенией и строго их соблюдать.
Врач обязан выдать перечень медикаментов, противопоказанных такому пациенту. В него входят препараты магния, миорелаксанты, транквилизаторы, некоторые антибиотики, мочегонные препараты за исключением верошпирона, который, наоборот, показан.
Не стоит увлекаться иммуномодулирующими препаратами и любыми успокоительными, даже теми, которые кажутся безопасными (например, валерьянка или настойка пиона). В-пятых, строго соблюдать прописанную врачом схему лечения, не пропускать прием препаратов и не принимать лекарства больше, чем назначено лечащим врачом.
Признаки заболевания
Для данной болезни характерно два общих признака:
- повышенная утомляемость;
- мышечная слабость.
Именно эти симптомы свидетельствуют о наличии недуга. Когда усталость накапливается длительное время человек начинает ощущать паралич пораженной мышцы, но это чувство временное. Для его устранения требуется отдых.
Как передаются импульсы на клеточном уровне
После того как болезный паралич отступает, можно продолжать выполнять свою работу или заниматься тем чем занимался.
Помимо общих признаков, можно разделить симптоматику в зависимости от типа заболевания.
Глазной тип имеет типичные признаки, в том числе:
- птоз (непроизвольное опущение верхнего века);
- двоение в глазах;
- проблемы с фокусировкой.
Проверить наличие глазной миастении можно простым способом: больной должен не менее 20 раз сжать и разжать руку в кисти, характерным признаком миастении будет птоз уже через несколько повторений.
Бульбарный вариант болезни, в свою очередь, отличается:
- проблемами с глотанием (в основном возникают при употреблении сухой или грубой пищи);
- проблемы с повышением голоса;
- возникновение «гнусавости».
Усталость возникает даже после небольшого разговора
Симптоматика усугубляется ближе к вечеру.
Поражению при бульбарной форме подвержены глотательные и жевательные мышцы, но иногда недуг затрагивает и мимические мышцы лица.
К примеру, больной человек не сможет открыть и закрыть рот больше 100 раз за 40 секунд, а в большинстве случаев и того меньше.
Генерализованная форма является наиболее распространенной и самой опасной. Она включает в себя все выше перечисленные признаки, которые нарастают постепенно сверху вниз. Сначала проявляются признаки глазной миастении, затем бульбарной, а после этого в процесс вовлекаются мышцы шеи, туловища и конечностей. Наступает паралич некоторых конечностей и может произойти поражение внутренних органов.
Симптомы
| Вcтречаемость (насколько часто симптом проявляется при данном заболевании) | |
| Быстрая утомляемость при физической нагрузке (утомление, ослабление сил) | 90% |
| Носовой оттенок голоса (гнусавый голос) | 70% |
| Затруднение речи (расстройство речи, нарушение речи, проблемы с речью) | 60% |
| Обеднение мимики | 60% |
| Общая слабость (утомляемость, усталость, слабость организма) | 50% |
| Поперхивание жидкой и твердой пищей | 50% |
| Затруднение глотания (дисфагия, трудности при глотании, нарушение глотания) | 45% |
| Затруднение дыхания | 40% |
| Похудение мышц рук | 40% |
| Боль в мышцах конечностей (боль в ногах, боль в руках, боль в мышцах) | 20% |
| Приступ удушья | 20% |
Кризы при заболевании
Для начала необходимо разобраться, что такое криз? Это своего рода острая форма заболевания, которая появляется внезапно (иногда даже молниеносно).
Причинами криза при миастении являются:
- летаргический энцефалит;
- тиреотоксикоз;
- онкологические заболевания (рак молочных желез, груди);
- пропуск приема таблеток;
- высокая психологическая или физическая нагрузка;
- прием гормональных препаратов;
- оперативное вмешательство.
По степени тяжести миастенический криз бывает:
- легкий;
- средний;
- тяжелый;
- молниеносный.
В зависимости от типа криза различается и тяжесть проявления симптомов. Но основными признаками подобного состояния являются параличи дыхательных или глотательных мышц.
Кроме того, возможными проявлениями криза являются:
- попадание в дыхательные пути слизи или слюны в результате локального паралича глотательных мышц;
- холодное потоотделение;
- удушье в результате нарушения дыхательной мускулатуры;
- вегетативные проявления (сухая кожа, краснота, расширенные зрачки);
- неконтролируемое опорожнение мочевого пузыря;
- «особые» дни у женщин.
Следует помнить, что возникновение миастенического криза это не просто обострение миастении, а особое состояние, при котором необходимо немедленно обратиться к врачу, так как при неоказании медицинской помощи возможен летальный исход.
Причины возникновения
Миастения – это аутоиммунное заболевание, т.е. развивается в результате нарушения нормальной выработки аутоиммунных антител или быстрого увеличения количества аутоагрессивных клеток, которые начинают уничтожать здоровые клетки, разрушают ткани, провоцируют воспаление. При миастении поражается нервно-мышечная структура организма, что приводит к слабости поперечнополосатых мышц. Считается, что основной причиной заболевания является нарушение нормальной работы вилочковой железы., что может быть вызвано врожденными или приобретенными факторами.
Врачи выделяют 2 механизма развития болезни:
- Биохимические нарушения нервно-мышечных соединений (синапсов) при нарушении функций гипоталамуса с дальнейшим поражением вилочковой железы (поражение вилочковой железы является вторичным).
- Аутоиммунное поражение вилочковой железы, при котором происходит нарушение нервно-мышечной передачи.
Непосредственной причиной миастении становится снижение синтеза ацетилхолина (нейромедиатора, отвечающего за нервно-мышечную передачу путем биохимических реакций) и повышение активности холинэстеразы, которая блокирует нервно-мышечные соединения. В результате, проведение нервного импульса становится невозможным.
Спусковым крючком для начала патологического аутоиммунного процесса может стать сильный стресс, вирусные инфекционные заболевания (например, грипп, тонзиллит, вирусная пневмония и т.д.), сильное переохлаждение и другие факторы, приводящие к резкому снижению иммунитета.
Диагностика
Для постановки верного диагноза требуется комплексное обследование организма. Основным тестом, для диагностики миастении является прозериновая проба.
Специальный препарат — прозерин обладает мощным эффектом, который способствует повышенной выработке медиатора в головном мозге. Однако, данный эффект достаточно краткосрочен не подходит для полноценного лечения больного.
Данная проба вводится человеку внутримышечно и через 30–40 минут снимаются неврологические показатели, которые и дадут понять есть ли у человека проблемы или нет.
Однако, не всегда проба бывает однозначной и часто может потребоваться дополнительная инструментальная диагностика, которая в себя включает:
- электромиография — Декремент тест (данное исследование проводится также с использованием прозерина);
- электронейрография (при наличии сомнений после проведения элетромиографии);
- лабораторные анализы крови (может потребоваться смешанный анализ как клинический, так и биохимический анализ);
- компьютерная томография головного мозга.
Наличие такого комплекса исследований необходимо для дифференциальной диагностики, которая позволит не перепутать миастению с другими заболевания, со схожими симптомами.
Где расположена вилочковая железа
К болезням, которые могут проявляться как миастения, относят:
- заболевания головного мозга воспалительного характера (энцефалит, менингит);
- опухоли головного мозга;
- боковой амиотрофический склероз;
- синдром Гийена Барре;
- ишемический инсульт.
Диагностика миастении
В развитых стадиях болезни нетруден. Предположение о миастении должно возникнуть в каждом случае глазодвигательных и бульбарных расстройств. При этом особенно типичны для миастении, в отличие от стволово-корешковых процессов, отсутствие зрачковых нарушений, хоатичность поражения наружных глазных мышц и нередкая лабильность выраженности офтальмоплегии, особенно колебание степени птоза. Наконец, офтальмоплегический синдром при миастении, как правило, сочетается со слабостью круговой мышцы глаза, интактной при поражении 3, 4 и 6 пар краниальных нервов.
Существенную роль в диагностике миастении играют различные пробы на утомление. Так, фиксация в течение нескольких минут взора вверх, при слежении, например, за молоточком или рукой врача, приводит обычно к появлению или усугублению птоза. В равной мере счет вслух до 50—100 постепенно выявляет ослабление голоса, появление носового оттенка. Любопытно, что усиление птоза иногда можно наблюдать после выполнения больным длительных повторных движений в других мышечных группах, например при сжимании и разжимании кисти.
Решающее значение в окончательной диагностике имеет прозериновый тест. Введение 1—1,5—2 мл 0,05% прозерина под кожу через 20—30 мин обычно значительно уменьшает мышечную слабость. Следует лишь учитывать, что длительно существующие миастенические глазодвигательные нарушения могут не реагировать на прозерин.
Относительно нередко поводом к предположению о наличии миастении является экзофтальмическая офтальмоплегия — особый вариант эндокринной орбитопатии. Однако в этих случаях диагностика упрощается наличием наряду с парезами наружных мышц глаза экзофтальма, периорбитальных отеков, резкого уплотнения тканей орбиты. Значительно сложнее диагностика в случаях окулярной миопатии, подчас неотличимой от стационарной миастенической офтальмоплегии. Изредка встречающиеся монокулярные формы миастении могут напоминать при ремиттирующем течении рассеянный склероз или аневризму сосудов виллизиева круга.
Наиболее досадной, а иногда и трагичной ошибкой является принятие миастении за истерию, чему способствует отсутствие у больных проводниковых симптомов и лабильность симптоматики.
Особую проблему составляет дифференцирование миастении от миастенического синдрома. Последний к настоящему времени описан при тиреотоксикозе, полимиозите, заболевании клеток переднего рога и полиневропатиях, а также при злокачественных опухолях. Так, в частности, при бронхогенной карциноме может возникнуть сочетанный миастено-миопатический синдром Ламберта—Итона, при котором наряду с миастенической слабостью скелетной и краниальной мускулатуры наблюдается атрофия проксимальных отделов конечностей с выпадением сухожильных рефлексов. В отличие от обычной миастении мышечная слабость при синдроме Ламберта—Итона отчетливо уменьшается от приема гуанидина.
Характерным для всех симптоматических форм миастении является значительно менее выраженный эффект от антихолинэстеразных препаратов.
Лечение
Лечение миастении долгий и последовательный процесс, который не должен прерываться, так как внезапная отмена медикаментозной терапии может спровоцировать миастенический криз.
Лечить недуг можно следующими способами:
- Консервативный.
- Консервативный в комплексе с хирургическим.
- Народные средства.
Медикаментозный способ является наиболее консервативным, но, даже лечение медикаментами оказывает угнетающее влияние на общее состояние больного, в первую очередь по причине длительной терапии (вплоть до нескольких лет).
Основу лечения составляет повышение количество ацетилхолина в нервно-мышечных синапсах.
Осуществляют это с помощью препаратов, сохраняющих ацетилхолин, а не провоцирующих его синтезирование, так как это довольно тяжело.
Препараты, которые обладают указанными свойствами:
- Пиридостигмил.
- Оксазил.
Стандартный курс приема данных лекарств — около 60 суток, но, возможно, и больше.
Нередко организм начинает отвергать данные лекарственные средства и тогда приходится корректировать лечение, вводить дополнительно средства, способствующие усвоению активного вещества (глюкокортикостероиды — преднизолон, метипред, иммунодепрессанты).
На самом начальном этапе применяется и вовсе консервативное лечение, которое в себя включает:
- Калимин 60Н.
- Хлористый калий.
- Калия-нормина.
На самом первом этапе широко применяются препараты на основе калия, совместно с лекарствами, способствующими его удержание в организме (верошпирон).
Возможно, применение обезболивающих средств, в том случае, когда присутствует болевой синдром (анальгин, кетанов и т. п.).
Оперативное вмешательство показано в крайнем случае, когда назначенное лечение не помогает. Кроме того, операция проводится в обязательном порядке у пациентов, старше 70 лет.
Суть операции в удалении вилочковой железы. Данное хирургическое вмешательство проводится под наркозом и гарантирует избавление от недуга, но не сразу. Человек приходит в свою обычную форму через год-полтора, в зависимости от тяжести болезни.
Как проходит операция
Стоит отметить сложность использования анестезии при данной болезни, так как наличие проблем с дыхательной и глотательной мускулатурой осложняет задачу анестезиологу, но это не означает, что будет применяться местный наркоз, нет. Просто врач будет применять особую технику подготовки больного.
Помимо таблеток, возможно сопутствующее лечение данного заболевания народными средствами дома. Ни в коем случае не стоит заменять лекарственную терапию на домашние рецепты, так как это может спровоцировать криз.
Обязательно согласовывайте применение домашних рецептов со своим лечащим врачом, так как он может дополнить или скорректировать лечение.
Наиболее известными рецептами являются:
Настойка из овса:
200 грамм промытого овса варят на среднем огне в течение часа. После этого отвар настаивают 1,5–2,5 часа. Принимать настой по четыре раза в сутки за час до еды по 2 ст. ложки.
Луковый мед
200 гр очищенного репчатого лука варят в течение полутора часов на среднем огне с 200 граммами сахара. После этого, в получившуюся смесь добавляют 2 ложки меда. Полученный отвар применяют по 2 ч. Ложки 3 раза в сутки.
Чесночная смесь
Три головки чеснока, 200 грамм льняного масла, литр меда и четыре очищенных лимона измельчают и смешивают друг с другом. Принимают данную смесь по 1 ч. Ложке три раза в день (данная смесь богата необходимыми организму витаминами).
Помимо прочего, для поддержания организма в форме необходимо как минимум, полноценное питание. В идеале же увеличить в своем рационе еду, богатую калием, кальцием и фосфором. Продолжительное голодание при миастении не рекомендовано, так как может лишь усугубить ситуацию.
Продукты, содержащие в себе калий:
- апельсины;
- бананы;
- авокадо;
- фасоль;
- чечевица;
- картофель;
- пастернак;
- курага;
- изюм.
Продукты, содержащие в себе кальций:
- молочные продукты;
- капуста;
- листья репы;
- спаржа;
- орехи;
- инжир;
- лосось.
Продукты, содержащие фосфор:
- творог;
- сыр;
- мясо;
- рыба;
- яйца;
- гречка;
- грецкие орехи.
Овсянка Фосфор необходим организму для лучшего усвоения кальция.
Причины миастении
Современные представления о механизмах развития патологической мышечной утомляемости как основы миастенического процесса базируются на трех кардинальных открытиях. В 1899 г. Оппенгейм впервые обратил внимание на связь миастении с тимомой. В 1934 г. Мэри Уолкер указала на сходство клинических явлений при миастении с симптомами отравления кураре и предложила использовать для лечения антагонист кураре — антихолинэстеразный препарат физостигмин (синтетические аналоги — простигмин и прозерин). Тем самым была установлена локализация и сущность основного миастенического дефекта — блок проводимости в мионевральном синапсе. Наконец, Симпсон четко суммировал многочисленные факты, позволяющие рассматривать миастению как аутоиммунное заболевание: обнаружение в крови больных антител по отношению к ткани вилочковой железы и скелетным мышцам, возможность сочетания миастении с другими аутоиммунными заболеваниями (диссеминированная красная волчанка, полимиозит, язвенный колит, лимфосаркома, ревматоидный артрит, саркоидоз, зоб Хасимото), наличие в течении заболевания ремиссий, значительное преобладание больных женщин, зависимость обострений от инфекции и беременности, характерная приуроченность болезни ко 2—3-му десятилетию жизни и, наконец, почти постоянное нахождение у миастеников персистирующей, гиперплазированной или опухольной ткани зобной железы — ведущего органа иммуногенеза.
Отражением аутоиммунных механизмов служат пролиферация эпителиальных клеток зобной железы (генеративные центры) и лимфоррагии в скелетных мышцах. Поскольку удаление вилочковой железы далеко не всегда облегчает течение миастении, предполагается, что тимус играет ведущую роль в первых стадиях болезни, а затем аутоиммунный процесс поддерживается другими элементами ретикулоэндотелиальной системы. Допускается, что в рамках аутоиммунного процесса на уровне нервно-мышечного синапса развиваются конкурентные отношения между антителами, направленными против протеина двигательной пластинки, и ацетилхолином.
Изучение патогенеза миастении открыло, как ни при какой другой форме нервно-мышечной патологии, огромное количество новых фактов. Однако их окончательное обобщение пока невозможно.
Остаются необъяснимыми многие моменты в необычайно сложной цепи нейро-эндокринных, гуморальных и иммунологических нарушений, имеющихся при этой болезни. Особые трудности вызывает трактовка блока пресинаптической передачи с позиций наиболее распространенной сейчас аутоиммунной концепции миастении. И все же именно успехи в изучении патогенеза миастении обусловили разительную перемену судьбы многих больных. Так, если к моменту открытия лечебного эффекта прозерина умирало в течение первых 2 лет болезни 90% больных, то в настоящее время этот показатель снизился до 20—25%.
Миастения у детей
Несмотря на то, основной возраст заболевших миастенией 30–40 лет, 10–15% от общего числа больных — дети. Среди которых больше 60% девочки.
Начало миастении у ребенка отмечается в большинстве случаев с 7,5 лет, но есть вероятность проявления заболевания и у грудничка в неонатальном периоде развития.
Неонатальный — период развития младенца с момента рождения до достижения им 28 дней жизни
Если сравнивать взрослую и детскую миастении, разница между ними минимальна, так как заболевание прогрессирует одинаково.
Существует следующая классификация:
- локальная (бульбарная, которая может прогрессировать с нарушением дыхательных функций, так и без нарушений; глазная форма);
- скелетно-мышечная (с нарушением дыхания или без него);
- генерализованная (с нарушением дыхания и сердечной деятельности и без этих симптомов).
Симптоматика недуга практически ничем не отличается от миастении у взрослых. Единственное, могут возникнуть проблемы с диагностированием болезни, так как маленький ребенок не в состоянии доходчиво объяснить, что и где у него болит и какие ощущения он испытывает.
Диагностика и лечение отличается от классической лишь, дозировкой препаратов, которая подбирается в зависимости от возраста маленького пациента.
Оперативное вмешательство, кстати, также проводят, и оно дает 70–80% гарантии на устранение проблемы.
Основные рекомендации для больного ребенка заключаются, в:
- ограничение физической активности;
- контроле за нахождением ребенка на солнце (долгие солнечные ванны противопоказаны);
- приеме имуностимулирующей терапии в качестве профилактики;
- употреблении в пищу низкокалорийных продуктов.
Лечение миастении
Терапия миастении может быть консервативным и хирургическим. Основу консервативной терапии составляет систематический прием антихолинэстеразных препаратов — прозерина, местинона, оксазила, убретида. Прозерин применяется в таблетках в стандартной дозе 0,015. Для инъекций используется 0,05% раствор прозерина, который вводится по 1—2—3 мл внутримышечно. Эффект 15 мг прозерина, принятых внутрь (стандартная таблетка), соответствует 0,5 мг прозерина, введенного парентерально (1 мл 0,05% раствора). Действие прозерина при приеме внутрь наступает через 1 час и длится 2—4 ч, внутримышечно введенный прозерин действует через 30 мин на протяжении не более 2 ч. Средняя доза прозерина в легких случаях — 1—2 таблетки через каждые б—8 ч, в наиболее тяжелых случаях — ежечасно по 3—4 таблетки; описаны наблюдения, где суточная доза доводилась до 100 и более таблеток. Отсутствие токсикоза объясняется значительно более высокой толерантностью больных миастенией к антихолинэстеразным препаратам по сравнению со здоровыми людьми. Это и позволяет в необходимых случаях значительно превосходить дозы, предусмотренные фармакопеей. Если состояния компенсации не удается достичь 25—30 стандартными дозами прозерина, то дальнейшее повышение суточной дозы в большинстве случаев уже не меняет положения. Прозерин, как и другие антихолинэстеразные препараты, лучше назначать внутрь, так как при этом достигается более длительное и ровное действие. Парентеральное введение показано при необходимости быстрого эффекта (криз) или при недостаточном действии лекарства, принимаемого внутрь.
Мести нон выпускается в таблетках по 10 и 60 мг. Одна таблетка в 60 мг эквивалентна стандартной таблетке прозерина (15 мг). Продолжительность действия местинона значительно больше — 7—8 ч. Местинон избирательно действует на краниальную мускулатуру и потому особенно показан при глазной и глоточно-лицевой форме миастении. Препарат мало токсичен даже при больших дозах. Целесообразно назначение местинона наряду с приемами прозерина.
Оксазил также применяется только внутрь по 0,005—0,01 г. Стандартная таблетка (0,005 г) соответствует по силе действия половине таблетки прозерина. Действие оксазила наступает через 2 ч и длится до 4—8 ч. Увеличение суточной дозы препарата чревато развитием холинергических осложнений, однако в ряде случаев суточная доза доводилась до 20 и даже до 30 таблеток. Оксазил обладает преимущественным действием на скелетные мышцы. Препарат более токсичен, чем прозерин и местинон.
Очень сильным антихолинэстеразным действием обладает убретид, вводимый внутрь или внутримышечно до 20 мг в сутки.
Для смягчения побочного мускаринового действия антихолинэстеразных препаратов (тошнота, гиперсаливация, боли в животе) назначается атропин.
Наиболее сложную и ответственную терапевтическую проблему представляет купирование миастенического криза, особенно вызванных им расстройств дыхания. Здесь нередко приходится прибегать к трахеотомии и аппаратному дыханию. Может потребоваться внутривенное вливание прозерина. Необходимы антибиотики для предотвращения пневмонии.
Введение при миастении больших количеств антихолинэстеразных препаратов может осложниться развитием холинергического криза, дифференцирование которого с миастеническим кризом может представить очень большие трудности. Холинергический криз складывается из трех групп симптомов — мускариновых (сужение зрачков, тошнота, диарея, слюнотечение, потливость, боли в животе), никотиновых (фасцикулярные подергивания, судороги) и симптомов со стороны центральной нервной системы (сонливость, головные боли, дрожание, спутанность). Этим нарушениям в тяжелых случаях сопутствуют расстройства дыхания. В отличие от миастенического криза холинергический возникает не остро, а постепенно; на протяжении суток состояние больного прогрессивно ухудшается, несмотря на наращивание доз антихолинэстеразных препаратов.
Лечение холинергического криза требует отмены антихолинэстеразных препаратов и применения реанимационных мероприятий. Временный перевод на аппаратное дыхание с последующим (по миновании токсикоза) возобновлением дачи адекватного количества антихолинэстераз тем более оправдан в подобных запутанных ситуациях, что здесь может иметь место сочетание миастенического и холинергического криза.
В целом выбор оптимальной дозы антихолинэстеразных препаратов и суточного ритма их приема требует сугубо индивидуального подхода и тщательнейшего наблюдения за больным. Прямолинейное наращивание дозы далеко не всегда приводит к желаемой цели.
Вспомогательными средствами при лечении миастении является хлористый калий, альдактон (верошпирон), которые увеличивают содержание калия, а тем самым косвенно способствуют преодолению блока нервно-мышечной передачи.
В 1929 г. врач Гарриет Эджворт, много лет страдавшая миастенией, обнаружила, что принимаемый ею для купирования менструальных болей эфедрин значительно уменьшает мышечную слабость. До 1934 г., когда Мэри Уолкер предложила физостигмин, эфедрин был единственным средством для лечения миастении. Хлористоводородный эфедрин (таблетки по 0,025 г) и сейчас охотно назначается больным миастенией, но эффективность его незначительна, а механизм действия неясен.
Значительное место в лечении миастении заняла рентгенотерапия вилочковой железы. Широко применяется хирургическое лечение — удаление вилочковой железы. Отличные и хорошие результаты, по данным отдаленных наблюдений, имеют место в среднем у 60% больных. Результаты вмешательства значительно хуже при наличии тимомы.
Больным, страдающим миастенией, нельзя назначать хинин, хинидин, морфин, стрептомицин, неомицин, аминазин, элениум, так как эти вещества ухудшают нервно-мышечную проводимость. Больные также плохо переносят диуретики и барбитураты.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Статьи по теме:
- Формы миастении Формы миастении у детей Неонатальная миастения (миастения новорожденных) Возникли вопросы или что-то непонятно? Спросите у…
- Диагностика миастении Диагностике миастении могут способствовать некоторые тесты….
- Миастения у детей Миастения (myasthenia gravis) — болезнь нервной и мышечной систем, характеризующаяся прогрессирующей слабостью и патологической утомляемостью…
- Дистрофическая миотония Дистрофическая миотония (болезнь Куршманна — Баттена — Штейнерта) характеризуется миотонией, прогрессирующей атрофией мышц, комплексом сомато-эндокринных…
- Болезнь Верднига-Гофмана Болезнь Верднига-Гофмана (детская спинальная амиотрофия) — одна из форм нервно-мышечной патологии, возникающих в раннем детском…
- Двигательные проявления полиневропатии Основное двигательное проявление полиневропатии — парез, сопровождающийся гипотонией, гипотрофией мышц и преимущественно вовлекает конечности (чаще…
Беременность
Миастения может затронуть не только обычного человека, но и девушку, находящуюся в интересном положении. Как таковая беременность не является фактором, который влечёт развитие недуга. Толчком для развития недуга будет:
- нарушения гормонального фона;
- стрессы;
- нервная неустойчивость;
- факторы, характерные для развития миастении у обычного человека.
Главными осложнениями в подобной ситуации является риск передачи заболевания ребенку, так вариантов несколько:
- Переходящая миастения (не грозит серьезными патологиями и излечима).
- Артрогрипоз (более серьезная форма болезни в результате которой может развиться деформация суставов).
Помимо прочего, данное заболевание во время беременности грозит будущей маме проблемами с дыхательной и сердечно-сосудистой системами, вплоть до полного их отказа (в самом неблагоприятном случае).
Диагностика и лечение не отличается от обычного, с небольшой поправкой на беременность.
Противопоказание при беременности — это естественные роды, так как в процессе могут начаться серьезные проблемы и есть риск потерять или маму, или малыша. Особое внимание также обращают и на использование эпидуральной анестезии.
В большинстве случаев роды проходят через кесарево сечение.
Следует учитывать такое условие, что обезболивание также должно проводится с учетом наличия миастении.
Профилактические меры
Профилактика миастении не проводится, в классическом ее понимании, так как болезнь может возникнуть внезапно, и ее истинная природа еще под вопросом. Прививки от данного недуга, к большому сожалению, также не существует.
Естественно, доктор укажет пациенту рекомендации, которые ему необходимо будет выполнять, в том числе:
- ведение здорового образа жизни;
- необходимо запретить больному употреблять спиртные напитки во время терапевтического курса;
- ограничение (в некоторых случаях полный запрет) на активную физическую деятельность (допускается лечебная гимнастика), работу, связанную с грубой физической силой также запрещены;
- необходимо следить за своим рационом, нельзя пренебрегать классическими рекомендациями об употреблении вредной пищи;
- избегать стрессовых ситуаций.
Самое основное и важное правило — не бросать употребление лекарственных средств, так как это может спровоцировать криз.
Прогноз
Прогноз заболевания благоприятен. В настоящее время любая форма недуга имеет благоприятный исход, но только при точном соблюдении рекомендаций специалиста.
Легче всего переносится зрительная миастения, тогда как излечить генерализованную форму недуга тяжело. Возможны улучшения (ремиссии), чередующиеся с периодами обострения.
В качестве неблагоприятного осложнения можно отметить возможность формирования у пациента блефароспазма.
Итак, миастения — это опасное заболевание, которое при отсутствии надлежащего лечения может привести к смерти больного. Не стоит тянуть с обращением к специалисту, так как этим можно серьезно навредить себе. Берегите себя и свое здоровье, лечитесь вовремя!