Распространенные заболевания третьего желудочка мозга
Чаще всего проблема нарушения оттока спинномозговой жидкости встречается у детей – новорожденных и малышей до года. Одно из часто встречаемых заболеваний в этом возрасте – ВЧГ (внутричерепная гипертензия) и ее осложнение – гидроцефалия.
Во время беременности будущая мама проходит обязательные УЗИ плода, которые позволяют выявить врожденные пороки развития центральной нервной системы ребенка еще на ранних сроках. Если во время обследования врач отмечает, что 3 желудочек головного мозга расширен, понадобится дополнительные диагностические тесты и тщательное врачебное наблюдение.
Если полость 3 желудочка у плода все больше расширяется, в будущем такому малышу может потребоваться операция шунтирования для восстановления нормального оттока спинномозговой жидкости.
Также все родившиеся малыши в двухмесячном возрасте (по показаниям – раньше) проходят обязательный медицинский осмотр невролога, который может заподозрить расширение 3 желудочка и наличие ВЧГ. Такие детки направляются на специальное обследование структур головного мозга – НСГ (нейросоногафию).
Что такое НСГ?
Нейросонография – это специальный вид ультразвукового исследования мозга. Его можно провести у грудничков, потому что они имеют небольшое физиологическое отверстие в черепе – родничок.
С помощью специального датчика врач получает изображение всех внутренних структур головного мозга, определяет их размеры и расположение. Если 3 желудочек расширен на НСГ, для получения более точной картины заболевания и подтверждения диагноза проводятся более детальные тесты – компьютерная (КТ) или магнитно-резонансная томография (МРТ).
Передние рога боковых желудочков норма в 3 месяца – myschool8.com
Иногда небольшое расхождение размеров мозговых структур с показателями нормы обусловлено генетически. Такая особенность выявляется уже при первичном осмотре младенца и, как правило, не считается патологичной.
В то же время, заметная дилатация или асимметрия желудочков может быть результатом серьезной хромосомной аномалии, возникшей в процессе внутриутробного формирования плода.
Выявлен медиками и ряд негенетических факторов, провоцирующих расширение мозговых полостей. К таковым относят:
- инфекции, перенесенные матерью ребенка в процессе беременности;
- патологии развития плода, вызванные хроническими заболеваниями родительницы;
- сепсис;
- попадание в ликворные пространства инородного тела;
- гидроцефалия неясной этиологии;
- возникновение опухолей и прочих новообразований в головном мозге;
- родовые травмы и осложнения.
На данный момент известно о множестве факторов, влияющих на появление патологий желудочков головного мозга у детей. Все их можно разделить на две категории: приобретенные и врожденные. К приобретенным относят те причины, которые могли возникнуть в ходе беременности мамы ребенка:
- Инфекционные заболевания, которыми болеет женщина при беременности.
- Инфекции и сепсис внутри утробы.
- Проникновение инородных тел в головной мозг.
- Хронические заболевания мамы, которые влияют на нормальное протекание беременности.
- Роды раньше положенного срока.
- Гипоксия плода внутри утробы (недостаточное или, наоборот, усиленное кровяное снабжение плаценты).
- Ненормальная продолжительность безводного периода.
- Травма младенца, полученная при родах (удушение пуповиной или деформация черепа).
- Бурные роды.
К врожденным же причинам относятся генетическая предрасположенность к увеличению желудочков; аномалии, происходящие в хромосомах, а также различные новообразования (кисты, злокачественные или доброкачественные опухоли, гематомы). Наряду с перечисленными причинами, характерные изменения размеров желудочков головного мозга могут быть спровоцированы черепно-мозговой травмой, кровоизлиянием в мозг, инсультом.
В каких случаях выполняется нсг?
Чаще всего нейросонографию назначают младенцам. Есть ряд показаний к выполнению этой процедуры. В их числе:
- родовые травмы, которые получил ребёнок;
- затруднённая родовая деятельность матери;
- разрешение от бремени раньше и позже срока, то есть недоношенность и переношенность;
- внутриутробная инфекция;
- кесарево сечение;
- резус-конфликт во время беременности;
- генетическое заболевание, которым страдает мать;
- врождённые дефекты, выявленные у новорожденного (неодинаковые размеры глаз, расположение ушей на разной высоте и другие);
- воспалительные процессы, диагностированные у младенца;
- вирусная инфекция, которую тяжело перенёс ребёнок. В этом случае нейросонография позволяет исключить признаки менингита и энцефалита.
Есть симптомы, которые должны насторожить и побудить к проведению НСГ даже при отсутствии перечисленных выше показаний. Процедура рекомендована, если:
- младенец ведёт себя необычно — не проявляет активности, поверхностно спит, проявляет плохой аппетит, часто срыгивает, выгибает спинку, запрокидывает головку;
- у новорождённого плохая реакция на звуковые и визуальные раздражители — он не отзывается на голос взрослых, не в состоянии смотреть на лицо мамы, не отводя взгляд, не следит за движущейся игрушкой;
- у ребёнка появляются судороги и обмороки;
- он упал и сильно ударился головой.
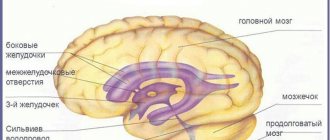
Строение желудочковой системы головного мозга
Желудочковая система – это емкостная структура головного мозга. Ее предназначение состоит в синтезе и хранении ликвора. Эта жидкость, называемая спинномозговой, отвечает в организме за целый ряд функций.
Она выполняет роль амортизатора, предохраняя мыслительный орган от внешних повреждений, и помогает стабилизировать внутричерепное давление.
Без ликвора были бы невозможны обменные процессы между мозгом и кровяными клетками.
| Желудочек | Форма, расположение | Функция |
| 1 и 2 (левый и правый боковые) | Парные С-образные структуры, состоящие из тела и рогов (переднего лобного и нижнего височного) каждая, расположенные позади базальтовых ядер | Продуцирование спинномозговой жидкости |
| 3 (условно передний) | Структура в форме кольца, расположенная между зрительными буграми | Регуляция вегетативной системы |
| 4 (условно задний) | Ромбовидная структура, расположенная между мозжечком и продолговатым мозгом | Сообщение со спинномозговым каналом |
Хороидные эпендимоциты
Поверхность эпендимы характеризуется тем, что здесь происходит перемещение отростчатых клеток Кольмера, для которых характерен хорошо развитый лизосомальный аппарат, стоит отметить, что они считаются макрофагами.
На базальной мембране расположен слой эпендимоцитов, которая отделяет его от волокнистой соединительной ткани мягкой оболочки мозга – в ней расположено множество фенестрированных капилляров, а также можно встретить слоистые обызвествленные тельца, которые также называют конкреции.
В просвет желудочков из капилляров происходит выборочная ультрафильтрация компонентов плазмы крови, которая сопровождается формированием спинномозговой жидкости, – это процесс происходит с помощью гемато-ликворного барьера.
Существуют данные, согласно которым клетки эпендимы могут секретировать ряд белков в спинномозговой жидкости. Кроме того, происходит частичное поглощение веществ из спинномозговой жидкости. Это позволяет очищать ее от продуктов метаболизма и лекарственных препаратов, включая антибиотики.
Нормальные размеры желудочков
Каждый желудочек имеет определенные размеры, которые считаются нормальными. Отклонение от них является патологией. Итак, нормальная глубина третьего желудочка – не более 5 мм, четвертого желудочка – не превышает 4 мм. При замерах боковых в расчет берутся следующие значения:
- Боковые полости – глубина не должна превышать 4 мм.
- Рога в затылочной части – 10 – 15 мм.
- Рога в передней части – 2 – 4 мм.
Глубина большой цистерны – не более 3 – 6 мм. Все полости и структуры мозга должны иметь постепенное развитие, согласованное и имеющее линейную зависимость от размеров черепа.
Непосредственно от объема каждого из желудочков зависит, сколько именно ликвора в нем синтезируется или хранится. Если размер структуры превышает нормальный, существует риск переизбытка продуцирования спинномозговой жидкости либо возникновения проблем с ее выведением, что не может не привести к сбоям в работе мыслительного органа.
Какова обычная глубина желудочков у новорожденных? Согласно наблюдениям неонатологов, нормальные значения будут приблизительно следующими:
- 1 и 2 желудочки – около 3 мм в передних и от 10 до 15 мм в затылочных рогах, плюс – не более 4 мм в боковых телах;
- 3 желудочек – не более 5 мм;
- 4 желудочек – не более 4 мм.
С течением времени, когда мозг новорожденного начнет расти, постепенно увеличится и глубина его внутренних полостей. Если расширение желудочков происходит резко, а их пропорции перестают линейно согласовываться с размерами черепа – это, как и врожденное отклонение от нормальных значений, повод забить тревогу.
Показатели, указывающие на норму
В первую очередь врач, выполняющий нейросонографию, оценивает форму и размеры полушарий головного мозга. Нормальной считается их симметричность.
В пространстве, расположенном между левым и правым полушарием мозга, не должно быть жидкости.
Борозды и извилины, покрывающие кору мозга, должны быть чётко выраженными.
В мозговых оболочках недопустимы патологические изменения.
Желудочки мозга — полости, содержащие спинномозговую жидкость — должны иметь чёткие границы и не быть расширенными, в них не должно находиться посторонних включений.
Мозговой водопровод на эхограмме в норме практически не различим.
Чётко видны ножки мозга, представляющие собой гипоэхогенные образования.
Хорошо различима пульсирующая базилярная артерия.
Размеры структур мозга должны лежать в определённых диапазонах:
- тела боковых желудочков — до 4 мм;
- щель между полушариями мозга — от 3 до 4 мм;
- передние рога боковых желудочков — до 2 мм (если исследование проводится в возрасте 1 месяц), задние рога — от 10 до 15 мм;
- большая цистерна мозга — до 10 мм;
- третий желудочек — от 3 до 5 мм;
- четвёртый желудочек — до 4 мм;
- субарахноидальное пространство — приблизительно 3 мм.
Это — далеко не полный перечень признаков нормальной анатомии головного мозга новорожденного. Врачам известен целый комплекс таких показателей.
Кроме того, специалист, выполняющий НСГ, принимает во внимание вес, рост и другие характеристики ребёнка, констатируя нормальность анатомии или ставя диагноз.
Именно поэтому родителям не нужно пытаться самостоятельно истолковать результаты ультразвукового исследования — это работа для профессионалов.
Основные типы вентрикуломегалии
В норме размеры мозговых желудочков не должны быть больше 10 мм. Этот показатель считается пограничным. Его превышение – повод для беспокойства за здоровье будущего малыша. Впрочем, далеко не все случаи вентрикуломегалии приводят к необратимым последствиям в развитии его нервной системы. Неслучайно это заболевание подразделяется на три типа:
- легкий, при котором увеличение мозговых желудочков варьируется в рамках 10-12 мм;
- средний, если размер патологии до 15 мм;
- тяжелый, если увеличение боковых желудочков головного мозга у плода превышает показатель 15 мм.
В зависимости от типа заболевания разрабатывается стратегия лечения.
К каким врачам нужно обратиться при постановке диагноза ВЧГ?
Если 3 желудочек мозга малыша расширен незначительно и серьезных жалоб у мамы нет, достаточно регулярного наблюдения участкового педиатра. Консультация невропатолога и нейрохирурга необходима при наличии значительного расширения желудочков на УЗИ или симптомах ВЧГ:
- ребенок стал хуже сосать грудь;
- родничок напряженный, выступает над поверхностью черепа;
- подкожные вены волосистой части головы расширены;
- симптом Грефе – участок белой склеры меду радужкой и веком при отведении взгляда вниз;
- громкий, резкий крик;
- рвота;
- расхождение швов черепа;
- стремительное увеличение размеров головы.
Врачи определяют дальнейшую тактику лечения малыша с гидроцефалией: консервативное подразумевает назначение сосудистых препаратов, массаж, физиотерапию; хирургическое – проведение операции. После терапии дети быстро идут на поправку, деятельность нервной системы восстанавливается.
Методика измерения давления для его расчета
Для того, чтобы померить индекс, можно использовать различную аппаратуру:
- Аппарат сфигмографии.
- Классический тонометр.
- Тонометр с автоматическими пневмоманжетами.
- Тонометр с переносными УЗИ датчиками.
Исследование необходимо проводить по 2-3 раза для каждой артерии (плечевая артерия и тыльная артерия стопы). В домашних условиях мерить значение индекса будет довольно сложно и проблематично, так как существует высокая вероятность получить неверные результаты исследования. В данном случае, для определения лучше всего использовать тонометр с автоматическими манжетками.
Важно знать, что измерить уровень лодыжечно-плечевого индекса возможно лишь тогда, когда пациент находится в расслабленном и неподвижном положении не менее 10-15 минут. Испытуемый должен лечь на кушетку или же просто на ровную поверхность, чтобы его ноги и руки находились на одном уровне с телом. Это обеспечит нормализацию гидродинамического давления в крови и поможет успокоиться перед проведением исследования. Его можно проводить и в положении сидя, но при этом руки пациента должны находиться напротив уровня сердца.
Правильная методика измерения ЛПИ подразумевает снятие показателей артериального давления вначале с верхних конечностей, и только затем с нижних.
Снятие показаний с верхних конечностей
Обе руки испытуемого должны быть доступны для измерения, а рукава одежды закаты вверх.
Прежде всего, необходимо найти на руке плечевую артерию, которая располагается на 2-3 см выше ямки, расположенной на локтевом сгибе. Если Вы под своими пальцами чувствуете четкий пульс, то это значит, что Вы верно нашли плечевую артерию. Поместите на найденную точку пульсации оголовье (круглая часть стетоскопа или фонендоскопа). Никогда не используйте для поиска артерии большой палец руки, так как у него есть собственный пульс.
Затем манжету тонометра следует обернуть вокруг руки на 5-6 см выше найденной точки пульсации плечевой артерии. Убедитесь в том, что манжетка не сдавливает руку слишком сильно, иначе можно получить неверные показатели измерения давления.
После этого нужно накачать манжету приблизительно на 20-30 мм. рт. ст. выше, чем возможное значение систолического артериального давления. Медленно, с примерной скоростью 2-3 мм. рт. ст. спустите манжету и запишите данные с показателя верхней точки пульсации. Данное значение указывает на систолическое давление и используется для подсчета ЛПИ.
Повторите аналогичное измерение для другой руки.
Снятие показаний с нижних конечностей
Чтобы правильно измерить давление на ноге, нужно обернуть манжетку вокруг нее так, чтобы она находилась на 5-6 см выше щиколотки. Помните, что манжета не должна сдавливать конечность слишком сильно. Идеально, если она будет свободно пропускать два пальца руки.
В области между верхней поверхностью стопы и лодыжкой располагается тыльная артерия. Если Вы ощущаете под своими пальцами сильную пульсацию, это означает, что ее расположение определено верно. Поместите на найденную точку круглую часть стетоскопа или же используйте ультразвуковой датчик.
Накачайте манжетку на 20-30 мм. рт. ст. больше, нежели возможное систолическое давление. Затем медленно выпустите воздух из манжетки и запишите полученные данные верхней точки пульсации (систолическое артериальное давление).
Аналогичное исследование проведите для измерения давления на другой ноге.
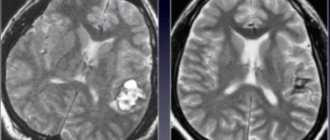
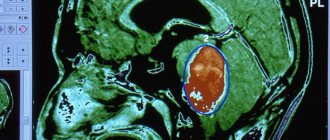
Коллоидная киста 3 желудочка
Коллоидная киста 3 желудочка – заболевание, распространенное среди взрослых 20-40 лет. Оно характеризуется появлением доброкачественного округлого образования в полости 3 желудочка, не склонного к быстрому росту и метастазированию.
Сама по себе коллоидная киста не представляет никакой опасности для здоровья человека. Проблемы начинаются, если она достигает больших размеров и препятствует оттоку ликвора. В этом случае у больного возникают неврологические симптомы, связанные с повышением внутричерепного давления:
- резкая головная боль;
- рвота;
- нарушения зрения;
- судороги.
Диагностикой, лечением коллоидной кисты третьего желудочка совместно занимаются невропатолог и нейрохирург. При выраженных размерах образования, определяемого на КТ или МРТ, назначается хирургическое лечение кисты. После операции нормальный ток спинномозговой жидкости быстро восстанавливается, и все симптомы заболевания исчезают.
Индекс оксигенации – норма
Как видно из формулы, для подсчета индекса оксигенации требуется сопоставить всего два параметра. Согласно установленным критериям, соотношение РаО2/FiO2 (индекс оксигенации), норма показателя колеблется в пределах 500
. Такое значение получается с учетом постоянной, одинаковой фракции кислорода во вдыхаемом воздухе (объем кислорода в воздухе – около 21%):
- PaO2 : FiO2 = 100 mmHg/0,21 = 476.
Врачи допускают небольшое снижение показателя. При незначительных, некритических изменениях значения индекса не должны опускаться ниже 400. Резкое понижение значений является признаком развития такого патологического состояния, как острый респираторный дистресс-синдром (ОРДС), требующий реанимации.
Что обозначает показатель
Под термином лодыжечно-плечевой индекс понимают соотношение давления в артериях на плече и лодыжке. Диагностическое значение имеет систолическое (верхнее) давление. Привычная многим процедура измерения давления происходит следующим образом – на плечо чуть выше локтя надевают манжетку тонометра, накачивают ее воздухом и постепенно его спускают, на слух определяя наличие тонов Короткова, звуков, с которыми кровь сопротивляется сжатию манжетой. Процедура измерения на лодыжке происходит точно так же.
После измерения врач сравнивает показатели. Полностью одинаковыми они не будут, но значения в норме достаточно близки.
Если имеются существенные отклонения от нормы, это говорит о серьёзных нарушениях в артериальном русле.
Норма и возможные отклонения
Значение показателя определяется следующим образом – значение систолического давления на плече делят на тот же показатель на голени. Норма лодыжечно-плечевого индекса составляет 1–1,29. Показатель не имеет единиц измерения, поскольку является соотношением. Нормальное значение возможно тогда, когда такие показатели одинаковы на обеих конечностях или на ноге несколько выше. Показатель от 0,9 считается пограничным – заболевания, скорее всего, нет, но есть предпосылки к нему.
Степень отклонений указана в таблице.
| Показатель | Степень заболевания | Симптомы |
| 0,71–0,9 | Легкая | Боли при длительной ходьбе, беге, занятиях спортом |
| 0,4–0,7 | Средняя | Боли при любых нагрузках на ноги, перемежающаяся хромота, онемение и бледность ног |
| Менее 0,4 | Тяжёлая | Постоянные боли и слабость, неустойчивость походки, онемение ног, воспалительные поражения кожи |
Почему возникает различие в показателях
Причина в особенностях строения сосудов. Основная артерия, кровоснабжающая руку, отходит либо от дуги аорты (левая рука), либо от плечеголовного ствола (правая рука), который берет начало там же. На своём протяжении артерия несколько раз меняет название – начинается она как подключичная, входя в подмышечную область, становится подмышечной, а на плече – плечевой. Артериальное давление обычно измеряют именно в ней.
Артерии голени расположены гораздо дальше от аорты. Это ветви подколенной артерии, которая является продолжением бедренной, а та в свою очередь берёт начало от наружной подвздошной артерии. Две общие подвздошные артерии, из которых берут начало наружные подвздошные – это конечные ветви, на которые делится аорта.
Если имеется какое-либо нарушение кровотока на пути от дуги аорты к артериям голени, оно никак не влияет на давление в плечевых артериях, но значительно ухудшает условия в артериях нижних конечностей. Если же препятствие кровотоку возникает выше дуги, оно чаще всего несовместимо с жизнью.
Разница давления обусловлена особенностями строения кровеносной системы человека
Какие есть нюансы измерения
Определение лодыжечно-плечевого индекса у больных сахарным диабетом и почечной недостаточностью имеет свои особенности. У таких пациентов развивается медиасклероз – уплотнение стенки артерий, из-за чего уменьшается их сжимаемость и эластичность, а показатели завышаются. Поэтому ЛПИ в пределах нормы не является признаком здоровья.
Возможно его повышение выше нормы – от 1,30 и более. Это говорит о далеко зашедшем процессе медиасклероза.
Пациентам с подобными серьёзными диагнозами нужно обязательно проходить целый ряд исследований, и наиболее информативным способом установить диагноз у них служит допплерография.